Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 3908/QĐ-BYT | Hà Nội, ngày 20 tháng 10 năm 2023 |
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN ĐIỀU TRỊ DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 95/2022/NĐ-CP ngày 15 tháng năm 2022 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh.
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn điều trị dự phòng thuyên tắc huyết khối tĩnh mạch”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn điều trị dự phòng thuyên tắc huyết khối tĩnh mạch” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh thanh tra Bộ, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH
(Ban hành kèm theo Quyết định số 3908/QĐ-BYT ngày 20 tháng 10 năm 2023 của Bộ trưởng Bộ Y tế)
MỤC LỤC
DANH SÁCH BAN BIÊN SOẠN “HƯỚNG DẪN DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH”
DANH MỤC KÝ HIỆU VÀ CHỮ VIẾT TẮT
DANH MỤC BẢNG
DANH MỤC SƠ ĐỒ
PHẦN KHUYẾN CÁO
1. Nhóm khuyến cáo:
2. Mức bằng chứng
3. Mức khuyến cáo ASH
CHƯƠNG 1. ĐẠI CƯƠNG
1. Định nghĩa:
2. Dịch tễ học:
3. Sinh lý bệnh:
4. Yếu tố nguy cơ:
CHƯƠNG 2. CHIẾN LƯỢC DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH CHUNG
1. Quy trình chung dự phòng TTHKTM trên bệnh nhân:
2. Lưu ý điều chỉnh liều khi dự phòng TTHKTM trên nhóm bệnh nhân đặc biệt:
CHƯƠNG 3. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN NỘI KHOA
1. Dự phòng TTHKTM ở bệnh nhân nội khoa:
2. Dự phòng TTHKTM cho bệnh nhân nội khoa cấp tính tại khoa hồi sức tích cực (ICU)
3. Dự phòng TTHKTM ở bệnh nhân đột quỵ:
4. Dự phòng TTHKTM ở bệnh nhân nội khoa COVID-19
CHƯƠNG 4. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN NỘI UNG THƯ
1. Đánh giá nguy cơ Huyết khối
2. Đánh giá nguy cơ Xuất huyết
3. Phác đồ dự phòng TTHKTM trên bệnh nhân nội ung thư:
3.1. Dự phòng tiên phát
3.2. Dự phòng tái phát
CHƯƠNG 5. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN NGOẠI KHOA CHUNG
1. Chỉ định
2. Mục tiêu
3. Nội dung
3.1. Đánh giá nguy cơ TTHKTM cho BN ngoại khoa chung:
3.2. Xem xét chống chỉ định thuốc kháng đông trên bệnh nhân ngoại khoa chung:
3.3. Dự phòng TTHKTM trên bệnh nhân Phẫu thuật tổng quát:
CHƯƠNG 6. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN PHẪU THUẬT CHẤN THƯƠNG SỌ NÃO
1. Chỉ định
2. Mục tiêu
3. Nội dung
CHƯƠNG 7. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN PHẪU THUẬT UNG THƯ
1. Đánh giá nguy cơ TTHKTM cho bệnh nhân
2. Xem xét chống chỉ định thuốc kháng đông trên bệnh nhân phẫu thuật
3. Lựa chọn các biện pháp dự phòng
3.1. Các biện pháp dự phòng chính
3.2. Chiến lược dự phòng cụ thể
3.3. Một số khuyến cáo của Hội ung thư Lâm sàng Hoa Kỳ về dự phòng TTHKTM ở bệnh nhân phẫu thuật Ung thư.
CHƯƠNG 8. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN CHẤN THƯƠNG CHỈNH HÌNH
1. Chỉ định
2. Mục tiêu
3. Nội dung
3.1. Dự phòng TTHKTM trên bệnh nhân phẫu thuật thay khớp háng và khớp gối
3.2. Dự phòng TTHKTM trên bệnh nhân phẫu thuật gãy xương chậu, xương hông, xương đùi.
3.3. Dự phòng TTHKTM trên bệnh nhân chấn thương nặng, đa chấn thương
3.4. Dự phòng TTHKTM trên bệnh nhân chấn thương chỉnh hình khác
CHƯƠNG 9. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN SẢN PHỤ KHOA
1. Dự phòng TTHKTM ở bệnh nhân phẫu thuật phụ khoa:
2. Dự phòng TTHKTM ở bệnh nhân sản khoa
2.1. Đại cương
2.2. Các yếu tố nguy cơ (YTNC)
2.3. Dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân sản khoa
CHƯƠNG 10. HƯỚNG DẪN XỬ TRÍ BIẾN CHỨNG XUẤT HUYẾT Ở BỆNH NHÂN DÙNG KHÁNG ĐÔNG
1. Xuất huyết lớn
2. Các bước xử lý xuất huyết do quá liều kháng đông
2.1. Các bước thực hiện khi bệnh nhân có biến cố xuất huyết (bảng 19)
2.2. Một số trường hợp cụ thể đặc biệt
3. Sử dụng lại kháng đông
3.1. Đánh giá bệnh nhân trước khi chỉ định dùng lại thuốc kháng đông
3.2. Sử dụng lại thuốc kháng đông và kháng ngưng tập tiểu cầu sau biến chứng xuất huyết
3.3. Một số trường hợp cụ thể đặc biệt
3.4. Sử dụng lại kháng đông sau xuất huyết nặng trên bệnh nhân huyết khối tĩnh mạch
4. Giảm tiểu cầu do Heparin
4.1. Đại cương
4.2. Cơ chế bệnh sinh
4.3. Chẩn đoán
4.4. Điều trị
TÀI LIỆU THAM KHẢO
| Chỉ đạo biên soạn |
|
| GS.TS. Trần Văn Thuấn | Thứ trưởng Bộ Y tế |
|
|
|
| Chủ biên |
|
| PGS.TS. Lương Ngọc Khuê | Phó Chủ tịch Hội đồng Y khoa Quốc gia, Cục trưởng Cục Quản lý Khám, chữa bệnh (QLKCB) |
| GS. TS. Nguyễn Gia Bình | Chủ tịch Hội Hồi sức Cấp cứu và Chống độc Việt Nam |
|
|
|
| Tham gia biên soạn và thẩm định |
|
| TS. Huỳnh Văn Ân | Phó Chủ Tịch, Tổng Thư ký Liên chi Hội Hồi sức Cấp cứu thành phố Hồ Chí Minh (TPHCM), Trưởng khoa Hồi sức tích cực - Bệnh viện Nhân Dân Gia Định |
| GS.TS. Nguyễn Gia Bình | Chủ tịch Hội Hồi sức Cấp cứu và Chống độc Việt Nam |
| PGS. TS. Phạm Văn Bình | Phó Giám Đốc Bệnh viện K |
| PGS.TS. Lê Hoài Chương | Phó Giám đốc Bệnh viện Phụ sản Trung ương |
| PGS.TS Đào Xuân Cơ | Giám đốc Bệnh viện Bạch Mai |
| TS. Phù Chí Dũng | Giám đốc Bệnh viện Truyền máu - Huyết học, TPHCM |
| TS. Vương Ánh Dương | Phó Cục trưởng Cục QLKCB |
| PGS.TS. Hoàng Bùi Hải | Trưởng khoa Cấp cứu - Hồi sức tích cực, Bệnh viện Đại học Y Hà Nội |
| ThS. Nguyễn Tuấn Hải | Trưởng phòng C6 - Viện Tim mạch - Bệnh viện Bạch Mai |
| GS.TS. Nguyễn Như Hiệp | Giám đốc Bệnh viện Trung ương Huế, Phó Chủ tịch Hội Ngoại khoa và Phẫu thuật nội soi Việt Nam, Phó chủ tịch hội Ung thư Việt Nam |
| PGS.TS. Phạm Mạnh Hùng | Viện trưởng Viện Tim mạch - Bệnh viện Bạch Mai, Phó Chủ tịch Hội Tim mạch Việt Nam |
| PGS.TS. Đỗ Phước Hùng | Chủ nhiệm Bộ môn Chấn thương chỉnh hình - Trường Đại học Y - Dược TPHCM |
| PGS.TS Đinh Thị Thu Hương | Nguyên Phó Viện Trưởng Viện Tim mạch - Bệnh viện Bạch Mai |
| PGS.TS. Nguyễn Mạnh Khánh | Phó Giám đốc BV Hữu nghị Việt Đức, Phó Viện trưởng Viện Chấn thương chỉnh hình - BV Hữu nghị Việt Đức |
| TS. Bạch Quốc Khánh | Phó Chủ tịch kiêm Tổng thư ký Hội Huyết học Truyền máu Việt Nam |
| TS. Nguyễn Trọng Khoa | Phó Cục trưởng Cục QLKCB |
| TS. Trần Viết Lực | Phó Giám đốc Bệnh viện Lão khoa Trung ương |
| TS. Trần Thị Kiều My | Trưởng khoa Đông máu - Viện Huyết học - Truyền máu Trung ương |
| PGS.TS. Huỳnh Nghĩa | Trưởng Khoa Huyết học Nhi 2 - Bệnh viện Truyền máu Huyết học, TPHCM |
| BSCKII. Nguyễn Bá Mỹ Nhi | Giám đốc Trung tâm Sản phụ khoa, Bệnh viện Đa khoa Tâm Anh TPHCM; Nguyên Phó Giám đốc phụ trách chuyên môn, Bệnh viện Phụ sản Từ Dũ |
| PGS.TS. Lê Văn Quảng | Giám đốc Bệnh viện K |
| PGS.TS. Vũ Bá Quyết | Nguyên Giám đốc Bệnh viện Phụ sản Trung ương |
| GS.TS. Trịnh Hồng Sơn | Nguyên Phó Giám đốc Bệnh viện Hữu nghị Việt Đức |
| PGS.TS. Hoàng Văn Sỹ | Trưởng khoa Nội tim mạch - Bệnh viện Chợ Rẫy, Chủ nhiệm Bộ môn Nội - Đại học Y Dược TPHCM |
| PGS.TS Nguyễn Huy Thắng | Chủ tịch Hội Đột quỵ thành phố HCM, Phó Chủ tịch Hội Đột quỵ Việt Nam, Trưởng khoa Bệnh lý mạch máu não, Bệnh viện Nhân Dân 115 TPHCM |
| GS.TS. Phạm Thắng | Chủ tịch Hội Lão khoa Việt Nam |
| PGS.TS Phạm Thị Ngọc Thảo | Phó giám đốc Bệnh viện Chợ Rẫy - Trưởng Bộ môn Hồi sức cấp cứu - chống độc, Đại học Y Dược TPHCM |
| GS.TS Nguyễn Văn Thông | Phó Chủ tịch Hội phòng, chống Tai biến mạch máu não Việt Nam |
| PGS.TS. Đặng Quốc Tuấn | Nguyên Trưởng khoa Hồi sức tích cực - Bệnh viện Bạch Mai |
| PGS.TS. Trần Thanh Tùng | Trưởng khoa Huyết học - Bệnh viện Chợ Rẫy |
| TS. Nguyễn Tuấn Tùng | Giám đốc Trung tâm Huyết học - Bệnh viện Bạch Mai |
|
|
|
| Tổ Thư ký |
|
| PGS.TS. Hoàng Bùi Hải | Trưởng khoa Cấp cứu-Hồi sức tích cực, Bệnh viện Đại học Y Hà Nội |
| ThS. Trương Lê Vân Ngọc | Trưởng Phòng Nghiệp vụ - Bảo vệ sức khỏe cán bộ, Cục QLKCB |
| CN. Đỗ Thị Thư | Cục QLKCB - Bộ Y tế |
DANH MỤC KÝ HIỆU VÀ CHỮ VIẾT TẮT
| Tiếng Anh |
|
| AIS | Abbreviated Injury Score: Thang điểm chấn thương rút gọn |
| DOAC | Direct Oral Anticoagulant: Thuốc kháng đông trực tiếp đường uống |
| NOAC | Non-vitamin K Oral Anticoagulant : Thuốc kháng đông đường uống không phải kháng vitamin K |
| GCS | Graduated Compression Stockings: Tất áp lực y khoa |
| IPC | Intermittent Pneumatic Compression: Thiết bị bơm hơi áp lực ngắt quãng |
| HIT | Heparin-Induced Thrombocytopenia: Giảm tiểu cầu do heparin |
| LMWH | Low Molecule Weight Heparin: Heparin trọng lượng phân tử thấp (Heparin TLPTT) |
| PPS | Padua Prediction Score: Thang điểm dự báo Padua |
| UFH | Unfractionated Heparin: Heparin không phân đoạn hay heparin chuẩn |
| eGFR | Estimated Glomerular filtration rate: Mức lọc cầu thận ước tính |
| Tiếng Việt |
|
| HKTM | Huyết khối tĩnh mạch |
| HKTMS | Huyết khối tĩnh mạch sâu |
| MLCT | Mức lọc cầu thận |
| NMCT | Nhồi máu cơ tim |
| TDD | Tiêm dưới da |
| TTHKTM | Thuyên tắc huyết khối tĩnh mạch |
| TTP, TĐMP | Thuyên tắc phổi, Tắc động mạch phổi |
| YTNC | Yếu tố nguy cơ |
| VNHA | Hội Tim mạch học Việt Nam |
Bảng 1: Các yếu tố nguy cơ chính của TTHKTM
Bảng 2: Quy trình chung dự phòng TTHKTM trên bệnh nhân
Bảng 3: Tổng hợp các biện pháp dự phòng TTHKTM và các bước thực hiện
Bảng 4: Tổng hợp các biện pháp dự phòng TTHKTM và chỉ định
Bảng 5: Điều chỉnh liều Heparin trong dự phòng TTHKTM cho bệnh nhân suy thận
Bảng 6: Điều chỉnh liều kháng đông đường uống dự phòng TTHKTM trên bệnh nhân thay khớp háng, khớp gối bị suy thận
Bảng 7: Khuyến cáo điều chỉnh liều Heparin TLPTT ở bệnh nhân béo phì
Bảng 8: Thang điểm PADUA đánh giá nguy cơ TTHKTM ở bệnh nhân nội khoa
Bảng 9: Thang điểm IMPROVE đánh giá nguy cơ xuất huyết ở bệnh nhân nội khoa
Bảng 10: Khuyến cáo dự phòng TTHKTM ở bệnh nhân nội khoa theo hướng dẫn Hội Tim mạch học Việt Nam (VNHA) 2016
Bảng 11: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân nội khoa
Bảng 12: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân Đột quỵ cấp
Bảng 13: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân COVID-19
Bảng 14: Thang điểm KHORANA
Bảng 15: Thang điểm SAVED (dành cho nhóm bệnh nhân đa u tủy được điều trị thuốc điều biến miễn dịch kết hợp Dexamethasone liều cao)
Bảng 16: Bảng chống chỉ định của thuốc kháng đông
Bảng 17: Bảng lựa chọn các phương pháp trong dự phòng TTHKTM cho bệnh nhân ung thư điều trị nội trú
Bảng 18: Bảng lựa chọn các phương pháp trong dự phòng TTHKTM cho bệnh nhân ung thư điều trị nội khoa ngoại trú
Bảng 19: Bảng đánh giá YTNC TTHKTM ở bệnh nhân ngoại khoa bằng thang điểm CAPRINI
Bảng 20: Dự phòng TTHKTM trên bệnh nhân phẫu thuật chung
Bảng 21: Thang điểm đánh giá nguy cơ TTHKTM trên bệnh nhân phẫu thuật chấn thương sọ não
Bảng 22: Hướng dẫn dự phòng TTHKTM ở bệnh nhân phẫu thuật chấn thương sọ não
Bảng 23: Chiến lược dự phòng TTHKTM ở bệnh nhân phẫu thuật ung thư dựa theo phân tầng nguy cơ của thang điểm CAPRINI
Bảng 24: Bảng khuyến cáo dự phòng TTHKTM ở bệnh nhân phẫu thuật chỉnh hình theo hướng dẫn VNHA 2016
Bảng 25: Các phương pháp dự phòng TTHKTM ở bệnh nhân phẫu thuật thay khớp háng, khớp gối
Bảng 26: Các phương pháp dự phòng TTHKTM ở bệnh nhân phẫu thuật gãy xương chậu, xương hông và xương đùi
Bảng 27: Các phương pháp dự phòng TTHKTM ở bệnh nhân chấn thương nặng, đa chấn thương
Bảng 28: Các phương pháp dự phòng TTHKTM ở bệnh nhân chấn thương chỉnh hình khác
Bảng 29: Thang điểm đánh giá nguy cơ TTHKTM trước và sau sinh
Bảng 30: Liều LMWH trong dự phòng TTHKTM ở bệnh nhân sản khoa theo cân nặng
Bảng 31: Liều UFH trong dự phòng TTHKTM ở bệnh nhân sản khoa theo cân nặng
Bảng 32: Thời gian giữa việc dùng thuốc kháng đông và gây tê tủy sống/gây tê ngoài màng cứng
Bảng 33: Bảng phân chia các mức độ xuất huyết
Bảng 34: Các bước xử trí biến chứng xuất huyết do quá liều thuốc kháng đông
Bảng 35: Bảng phân nhóm nguy cơ huyết khối động mạch
Bảng 36: Bảng phân nhóm nguy cơ HKTM
Bảng 37: Bảng đánh giá nguy cơ huyết khối ở bệnh nhân có nhiều bệnh lý phối hợp
Bảng 38: Bảng phân nhóm nguy cơ xuất huyết
Bảng 39: Thang điểm HAS-BLED
Bảng 40: Thang điểm 4T’s
Bảng 41: Các giai đoạn của HIT
Bảng 42: Các thuốc kháng đông không phải Heparin trong điều trị HIT
Sơ đồ 1: Dự phòng TTHKTM ở bệnh nhân ung thư điều trị nội trú
Sơ đồ 2: Dự phòng TTHKTM ở bệnh nhân ung thư điều trị ngoại trú
Sơ đồ 3: Quy trình đánh giá và xử trí TTHKTM ở bệnh nhân sản khoa
Sơ đồ 4: Các bước xử trí ở bệnh nhân xuất huyết lớn sau dùng thuốc kháng đông
Sơ đồ 5: Các bước sử dụng lại thuốc kháng đông và kháng kết tập tiểu cầu sau biến chứng xuất huyết
Sơ đồ 6: Hướng dẫn chẩn đoán HIT
Sơ đồ 7: Hướng dẫn điều trị HIT
| Nhóm | Mức độ khuyến cáo | Thuật ngữ sử dụng |
| I | Chứng cứ và/hoặc sự đồng thuận cho thấy việc điều trị mang lại lợi ích và hiệu quả | Khuyến cáo dùng, Chỉ định |
| II | Chứng cứ còn đang bàn cãi và/hoặc ý kiến khác nhau về lợi ích/hiệu quả của việc điều trị |
|
| - IIa | Chứng cứ/ý kiến ủng hộ mạnh về tính hiệu quả của điều trị | Nên chỉ định |
| - IIb | Chứng cứ/ý kiến cho thấy ít có hiệu quả của điều trị | Có thể chỉ định |
| III | Chứng cứ và/hoặc sự đồng thuận cho thấy việc điều trị không mang lại lợi ích và hiệu quả, trong một vài trường hợp có thể gây hại. | Không được dùng, Không chỉ định |
| A | Dữ liệu có từ nhiều nghiên cứu lâm sàng ngẫu nhiên hoặc các phân tích gộp |
| B | Dữ liệu có từ một nghiên cứu lâm sàng ngẫu nhiên hoặc các nghiên cứu lâm sàng lớn không ngẫu nhiên |
| C | Sự đồng thuận của các chuyên gia và/hoặc các nghiên cứu nhỏ, các nghiên cứu hồi cứu |
Độ mạnh của khuyến cáo là “mạnh” (“hội đồng hướng dẫn khuyến cáo …”) hoặc “có điều kiện” (“hội đồng hướng dẫn đề nghị …”) và có giải nghĩa như sau:
Khuyến cáo mạnh
- Với bệnh nhân: hầu hết bệnh nhân trong tình huống này sẽ muốn nhận được các hành động được khuyến cáo thực hiện, và chỉ có một tỷ lệ nhỏ không mong muốn.
- Với bác sĩ lâm sàng: hầu hết các bác sĩ sẽ thực hiện các hành động được khuyến cáo. Quy trình hỗ trợ ra quyết định chính thức thường không cần thiết trong trường hợp này để giúp mỗi bệnh nhân đưa ra lựa chọn phù hợp với giá trị và mong muốn của họ
- Với người hoạch định chính sách: khuyến cáo có thể phù hợp để làm chính sách trong hầu hết các tình huống. Tuân thủ các khuyến cáo trong hướng dẫn này có thể được sử dụng làm tiêu chí chất lượng hoặc chỉ số hiệu suất.
- Với nhà nghiên cứu: khuyến cáo được hỗ trợ bởi các nghiên cứu đáng tin cậy hoặc các đánh giá thuyết phục khác khiến cho các nghiên cứu bổ trợ thêm khó lòng làm thay đổi khuyến cáo. Đôi khi một khuyến cáo mạnh có thể dựa trên mức độ bằng chứng thấp hoặc rất thấp. Trong các trường hợp này, các nghiên cứu sâu hơn có thể cung cấp những thông tin quan trọng làm thay đổi khuyến cáo.
Khuyến cáo có điều kiện
- Với bệnh nhân: phần lớn bệnh nhân trong tình huống này sẽ muốn nhận được các hành động được khuyến cáo thực hiện, nhưng nhiều bệnh nhân có thể không muốn. Quy trình đưa ra quyết định có thể hữu ích để giúp bệnh nhân ra quyết định dựa trên yếu tố nguy cơ cá nhân, các giá trị và mong muốn của họ.
- Với bác sĩ lâm sàng: các lựa chọn khác nhau có thể thích hợp cho từng cá thể, và bác sĩ lâm sàng phải giúp mỗi bệnh nhân đi đến quyết định phù hợp với các giá trị và mong muốn của bệnh nhân. Quá trình hỗ trợ ra quyết định có thể hữu ích trong việc giúp bệnh nhân đưa ra lựa chọn phù hợp với nguy cơ, giá trị và mong muốn cá nhân của họ.
- Người hoạch định chính sách: các nhà hoạch định chính sách cần thêm các cuộc tranh luận và sự tham gia của nhiều bên. Đo lường hiệu quả của các hành động được đề nghị nên tập trung xem liệu một quy trình đưa ra quyết định có được ghi chép hợp lệ.
- Với nhà nghiên cứu: khuyến cáo này cần được làm mạnh hơn (để cập nhật trong tương lai hoặc sửa đổi) bởi các nghiên cứu bổ sung. Việc đánh giá các điều kiện và tiêu chí (và các phán đoán liên quan, bằng chứng nghiên cứu và các cân nhắc khác) khiến khuyến nghị được đưa ra ở mức có điều kiện (chứ không phải mạnh), sẽ giúp xác định các khoảng trống nghiên cứu có thể còn tồn tại.
Huyết khối tĩnh mạch sâu (HKTMS) chi dưới và thuyên tắc động mạch phổi được coi là hai biểu hiện cấp tính có chung một quá trình bệnh lý, gọi là thuyên tắc huyết khối tĩnh mạch (TTHKTM). Có nhiều thuật ngữ được sử dụng để chỉ thuyên tắc động mạch phổi như thuyên tắc phổi, tắc động mạch phổi, nhồi máu phổi. Tuy nhiên, để thống nhất chúng tôi sử dụng thuật ngữ tắc động mạch phổi hoặc thuyên tắc phổi, viết tắt là TTP xuyên suốt trong phác đồ.
HKTMS là sự hình thành cục máu đông trong các tĩnh mạch sâu của hệ tuần hoàn, thường gặp nhất là tĩnh mạch chi dưới, gây tắc nghẽn hoàn toàn hoặc một phần dòng máu trong lòng tĩnh mạch. HKTMS chi dưới đoạn gần là thuật ngữ để chỉ vị trí của huyết khối nằm từ tĩnh mạch khoeo trở lên, lan đến các tĩnh mạch sâu tầng đùi, chậu, hay tĩnh mạch chủ dưới. Khi huyết khối này bứt ra khỏi lòng mạch, sẽ di chuyển theo dòng máu về tim phải lên động mạch phổi, dẫn đến bệnh cảnh tắc động mạch phổi.
TTP là sự tắc nghẽn cấp tính động mạch phổi và/hoặc các nhánh của nó, do cục máu đông (có thể là khí, mỡ, tắc mạch ối nhưng hiếm hơn) di chuyển từ hệ thống tĩnh mạch (HKTMS), hoặc hình thành tại chỗ trong động mạch phổi. Nhồi máu phổi (chiếm khoảng 30% các trường hợp TTP) xảy ra khi huyết khối nhỏ làm tắc các nhánh động mạch phổi phía xa, dẫn đến tình trạng thiếu máu cục bộ, chảy xuất huyết nang và hoại tử nhu mô phổi.
Tại các nước phát triển, TTHKTM đứng thứ 3 trong số các nguyên nhân tử vong tim mạch. Mỗi năm tại Hoa Kỳ có khoảng 900.000 trường hợp bị thuyên tắc HKTM, gây ra 60.000 đến 300.000 ca tử vong hàng năm. Theo các nghiên cứu dịch tễ, tỷ lệ mới mắc TTHKTM hàng năm xấp xỉ 100/100.000 dân tại Châu Âu và Bắc Mỹ, thấp hơn ở Châu Á (16/100.000 tại Đài Loan, 17/100.000 tại Hồng Kông, 57/100.000 tại Singapore), nhưng có xu hướng tăng lên. Nguy cơ TTHKTM ở bệnh nhân nằm viện mà không được phòng ngừa dao động từ 10-80%. Theo nghiên cứu INCIMEDI tại Việt Nam, tỷ lệ TTHKTM không triệu chứng ở bệnh nhân nội khoa nằm viện là 22%. 9,9% bệnh nhân sau phẫu thuật ung thư phụ khoa (Diệp Bảo Tuấn và cs), 39% bệnh nhân sau phẫu thuật khớp háng bị TTHKTM (Nguyễn Văn Trí và cs). Tỷ lệ này cao hơn ở bệnh nhân suy tim mạn tính điều trị nội trú (42,6%) hoặc bệnh nhân tại khoa hồi sức tích cực (46%), theo báo cáo của Huỳnh Văn Ân và cs.
Cơ chế hình thành TTHKTM là do sự phối hợp của 3 yếu tố (gọi là tam giác Virchow): ứ trệ tuần hoàn tĩnh mạch, rối loạn quá trình đông máu gây tăng đông, và tổn thương thành mạch.
Ứ máu tĩnh mạch: tuần hoàn tĩnh mạch kém và ứ trệ thúc đẩy sự hình thành huyết khối. Các yếu tố làm tăng nguy cơ bị ứ máu tĩnh mạch là tình trạng bất động, gây mê toàn thân, liệt, tổn thương tủy sống, tuổi trên 40, các bệnh nội khoa cấp tính như NMCT, đột quỵ, suy tim sung huyết, đợt tiến triển của bệnh phổi tắc nghẽn mạn tính…
Tăng đông máu: một số tình trạng bệnh lý (cả di truyền và mắc phải) làm tăng nguy cơ TTHKTM do tăng đông máu, như ung thư, nồng độ estrogen cao (béo phì, mang thai, điều trị hormone), viêm ruột, hội chứng thận hư, nhiễm khuẩn huyết, và tăng đông máu do di truyền (đột biến gen prothrombin, thiếu hụt protein C, S, thiếu anti-thrombin III, hội chứng kháng phospholipid).
Tổn thương thành mạch: tổn thương tế bào nội mô thúc đẩy sự hình thành huyết khối, thường bắt đầu ở các van tĩnh mạch. Tổn thương thành mạch có thể xảy ra sau một số nguyên nhân gồm chấn thương, tiền sử HKTM, phẫu thuật, lấy tĩnh mạch hiển và đặt ống thông tĩnh mạch trung tâm…
Nguyên nhân gây ra TTHKTM thường được chia làm hai nhóm: di truyền và mắc phải (Bảng 1). Tuy nhiên, TTHKTM có thể là hậu quả của nhiều yếu tố, gọi là các yếu tố thúc đẩy, góp phần làm tăng nguy cơ hình thành cục máu đông dẫn đến TTHKTM. Nguy cơ tái phát TTHKTM phụ thuộc một phần vào sự tham gia của các yếu tố thúc đẩy tại thời điểm bị TTHKTM lần đầu. Các yếu tố thúc đẩy tạm thời là những yếu tố sớm được giải quyết sau khi gây ra tình trạng huyết khối, như mới phẫu thuật, mổ lấy thai, bệnh cấp tính phải nằm tại giường bệnh trên 3 ngày…Yếu tố thúc đẩy dai dẳng là những YTNC tồn tại kéo dài, như ung thư tiến triển, tái phát, hoặc đang trong liệu trình điều trị. Cũng có thể là bệnh lý không ung thư, nhưng làm tăng nguy cơ tái phát TTHKTM ít nhất 2 lần sau khi dừng điều trị kháng đông như viêm ruột. TTHKTM không rõ yếu tố thúc đẩy nếu không xác định được rõ ràng các YTNC nói trên.
Bảng 1: Các YTNC chính của TTHKTM
| Mắc phải | Di truyền |
| - Mới phẫu thuật, đặc biệt là phẫu thuật chỉnh hình - Chấn thương: cột sống, tủy sống, chi dưới - Bất động: suy tim, đột quỵ… - Ung thư - Có thai - Điều trị Hormone thay thế, hoặc thuốc tránh thai chứa Oestrogen - Hội chứng thận hư - Hội chứng kháng Phospholipid - Bệnh lý viêm ruột - Tiền sử HKTM | - Thiếu hụt Protein C - Thiếu hụt Protein S - Thiếu hụt Antithrombin III - Đột biến yếu tố V Leyden - Đột biến gen Prothrombin G20210A |
|
|
5. Tầm quan trọng của dự phòng TTHKTM
Nghiên cứu ENDORSE là một nghiên cứu cắt ngang đánh giá mức độ phổ biến của nguy cơ TTHKTM trên 68.183 bệnh nhân cấp tính điều trị tại 358 trung tâm của 32 quốc gia, đã chỉ ra 64% bệnh nhân ngoại khoa và 42% bệnh nhân nội khoa có nguy cơ bị TTHKTM. Mặc dù TTHKTM thường được coi là một biến chứng sau phẫu thuật, tử vong do TTP cấp ở bệnh nhân nội khoa cao gấp đôi so với bệnh nhân ngoại khoa. Triệu chứng lâm sàng không đặc hiệu, dễ chồng lấp nên khó phát hiện sớm TTHKTM ở bệnh nhân nhập viện. Gánh nặng điều trị kháng đông khi bị thuyên tắc huyết khối, chi phí điều trị cao hơn nhiều lần chi phí dự phòng (thống kê tại Châu Âu cho thấy để điều trị một trường hợp TTHKTM cần 1348,68 euro, so với 373,03 Euro để dự phòng), là những nguyên nhân chính yêu cầu phải có một chiến lược dự phòng TTHKTM đúng đắn cho mọi trường hợp bệnh nhân điều trị tại bệnh viện.
CHƯƠNG 2. CHIẾN LƯỢC ĐIỀU TRỊ DỰ PHÒNG TTHKTM CHUNG
1. Quy trình chung điều trị dự phòng TTHKTM trên bệnh nhân:
Bảng 2: Quy trình chung điều trị dự phòng TTHKTM trên bệnh nhân
| Bước 1 | Đánh giá nguy cơ thuyên tắc HKTM của các bệnh nhân nhập viện dựa vào các YTNC nền, và tình trạng bệnh lý của bệnh nhân |
| Bước 2 | Đánh giá nguy cơ xuất huyết, chống chỉ định của thuốc kháng đông |
| Bước 3 | Tổng hợp các nguy cơ, cân nhắc lợi ích của việc dự phòng và nguy cơ xuất huyết khi phải dùng kháng đông, đặc biệt chú ý tới chức năng thận, bệnh nhân cao tuổi |
| Bước 4 | Lựa chọn biện pháp dự phòng, và thời gian dự phòng phù hợp |
Bảng 3: Tổng hợp các biện pháp dự phòng TTHKTM và các bước thực hiện
| Bước 1 | Đánh giá nguy cơ TTHKTM của các bệnh nhân nhập viện dựa vào các YTNC nền, và tình trạng bệnh lý của bệnh nhân - Thang điểm Padua cho nhóm bệnh nhân nội khoa cấp tính, hồi sức tích cực nội khoa - Thang điểm Caprini cho nhóm bệnh nhân ngoại khoa chung, chấn thương chỉnh hình, ngoại sản | |
| Bước 2 | Đánh giá nguy cơ xuất huyết, chống chỉ định của điều trị kháng đông: - Thang điểm đánh giá nguy cơ xuất huyết IMPROVE cho bệnh nhân Nội khoa - Hoặc bệnh nền và tình trạng bệnh lý nguy cơ xuất huyết cho nhóm bệnh nhân ngoại khoa chung, chấn thương, ngoại sản khoa - Xem xét bảng chống chỉ định, thận trọng khi sử dụng thuốc kháng đông: Bảng Chống chỉ định, thận trọng khi điều trị thuốc kháng đông | |
| Chống chỉ định tuyệt đối | Chống chỉ định tương đối (thận trọng) | |
| - Suy gan nặng - Xuất huyết não - Tình trạng xuất huyết đang tiến triển (ví dụ: xuất huyết do loét dạ dày tá tràng) - Tiền sử xuất huyết giảm tiểu cầu nhất là hạ tiểu cầu do heparin (HIT, heparin-induced thrombocytopenia) - Dị ứng thuốc kháng đông - Rối loạn đông máu bẩm sinh hay mắc phải | - Suy thận nặng (ClCr ≤ 30 ml/phút) - Chọc dò tuỷ sống - Đang dùng các thuốc chống ngưng tập tiểu cầu (aspirin, clopidogrel…) - Số lượng tiều cầu <100.000/µl - Tăng huyết áp nặng chưa được kiểm soát (HA tâm thu > 180 mmHg, và / hoặc HA tâm trương > 110 mmHg) - Mới phẫu thuật sọ não, phẫu thuật tuỷ sống hay có xuất huyết nội nhãn cầu - Phụ nữ ở giai đoạn chuẩn bị chuyển dạ, với nguy cơ xuất huyết cao (rau tiền đạo…) | |
| Không dùng thuốc kháng đông khi có 1 trong các yếu tố nêu trên. Nên lựa chọn phương pháp dự phòng cơ học | Trì hoãn sử dụng thuốc kháng đông cho đến khi nguy cơ xuất huyết đã giảm | |
| Bước 3 | Tổng hợp các nguy cơ, cân nhắc lợi ích của việc dự phòng và nguy cơ xuất huyết khi dùng thuốc kháng đông, đặc biệt chú ý chức năng thận, người cao tuổi để lựa chọn. | |
| Bước 4 | Khuyến cáo biện pháp dự phòng TTHKTM và thời gian dự phòng phù hợp. | |
Bảng 4: Tổng hợp các biện pháp dự phòng TTHKTM và chỉ định
| Biện pháp | BN nội khoa | BN ngoại khoa chung | BN chấn thương chỉnh hình |
| Biện pháp chung | BN được khuyến khích ra khỏi giường bệnh vận động sớm và thường xuyên | ||
| Biện pháp cơ học (Thiết bị bơm hơi áp lực ngắt quãng. Tất / Băng chun áp lực y khoa (áp lực 16 - 20 mmHg) | Được sử dụng khi bệnh nhân chống chỉ định tuyệt đối với thuốc kháng đông. Đối với bệnh nhân chống chỉ định tương đối với thuốc kháng đông thì đến khi nguy cơ xuất huyết giảm, nên chuyển sang biện pháp dược lý. | ||
| Heparin TLPTT | Enoxaparin 40 mg x 1 lần/ngày TDD, hoặc Enoxaparin 30 mg x 1 lần/ngày TDD với BN suy thận (MLCT ≤ 30 ml/phút) | Enoxaparin 40 mg x 1 lần/ngày TDD, hoặc Enoxaparin 30 mg x 1 lần/ngày TDD với BN suy thận (MLCT ≤ 30 ml/phút) | Enoxaparin 40 mg x 1 lần/ngày TDD, hoặc Enoxaparin 30 mg x 2 lần/ngày TDD, hoặc Enoxaparin 30 mg x 1 lần/ngày TDD với BN suy thận (MLCT ≤ 30 ml/phút) |
| Fondaparinux | Liều 2,5 mg x 1 lần/ngày TDD, hoặc Liều 1,5 mg x 1 lần/ngày TDD với BN suy thận (MLCT 30 - 50 ml/phút) * Được dùng thay thế Heparin TLPTT hoặc Heparin không phân đoạn khi bệnh nhân bị HIT. | ||
| Heparin không phân đoạn | Liều 5000 UI x 2 lần/ngày TDD * Chỉ định với suy thận nặng (MLCT < 30 ml/phút) | ||
| Kháng vitamin K | Không | Không | Liều hiệu chỉnh sao cho INR từ 2 - 3 * Không được khuyến cáo nếu cần đạt hiệu quả dự phòng sớm, trong thời gian ngắn |
| Rivaroxaban | Không | Không | 10 mg x 1 lần/ngày |
| Dabigatran | Không | Không | 110 mg x 1 lần trong ngày đầu, sau đó 110 mg x 2 viên uống 1 lần/ngày |
| Apixaban | Không | Không | Ban đầu: Cho 2,5 mg 12-24 giờ sau phẫu thuật. Thay khớp háng: 2,5 mg 2 lần/ngày trong 32-38 ngày Thay khớp gối: 2,5 mg 2 lần/ngày trong 10-14 ngày |
2. Lưu ý điều chỉnh liều khi dự phòng TTHKTM trên nhóm bệnh nhân đặc biệt:
Bệnh nhân suy thận
Các bảng sau đây cho thấy các khuyến cáo về điều trị dự phòng dược lý ở bệnh nhân suy thận. Cần quan sát lâm sàng cẩn thận. Đối với bệnh nhân suy thận cấp, bệnh thận giai đoạn cuối, phụ thuộc lọc máu* hoặc các tình trạng eGFR có thể không chính xác, sử dụng UFH; không sử dụng Heparin TLPPT cho những bệnh nhân này. Đối với bệnh nhân béo phì bị suy thận, nên dựa vào chỉ định của bác sĩ chuyên khoa.
Bệnh nhân chạy thận nhân tạo nội viện nên được đánh giá về nguy cơ TTHKTM và cần dự phòng TTHKTM như tất cả các bệnh nhân nội viện khác, bất kể việc sử dụng thuốc kháng đông trong hệ lọc ngoài cơ thể trong những ngày chạy thận nhân tạo.
Bảng 5: Điều chỉnh liều Heparin trong dự phòng TTHKTM cho bệnh nhân suy thận
| Chức năng thận (mL/phút) * | Heparin không phân đoạn | Heparin TLPTT |
| 30 - 50 | Không cần điều chỉnh | Không cần điều chỉnh |
| 15 - 29 | Không cần điều chỉnh | Enoxaparin: Giảm liều xuống 30 mg mỗi ngày |
| Dưới 15 | Không cần điều chỉnh | KHÔNG sử dụng |
*Tài liệu tham khảo sử dụng CrCl (mL/phút) làm chỉ số cho chức năng thận, tuy nhiên chức năng thận cũng có thể được ước tính trong tnh huống này bằng eGFR (mL/phút/ 1,73m2). Nên có khuyến cáo cho bệnh nhân có trọng lượng quá cao.
Bảng 6: Điều chỉnh liều kháng đông đường uống dự phòng TTHKTM trên bệnh nhân thay khớp háng, khớp gối bị suy thận
| Chức năng thận* (mL/phút) | Rivaroxaban | Dabigatran | Apixaban |
| 30-50 | 10mg hàng ngày | Chỉnh liều xuống 150mg hàng ngày | 2,5mg 2 lần/ngày |
| 25-29 | 10mg hàng ngày (thận trọng khi dùng) | Chống chỉ định | 2,5mg 2 lần/ngày (thận trọng khi dùng) |
| 15-24 | 10mg hàng ngày (thận trọng khi dùng) | Chống chỉ định | Chống chỉ định |
| Dưới 15 | Chống chỉ định | Chống chỉ định | Chống chỉ định |
| Lọc máu | Chống chỉ định | Chống chỉ định | Chống chỉ định |
*Tài liệu tham khảo sử dụng CrCl (mL/phút) làm chỉ số cho chức năng thận, tuy nhiên chức năng thận cũng có thể được ước tính trong tnh huống này bằng eGFR (mL/phút/1,73m2). Nên có khuyến cáo cho bệnh nhân có trọng lượng quá cao.
Bệnh nhân có nguy cơ xuất huyết cao
Bệnh nhân có nguy cơ xuất huyết cao gồm những người bị bệnh nặng, đã được thực hiện các thủ thuật, phẫu thuật có nguy cơ xuất huyết cao hoặc có các tình trạng khác liên quan đến nguy cơ xuất huyết cao (xem Bảng 3. Chống chỉ định, thận trọng khi điều trị thuốc kháng đông trong bước 2). Bệnh nhân cần được theo dõi chặt chẽ các dấu hiệu biến chứng xuất huyết và điều chỉnh liều thuốc kháng đông nên được thực hiện theo quyết định của bác sĩ điều trị.
| BMI (kg/m2) | Nguycơ TTHKTM | Liều khuyến cáo |
| 30 - 40 | Thấp / Trung bình | Sử dụng liều chuẩn Heparin TLPTT dự phòng TTHKTM |
| Cao | Cân nhắc điều chỉnh liều Heparin TLPTT: Enoxaparin: 40mg TDD hai lần/ ngày, hoặc Giảm 0,5mg / kg mỗi ngày/ lần | |
| 40 - 60 | Thấp/ Trung bình/ Cao | |
| Trên 60 | Thấp/ Trung bình/Cao | Hỏi ý kiến chuyên gia |
Dự phòng bằng Heparin chuẩn có thể được coi là một lựa chọn thay vì Heparin TLPTT cho bệnh nhân có nguy cơ xuất huyết cao. Rivaroxaban chống chỉ định bởi nhà sản xuất trên bệnh nhân có nguy cơ xuất huyết cao. Cần thận trọng khi sử dụng các thuốc kháng đông khác. Tham khảo thông tin sản phẩm để được hướng dẫn thêm.
Bệnh nhân thiếu cân (trọng lượng cơ thể < 50 kg)
Bằng chứng cho việc sử dụng Heparin TLPTT trong các trường hợp cân nặng dưới tiêu chuẩn còn hạn chế và cần phải theo dõi lâm sàng cẩn thận. Tham khảo các khuyến cáo của chuyên gia về việc sử dụng và theo dõi liều điều chỉnh Heparin TLPTT.
Bệnh nhân thừa cân, béo phì (BMI > 30 kg/m2)
Bệnh nhân có chỉ số cơ thể (BMI) ≥ 30 kg/m2 có nguy cơ mắc TTHKTM và có thể không tuân theo mối quan hệ liều đáp ứng có thể dự đoán được. Heparin TLPTT ở liều dự phòng tiêu chuẩn dường như không đủ ở bệnh nhân có BMI ≥ 40 Kg/m2.
Đối với bệnh nhân béo phì bị suy thận, nên theo lời khuyên của bác sĩ chuyên khoa.
Bảng 7: Khuyến cáo điều chỉnh liều Heparin TLPTT ở bệnh nhân béo phì
| BMI (kg/m2) | Nguycơ TTHKTM | Liều khuyến cáo |
| 30 - 40 | Thấp / Trung bình | Sử dụng liều chuẩn Heparin TLPTT dự phòng TTHKTM |
| Cao | Cân nhắc điều chỉnh liều Heparin TLPTT: Enoxaparin: 40mg TDD hai lần/ ngày, hoặc Giảm 0,5mg / kg mỗi ngày/ lần | |
| 40 - 60 | Thấp/ Trung bình/Cao | |
| Trên 60 | Thấp/ Trung bình/Cao | Hỏi ý kiến chuyên gia |
Nguồn: Các khuyến cáo về liều cho enoxaparin được điều chỉnh từ một số tài liệu tham khảo10,11 của Nhóm công tác dự phòng TTHKTM toàn tiểu bang Queensland 2018.
CHƯƠNG 3. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN NỘI KHOA
Tất cả bệnh nhân nội khoa điều trị nội trú cần được đánh giá nguy cơ TTHKTM dựa vào tình trạng bệnh lý của họ, và các yếu tố nguy cơ TTHKTM phối hợp. Bệnh nhân nội khoa cấp tính là những bệnh nhân nằm viện vì các vấn đề cấp tính, không liên quan đến phẫu thuật, gồm bệnh nội khoa cấp (suy tim, suy hô hấp, đột quỵ, nhiễm khuẩn, bệnh khớp…), ung thư tiến triển, đang điều trị hoặc tái phát.
Bảng đánh giá nguy cơ dựa trên thang điểm dự báo PADUA (Padua Prediction Score- PPS) khuyến cáo được sử dụng để đánh giá nguy cơ TTHKTM của bệnh nhân là thấp hay cao.
Với bệnh nhân có chỉ định dự phòng bằng thuốc kháng đông, cần xem xét các chống chỉ định với thuốc kháng đông, và đánh giá nguy cơ xuất huyết bằng thang điểm IMPROVE, để đánh giá cân bằng lợi ích/nguy cơ đạt được trước khi lựa chọn biện pháp dự phòng phù hợp.
Bảng 8: Thang điểm PADUA đánh giá nguy cơ TTHKTM ở bệnh nhân nội khoa
| Yếu tô nguy cơ | Điểm |
| Ung thư tiến triển | 3 |
| Tiền sử thuyên tắc HKTM (loại trừ HKTM nông) | 3 |
| Bất động (do hạn chế của chính bệnh nhân hoặc do chỉ định của bác sĩ) | 3 |
| Tình trạng bệnh lý tăng đông đã biết | 3 |
| Mới bị chấn thương và/hoặc phẫu thuật (≤ 1 tháng) | 2 |
| Tuổi cao (≥ 70 tuổi) | 1 |
| Suy tim và/hoặc suy hô hấp | 1 |
| Nhồi máu cơ tim cấp hoặc nhồi máu não cấp | 1 |
| Nhiễm khuẩn cấp và/hoặc bệnh cơ xương khớp do thấp | 1 |
| Béo phì (BMI ≥ 30) | 1 |
| Đang điều trị hormone | 1 |
| PPS < 4: Nguy cơ thấp bị thuyên tắc HKTM: không cần điều trị dự phòng | |
| PPS ≥ 4: Nguy cơ cao bị thuyên tắc HKTM: cần điều trị dự phòng | |
Bảng 9: Thang điểm IMPROVE đánh giá nguy cơ xuất huyết ở bệnh nhân nội khoa
| YTNC | Điểm |
| Loét dạ dày tá tràng tiến triển | 4,5 |
| Xuất huyết trong vòng 3 tháng trước nhập viện | 4 |
| Số lượng tiểu cầu < 50 x 109/l | 4 |
| Tuổi ≥ 85 | 3,5 |
| Suy gan (INR > 1,5) | 2,5 |
| Suy thận nặng (MLCT < 30 ml/phút/1,73m2) | 2,5 |
| Đang nằm điều trị tại khoa hồi sức tích cực. | 2,5 |
| Catheter tĩnh mạch trung tâm | 2 |
| Bệnh thấp khớp | 2 |
| Đang bị ung thư | 2 |
| Tuổi 40 - 84 | 1,5 |
| Giới nam | 1 |
| Suy thận trung bình (MLCT 30-59 ml/phút/1,73m2) | 1 |
| Tổng điểm ≥ 7: Nguy cơ xuất huyết nặng, hoặc xuất huyết có ý nghĩa lâm sàng | |
1. Dự phòng TTHKTM ở bệnh nhân nội khoa
Bệnh nhân nội khoa cấp tính có nhiều YTNC dẫn đến TTHKTM. Nguy cơ TTHKTM vẫn có thể tồn tại sau khi bệnh nhân đã ra viện. Một số báo cáo dựa vào kết quả giải phẫu tử thi đã chỉ ra TTP là nguyên nhân tử vong của 1/3 bệnh nhân nội khoa cấp trong thời gian nằm viện, và 45% biến cố TTHKTM trong vòng 3 tháng kể từ khi bệnh nhân ra viện.
Bảng 10: Khuyến cáo dự phòng TTHKTM ở bệnh nhân nội khoa theo hướng dẫn VNHA 2016
| Khuyến cáo | Nhóm | Mức chứng cứ |
| BN nội khoa điều trị nội trú có nguy cơ cao thuyên tắc HKTM được khuyến cáo dự phòng bằng Heparin TLPTT, Heparin không phân đoạn hoặc Fondaparinux (*) | I | B |
| BN nội khoa điều trị nội trú có nguy cơ cao thuyên tắc HKTM nhưng nguy cơ chảy máu cao, nên được dự phòng bằng bơm hơi áp lực ngắt quãng hoặc tất chun áp lực. | IIa | C |
(*) Thời gian điều trị dự phòng: khuyến cáo kéo dài thời gian dự phòng tới khi bệnh nhân ra viện, hoặc có thể đi lại được. Với một số đối tượng chọn lọc (BN cai thở máy, BN bất động đang trong giai đoạn phục hồi chức năng), có thể kéo dài thời gian dự phòng tới 10 ± 4 ngày
Bảng 11: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân nội khoa
| Tất cả bệnh nhân nội khoa cấp tính nhập viện | |||
| KHÔNG cần dự phòng nếu bệnh nhân đang dùng thuốc kháng đông | |||
| Đánh giá nguy cơ TTHKTM, nguy cơ xuất huyết, chống chỉ định với thuốc kháng đông: - Trong vòng 24 giờ kể từ khi vào viện - Sau mỗi 48 - 72 giờ, hoặc khi có thay đổi tình trạng lâm sàng; mục tiêu điều trị | |||
| Nguy cơ TTHKTM | THẤP (PADUA < 4) | CAO (PADUA ≥ 4) | |
| Biện pháp dự phòng | - Không cần dự phòng - Khuyến khích vận động sớm, đảm bảo không thiếu dịch | Nguy cơ xuất huyết CAO (IMPROVE ≥ 7) | Nguy cơ xuất huyết THẤP (IMPROVE < 7) |
| Khởi động IPC ngay từ khi vào viện Khi nguy cơ xuất huyết giảm, trong khi nguy cơ TTHKTM còn cao: chuyển từ IPC sang các biện pháp dược lý | Enoxaparin 40 mg x 1 lần/ngày TDD bụng | ||
| Thời gian dự phòng | Không áp dụng | Duy trì đến khi khả năng vận động trở lại mức mong đợi hoặc chấp nhận được trên lâm sàng, hoặc khi bệnh nhân ra viện. | |
| Chú ý điều chỉnh các biện pháp dự phòng dược lý với nhóm bệnh nhân đặc biệt: - MLCT (CrCl) < 30 ml/p; hoặc eGFR < 30/ml/p/1,73m2 - Cân nặng dưới 50 kg hoặc BMI ≥ 30 kg/ m2 | |||
2. Dự phòng TTHKTM cho bệnh nhân nội khoa cấp tính tại khoa hồi sức tích cực (ICU)
Tại Việt Nam, tỷ lệ HKTMS chi dưới ở bệnh nhân nằm tại khoa Hồi sức tích cực (không phân biệt nội ngoại) bệnh viện Chợ Rẫy là 12,5%, tỷ lệ HKTMS chi dưới là 46% bệnh nhân sau 1 tuần nằm viện tại khoa ICU Nội bệnh viện Nhân dân Gia Định.Tỉ lệ HKTMS chi dưới ở bệnh nhân suy tim mạn tính mức độ NYHA III/IV là 42,6%. Bệnh nhân suy tim NYHA IV có tỉ lệ HKTMS cao hơn (NYHA III: 31,3%, NYHA IV: 70%, p=0,0001).
Theo Hướng dẫn VNHA 2016, bệnh nhân điều trị tại khoa Hồi sức tích cực: do có nhiều YTNC thuyên tắc HKTM phối hợp nên được dự phòng một cách hệ thống bằng Heparin TLPTT hoặc Heparin không phân đoạn, trừ trường hợp nguy cơ chảy máu cao: dự phòng bằng máy bơm hơi áp lực ngắt quãng (IIC).
Bệnh nhân nội khoa cấp tính: dự phòng TTHKTM bằng phương pháp dược lý
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính, đề nghị sử dụng dự phòng kháng đông toàn thân bằng Heparin hoặc Heparin TLPTT thì tốt hơn là không sử dụng (khuyến cáo điều kiện, mức độ bằng chứng thấp). Trong các kháng đông, đề nghị sử dụng Heparin TLPTT (mức độ bằng chứng thấp ++) hơn là Heparin chuẩn. Lưu ý: các khuyến cáo này cũng áp dụng cho bệnh nhân đột quỵ được dự phòng TTHKTM.
Bệnh nhân nội khoa nằm hồi sức tích cực: biện pháp dược lý dự phòng TTHKTM
Khuyến cáo: Đối với bệnh nhân nội khoa nằm hồi sức tích cực, khuyến cáo sử dụng Heparin, Heparin TLPTT hơn là không sử dụng (khuyến cáo mạnh, mức độ bằng chứng trung bình +++) và sử dụng Heparin TLPTT hơn là dùng Heparin chuẩn (khuyến cáo điều kiện, mức độ bằng chứng trung bình +++).
Bệnh nhân nội khoa nằm hồi sức tích cực: so sánh các biện pháp dự phòng TTHKTM (dược lý, cơ học)
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính hoặc cần hồi sức tích cực, sử dụng biện pháp dự phòng TTHKTM bằng phương pháp dược lý hơn là cơ học (khuyến cáo điều kiện, mức độ bằng chứng rất thấp +).
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính hoặc cần hồi sức tích cực không dự phòng HKTMS bằng phương pháp dược lý, đề nghị sử dụng biện pháp cơ học hơn là không dự phòng (khuyến cáo điều kiện, mức độ bằng chứng trung bình +++).
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính hoặc cần hồi sức tích cực, đề nghị dự phòng HKTMS bằng phương pháp dược lý hoặc cơ học đơn độc hơn là phối hợp hai biện pháp này (khuyến cáo điều kiện, mức độ bằng chứng rất thấp +).
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính hoặc cần hồi sức tích cực dự phòng HKTMS bằng phương pháp cơ học, đề nghị sử dụng máy bơm áp lực ngắt quãng hoặc tất áp lực y khoa (khuyến cáo điều kiện, mức độ bằng chứng rất thấp +).
Kháng đông đường uống so với Heparin TLPTT đối với bệnh nhân nội khoa cấp tính
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính nằm viện, khuyến cáo sử dụng Heparin TLPTT hơn là kháng đông đường uống để dự phòng TTHKTM (khuyến cáo mạnh, mức độ bằng chứng trung bình +++).
Khuyến cáo: Đối với bệnh nhân nội khoa cấp tính nằm viện, khuyến cáo dự phòng HKTMS bằng Heparin TLPTT trong thời gian nằm viện hơn là dự phòng kéo dài thêm khi xuất viện với kháng đông đường uống (khuyến cáo mạnh, mức độ bằng chứng trung bình +++). Dự phòng TTHKTM ở bệnh nhân ung thư nằm viện.
3. Dự phòng TTHKTM ở bệnh nhân đột quỵ:
Bảng 12: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân Đột quỵ cấp
| Tất cả bệnh nhân đột quỵ cấp | |||
| KHÔNG cần điều trị dự phòng nếu bệnh nhân đang dùng thuốc kháng đông | |||
| Đánh giá nguy cơ TTHKTM, nguy cơ xuất huyết, chống chỉ định với thuốc kháng đông: Ngay khi vào viện Sau 24 giờ, hoặc ngay khi có thay đổi tình trạng lâm sàng; mục tiêu điều trị | |||
| Nguy cơ TTHKTM | THẤP (PADUA < 4) | CAO (PADUA ≥ 4) | |
| Biện pháp dự phòng | - Không cần dự phòng - Khuyến khích vận động sớm, đảm bảo đủ dịch | Đột quỵ XUẤT HUYẾT | Đột quỵ TẮC MẠCH |
| Khởi động IPC ngay từ khi vào viện Khi nguy cơ xuất huyết giảm, trong khi nguy cơ TTHKTM còn cao: chuyển từ IPC sang các biện pháp dược lý | Khởi động IPC ngay từ khi vào viện Cân nhắc thời điểm chuyển sang: Enoxaparin 40 mg x 1 lần/ngày TDD Nếu bệnh nhân có chỉ định tiêu sợi huyết: - Chống chỉ định thuốc kháng đông trong vòng 24 giờ đầu sau tiêu sợi huyết - Chỉ khởi động dự phòng kháng đông: + Sau khi loại trừ nguy cơ xuất huyết có ý nghĩa trên hình ảnh học điện quang + Theo quyết định của bác sĩ lâm sàng | ||
| Thời gian dự phòng | Không áp dụng | Dự phòng cơ học: Tiếp tục IPC trong vòng 30 ngày hoặc đến khi bệnh nhân vận động thường xuyên. Không nên sử dụng băng chun hay tất áp lực Dự phòng dược lý: Duy trì Enoxaparin đến khi khả năng vận động trở lại mức mong đợi hoặc chấp nhận được trên lâm sàng, hoặc khi bệnh nhân ra viện. | |
| Chú ý điều chỉnh các biện pháp dự phòng dược lý với nhóm bệnh nhân đặc biệt: MLCT (CrCl) < 30 ml/p; hoặc eGFR < 30/ml/p/1,73m2 Cân nặng dưới 50 kg hoặc BMI ≥ 30 kg/ m2 | |||
Nguy cơ TTHKTM ở bệnh nhân đột quỵ liên quan chủ yếu đến tình trạng bất động kéo dài do liệt. Tỷ lệ HKTM sâu chi dưới có triệu chứng ở BN đột quỵ cấp dao động từ 1 - 10%, nhưng thực tế tỷ lệ HKTM không triệu chứng còn cao hơn (11% sau 10 ngày, 15% sau 30 ngày). Nguy cơ TTHKTM ở BN đột quỵ xảy ra sớm, ngay từ ngày thứ 2 của bệnh, và cao nhất ở thời điểm 2 - 7 ngày. Tử vong do TTP cấp chiếm 13 - 29% nguyên nhân tử vong ở bệnh nhân đột quỵ cấp.
Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân đột quỵ cấp
Theo Hướng dẫn VNHA 2016:
- Bệnh nhân đột quỵ cấp do tắc mạch: Khuyến cáo dự phòng bằng máy bơm hơi áp lực từng lúc với BN nhập viện trong vòng 72 giờ kể từ khi bắt đầu triệu chứng, và có liệt vận động. Xem xét dự phòng bằng thuốc chống đông có thể bắt đầu sớm nhất là 48 giờ sau khi bị đột quỵ, và kéo dài trong vòng 2 tuần, hoặc tới khi B N có thể vận động (nhưng không quá 6 tuần).
- Bệnh nhân đột quỵ cấp do chảy máu não: Khuyến cáo dự phòng bằng máy bơm hơi áp lực ngắt quãng ngay khi nhập viện. Xem xét dự phòng bằng chống đông sớm nhất sau 3 ngày, sau khi đã cân nhắc kỹ nguy cơ chảy máu (dựa vào lâm sàng, huyết áp, kích thước vùng chảy máu trên phim chụp sọ não) và nguy cơ tắc mạch (tình trạng bất động) đối với từng trường hợp cụ thể.
4. Dự phòng TTHKTM ở bệnh nhân nội khoa COVID - 19
COVID - 19 là đại dịch toàn cầu do SARS-CoV-2, một loại coronavirus gây ra những triệu chứng và biến chứng trầm trọng tại đường hô hấp cũng như các cơ quan khác. Bệnh nhân COVID - 19 có nguy cơ bị TTHKTM và vi huyết khối, do tình trạng thiếu oxy kéo dài, hoạt hóa quá mức quá trình viêm, hoạt hóa tiểu cầu, rối loạn chức năng nội mạc và ứ trệ. Các phân tích tổng hợp mới nhất chỉ ra tỷ lệ mới mắc TTHKTM ở bệnh nhân COVID-19 nằm viện là 17%, trong đó nếu chỉ dựa vào triệu chứng lâm sàng sẽ chỉ phát hiện được 9,8% bệnh nhân TTHKTM, nhưng tỷ lệ TTHKTM chẩn đoán qua các biện pháp sàng lọc lên tới 33%. 27,9% bệnh nhân COVID - 19 điều trị tại Khoa hồi sức tích cực bị TTHKTM so với chỉ 7,1% bệnh nhân ở phòng điều trị thường.
Bệnh nhân COVID-19 điều trị tại Khoa hồi sức tích cực (ICU/CCU): là những bệnh nhân COVID-19 kèm theo suy hô hấp hoặc tuần hoàn, cần được chăm sóc tích cực trong ICU/CCU (hoặc một cơ sở y tế tương đương, được thiết kế với tính năng dành cho ICU/CCU).
Bệnh nhân COVID-19 điều trị tại Khoa điều trị thường: là những bệnh nhân nhiễm COVID-19 có triệu chứng lâm sàng, như khó thở, thiếu oxy mức độ nhẹ hoặc trung bình, cần điều trị tại bệnh viện, hoặc cơ sở y tế mà không cần phương tiện hỗ trợ tích cực như trong ICU/CCU.
Các Hiệp hội và tổ chức quốc tế như ISTH (Hội đông cầm máu quốc tế); CHEST (Hiệp hội bác sĩ lồng ngực Hoa Kỳ); ESC (Hội tim mạch Châu Âu); ASH (Hội huyết học Hoa Kỳ); NICE (Viện sức khỏe quốc gia và chăm sóc chất lượng cao Anh Quốc) đã nhanh chóng đưa ra các khuyến cáo để dự phòng TTHKTM ở bệnh nhân COVID-19. Những thử nghiệm lâm sàng gần đây như INSPIRATION, REMAP-CAP, ACTIV-4a, and ATTACC đã khẳng định sự an toàn của Heparin TLPTT/Heparin thường liều chuẩn so với liều trung gian hoặc liều điều trị, trong dự phòng TTHKTM ở bệnh nhân COVID - 19. Tuy nhiên, vẫn chưa có thang điểm hay mô hình đánh giá nguy cơ tắc mạch và xuất huyết dành riêng cho bệnh nhân COVID-19. Vì vậy, chỉ định và lựa chọn phương pháp dự phòng TTHKTM ở bệnh nhân COVID - 19, cần được đặt ra với từng bệnh nhân nhập viện điều trị, trên cơ sở hội chẩn và đồng thuận của các chuyên gia trong lĩnh vực này.
Bảng 13: Hướng dẫn các bước dự phòng TTHKTM ở bệnh nhân COVID-19
| Tất cả bệnh nhân COVID - 19 có triệu chứng, cần điều trị tại bệnh viện | |||
| KHÔNG cần điều trị dự phòng nếu bệnh nhân đang dùng thuốc kháng đông | |||
| Đánh giá nguy cơ TTHKTM, nguy cơ xuất huyết, chống chỉ định với thuốc kháng đông: Trong vòng 24 giờ kể từ khi vào viện Sau mỗi 48 - 72 giờ, hoặc khi có thay đổi tình trạng lâm sàng; mục tiêu điều trị | |||
| Biện pháp dự phòng | Bệnh nhân COVID-19 tại Khoa điều trị thường | Bệnh nhân COVID-19 tại Khoa hồi sức tích cực | Dự phòng sau khi ra viện |
| Dự phòng kháng đông bằng Heparin TLPTT (Enoxaparin 40 mg x 1 lần/ngày) nên được khuyến cáo cho tất cả bệnh nhân. Với bệnh nhân BMI cao (>30), D. Dimer 1000-3000 thì căn cứ BMI>20 cho enoxaparin 40mg x 2 lần mỗi ngày. Sử dụng biện pháp dự phòng cơ học nếu chống chỉ định dùng thuốc kháng đông. | Dự phòng kháng đông bằng Heparin TLPTT hoặc Heparin thường liều chuẩn (Enoxaparin 40 mg x 1 lần/ngày HOẶC Heparin thường x 5000 UI x 2 lần/ngày) nên được khuyến cáo cho tất cả bệnh nhân. Có D-Dimer > 3000 hoặc ECMO, thở máy dùng liều điều trị: enoxaparin 1mg/kg x 2 lần/ngày. Sử dụng biện pháp dự phòng cơ học nếu chống chỉ định dùng thuốc kháng đông. | Có thể cân nhắc dựa vào từng bệnh nhân và các YTNC tại thời điểm ra viện nếu nguy cơ TTHKTM lớn hơn nguy cơ xuất huyết (tương tự khuyến cáo dành cho bệnh nhân không bị COVID-19). Có thể xem xét dùng thuốc DOAC kéo dài tới 4 tuần. | |
CHƯƠNG 4. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN NỘI UNG THƯ
Bệnh nhân ung thư có nguy cơ bị thuyên tắc tĩnh mạch tăng gấp 6 lần so với người không bị ung thư. Trong tất cả các trường hợp thuyên tắc huyết khối tĩnh mạch, 19,8 % bệnh nhân TTHKTM phát hiện bị ung thư. Tần suất TTHKTM hàng năm ở BN ung thư khoảng ≈ 1/250. Trong tất cả các trường hợp ung thư, chỉ 15% bị TTHKTM có triệu chứng, và có tới 50% phát hiện TTHKTM qua kết quả tử thiết. TTHKTM là nguyên nhân tử vong thứ 2 ở bệnh nhân, mức độ lan rộng, thời gian bị ung thư, phương pháp điều trị… ung thư, sau chính căn bệnh này. Có nhiều yếu tố làm tăng nguy cơ thuyên tắc huyết khối ở bệnh nhân ung thư như vị trí u (cao nhất ở những bệnh nhân u não, ung thư biểu mô tuyến phổi, buồng trứng, tụy, đại tràng, dạ dày tiền liệt tuyến, thận, và ung thư máu).
1. Đánh giá nguy cơ huyết khối:
Bảng 14: Thang điểm KHORANA
| Đặc điểm bệnh nhân | Điểm nguy cơ |
| Ung thư nguyên phát Nguy cơ rất cao: Tụy, dạ dày, não. Nguy cơ cao: Phổi, ung thư hạch, phụ khoa, bàng quang, tinh hoàn |
+2 +1 |
| Tiểu cầu trước điều trị (≥ 350 G/L) | +1 |
| Hb < 10g/L hoặc đang điều trị thuốc EPO | +1 |
| Bạch cầu trước điều trị (≥ 11 G/L) | +1 |
| BMI ≥ 35 kg.m3 | +1 |
| Tổng điểm: 0 Nguy cơ thấp (0,8-3%) 1-2 Nguy cơ trung bình (1,8-8,4%) ≥3 Nguy cơ cao (7,1 -41%) | |
- Đối với bệnh nhân khối u đặc: Thang điểm Khorana
- Đối với bệnh nhân ung thư huyết học: Thang điểm SAVED (dành cho nhóm bệnh nhân đa u tủy được điều trị thuốc điều biến miễn dịch kết hợp Dexamethasone liều cao)
Bảng 15: Thang điểm SAVED (dành cho nhóm bệnh nhân đa u tủy được điều trị thuốc điều biến miễn dịch kết hợp Dexamethasone liều cao)
| Đặc điểm bệnh nhân | Thang điểm |
| Phẫu thuật trong vòng 90 ngày | +2 |
| Chủng tộc Châu Á | -3 |
| Tiền sử TTHKTM | +3 |
| Tuổi ≥ 80 | +1 |
| Liều dexamethasone Liều chuẩn 120-160 mg/CK Liều cao > 160 mg/CK |
+1 +2 |
| Phân nhóm nguy cơ: Nguy cơ cao ≥ 2 điểm: → Dự phòng kháng đông Enoxaparin 40 mg/ngày (TDD hàng ngày) Rivaroxaban 10 mg (uống hàng ngày) Apixaban 2,5 mg (uống hàng ngày) Nguy cơ thấp < 2 điểm: → Không dự phòng kháng đông Hoặc aspirin 81mg - 325 mg (uống) hàng ngày | |
2. Đánh giá nguy cơ xuất huyết:
Tham khảo và sử dụng Bảng chống chỉ định của kháng đông
Bảng 16: Bảng chống chỉ định của thuốc kháng đông
| Chống chỉ định tuyệt đối | Chống chỉ định tương đối (thận trọng) |
| - Suy gan nặng - Xuất huyết não - Tình trạng xuất huyết đang tiến triển (ví dụ: xuất huyết do loét dạ dày tá tràng) - Tiền sử xuất huyết giảm tiểu cầu nhất là HIT (Heparin-induced thrombocytopenia) - Dị ứng thuốc kháng đông - Rối loạn đông máu bẩm sinh hay mắc phải | - Suy thận nặng (CrCl ≤ 30 ml/phút) - Chọc dò tuỷ sống - Đang dùng các thuốc chống ngưng tập tiểu cầu (aspirin, clopidogrel…) - Số lượng tiều cầu < 100.000/µl - Tăng huyết áp nặng chưa được kiểm soát (HA tâm thu > 180 mmHg, và / hoặc HA tâm trương > 110 mmHg) - Mới phẫu thuật sọ não, phẫu thuật tủy sống hay có xuất huyết nội nhãn cầu - Phụ nữ ở giai đoạn chuẩn bị chuyển dạ, với nguy cơ xuất huyết cao (nhau tiền đạo…) |
| Không dùng thuốc kháng đông khi có 1 trong các yếu tố nêu trên. Nên lựa chọn phương pháp dự phòng cơ học | Trì hoãn sử dụng thuốc kháng đông cho đến khi nguy cơ xuất huyết đã giảm |
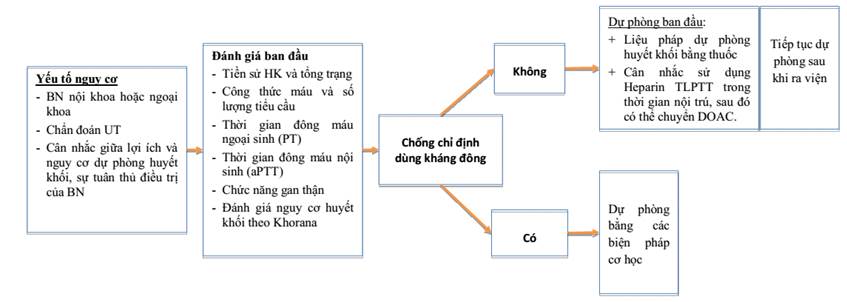
3. Phác đồ dự phòng TTHKTM trên bệnh nhân nội ung thư:
Sử dụng các biện pháp dự phòng trên nhóm bệnh nhân có nguy cơ cao huyết khối tĩnh mạch không kèm theo tiền sử huyết khối trước đó.
Cần cân nhắc dự phòng: đánh giá lợi ích - nguy cơ dự phòng thuốc kháng đông, giá thành điều trị, cách sử dụng thuốc (uống hoặc tiêm), tình trạng bệnh nhân nội trú hay ngoại trú.
3.1.1. Dự phòng huyết khối tĩnh mạch trên bệnh nhân nội ung thư nhập viện
Đây là nhóm nguy cơ cao huyết khối tĩnh mạch, điều trị dự phòng giúp giảm tỷ lệ bị huyết khối, tuy nhiên chưa rõ rệt về hiệu quả giảm tỷ lệ tử vong.
- Dự phòng bằng thuốc: Bệnh nhân ung thư điều trị nội trú có/không kèm theo giảm vận động, nên dự phòng huyết khối bằng thuốc nếu không có nguy cơ biến chứng (ví dụ: bn mới phẫu thuật, xuất huyết đại thể, giảm tiểu cầu <50,000/microL).
+ Ưu tiên sử dụng heparin trọng lượng phân tử thấp (LMWH) hơn DOAC do nguy cơ xuất huyết thấp hơn (qua 2 nghiên cứu MAGELLAN và ADOPT so sánh sử dụng rivaroxaban uống 10 mg/ngày hoặc apixaban uống 2,5 mg/ngày với enoxaparin 40 mg/ngày TDD cho thấy nguy cơ xuất huyết tăng gấp 2-6 lần ở nhóm dùng thuốc uống DOAC với tỷ lệ xuất huyết lần lượt là 2,8 >< 1,2% và 3 ><0,5 %).
Thuốc và liều điều trị theo Bảng 4
(Xem phần. Bảng 4. Tổng hợp các biện pháp dự phòng TTHKTM và chỉ định)
- Nếu bệnh nhân có chống chỉ định sử dụng thuốc kháng đông: Có thể sử dụng các biện pháp dự phòng cơ học.
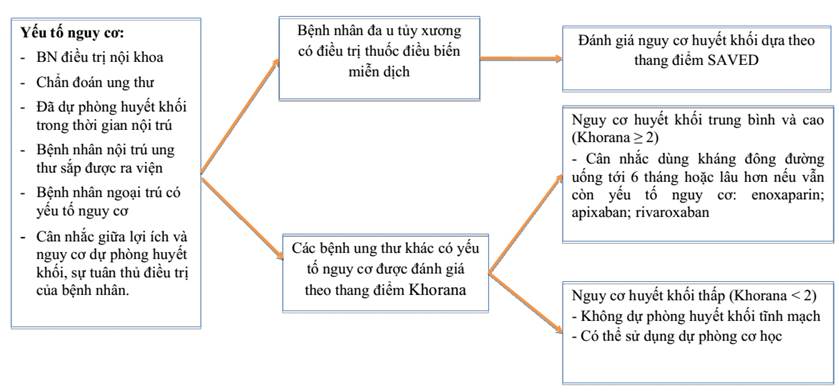
3.1.2. Dự phòng huyết khối trên bệnh nhân ngoại trú
- Đánh giá nguy cơ
+ Đánh giá nguy cơ dựa vào thang điểm Khorana.
+ Kèm theo có thể kết hợp thêm một số yếu tố khác đánh giá tăng nguy cơ huyết khối: phác đồ điều trị có thuốc điều biến miễn dịch trong đa u tủy như Thalidomide, và 2 giá trị xét nghiệm Soluble P-selectin, D-Dimer, Fibrinogen, phân đoạn prothrombine 1 +2, thời gian aPTT, thời gian Prothrombine.
- Chỉ định dự phòng huyết khối: Cần được cân nhắc kỹ trên từng trường hợp cụ thể, cần đánh giá các nguy cơ (xuất huyết) và lợi ích dự phòng mang lại.
+ Nhóm nguy cơ thấp, Khorana < 2 điểm: Không chỉ định dự phòng huyết khối tiên phát, tuy nhiên có thể dự phòng bước 2 với nhóm bệnh nhân nguy cơ cao như tiền sử huyết khối nhưng không được điều trị liên tục.
+ Nhóm nguy cơ cao, Khorana ≥ 3 điểm hoặc các bệnh nhân có Khorana < 3 điểm kèm theo các yếu tăng nguy cơ khác như sử dụng thuốc điều biến miễn dịch trong đa u tủy, tiền sử huyết khối động mạch (nhồi máu, đột quỵ…): Có chỉ định dự phòng huyết khối tiên phát.
- Phác đồ và liều điều trị: Nhìn chung các hướng dẫn lâm sàng ung thư đều thống nhất sử dụng một trong hai nhóm thuốc
+ Thuốc ức chế Xa như apixaban hoặc rivaroxaban
+ Heparin trọng lượng phân tử thấp (LMWH)
+ Kết quả qua các thử nghiệm lâm sàng cho thấy hiệu quả dự phòng tương tự nhau ở cả 2 nhóm.
+ Trong một số trường hợp bệnh nhân đa u tủy được điều trị thuốc điều biến miễn dịch kết hợp dexamethasone, có thể sử dụng thuốc aspirin như liệu pháp dự phòng huyết khối nếu nguy cơ theo thang điểm SAVED thấp < 2 điểm.
+ Liều điều trị theo bảng 2
Tỷ lệ tái phát huyết khối tĩnh mạch tăng lên 21% ở những bệnh nhân có tiền sử huyết khối trước đó (cao gấp 3-4 lần so với nhóm không có tiền sử huyết khối).
3.2.1. Đánh giá nguy cơ huyết khối tái phát
Một số thang điểm nguy cơ được đưa ra để đánh giá nguy cơ huyết khối thứ phát. Tuy nhiên các thang điểm chưa được áp dụng rộng rãi trên lâm sàng và cần thêm các bằng chứng từ thử nghiệm lâm sàng chứng minh giá trị dự đoán của các bảng nguy cơ này. Thử nghiệm CLOT và CANTHANOX cho thấy một số yếu tố tăng nguy cơ huyết khối thứ phát bao gồm:
- Sử dụng thuốc kháng đông không đủ liều (do liều thấp đặc biệt Wafarin, do hấp thu kém, không tuân thủ điều trị, dừng điều trị kháng đông do xuất huyết, hoặc do biến chứng điều trị).
- Một số yếu tố liên quan người bệnh:
+ Tuổi trẻ < 65 (OR 3,0; 95% CI 1,9-4,9)
+ Huyết khối phổi lúc chẩn đoán ban đầu (OR 1,9; 95% CI 1,2-3,1)
+ Bệnh ung thư mới được chẩn đoán <3 tháng (OR 2,0; 95% CI 1,5-3,6)
- Một số yếu tố liên quan bệnh ung thư:
+ Nguy cơ cao: ung thư tụy, phổi, vú, đại trực tràng…
+ Bệnh ung thư tiến triển, giai đoạn di căn.
3.2.2. Chỉ định và thuốc dự phòng huyết khối thứ phát
Tương tự như dự phòng tiên phát cho nhóm nguy cơ cao.
Sơ đồ 1: Dự phòng TTHKTM ở bệnh nhân ung thư điều trị nội trú
Sơ đồ 2: Dự phòng TTHKTM ở bệnh nhân ung thư điều trị ngoại trú
Bảng 17: Bảng lựa chọn các phương pháp trong dự phòng TTHKTM cho bệnh nhân ung thư điều trị nội trú
| Thuốc | Liều cơ bản (nhóm 1) | Chỉnh liều suy thận | Chỉnh liều béo phì (BMI ≥ 40kg/m2) |
| Enoxaparin | 40 mg TDD hàng ngày | Dùng 30 mg TDD hàng ngày nếu CrCl < 30ml/phút | Cân nhắc 40 mg TDD mỗi 12 giờ Hoặc 0,5mg/kg TDD hàng ngày |
| Fondaparinux | 2,5 mg TDD hàng ngày (tránh dùng trên bệnh nhân cân nặng < 50 kg) | Chú ý nếu CrCl 30-49 ml/phút | Cân nhắc 5 mg TDD hàng ngày |
| Heparin không phân đoạn (UFH) | 5000 đơn vị TDD mỗi 8-12 giờ | Như liều dùng cơ bản | Cân nhắc 7500 đơn vị TDD mỗi 8 giờ |
Bảng 18: Bảng lựa chọn các phương pháp trong dự phòng TTHKTM cho bệnh nhân ung thư điều trị nội khoa ngoại trú
| Thuốc | Liều cơ bản (nhóm 1) | Chỉnh liều suy thận | Chỉnh liều trong trường hợp khác |
| Enoxaparin | 1mg/kg tiêm dưới da hàng ngày trong 3 tháng sau đó 40 mg TDD hàng ngày | Dùng 30 mg TDD hàng ngày nếu CrCl < 30ml/phút | Giảm 0,5mg/kg TDD hàng ngày nếu tiểu cầu 50.000-70.000/mcrg Tránh dùng nếu tiểu cầu < 50 G/L |
| Apixaban | uống 2,5 mg 2 lần 1 ngày | Không dùng nếu CrCl < 30ml/phút | Tránh dùng nếu tiểu cầu < 50 G/L Tránh dùng nếu cân nặng < 40kg |
| Rivaroxaban | uống 10 mg 1 lần 1 ngày | Không dùng nếu CrCl < 15ml/phút | Tránh dùng nếu tiểu cầu < 50 G/L |
CHƯƠNG 5. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN NGOẠI KHOA CHUNG
Quy trình dự phòng TTHKTM áp dụng cho tất cả các bệnh nhân của các khoa phòng Ngoại khoa trong bệnh viện. Các bệnh nhân mới nhập viện và các bệnh nhân đang nằm điều trị. Quy trình được thực hiện hàng ngày trong quá khi khám - chữa bệnh tại mỗi khoa phòng.
Quy chuẩn hóa các bước dự phòng để đảm bảo giảm thiểu tối đa sự hình thành huyết khối tĩnh mạch và các biến chứng thuyên tắc mạch.
3.1. Đánh giá nguy cơ TTHKTM cho BN ngoại khoa chung:
Đánh giá YTNC TTHKTM ở bệnh nhân ngoại khoa bằng thang điểm CAPRINI
Bảng 19: Bảng đánh giá YTNC TTHKTM ở bệnh nhân ngoại khoa bằng thang điểm CAPRINI
| YTNC | Điểm bệnh nhân |
| Tuổi 41-60 | 1 |
| Có kế hoạch tiểu phẫu | 1 |
| Tiền sử đại phẫu (<1 tháng) | 1 |
| Suy tĩnh mạch | 1 |
| Tiền sử viêm đường ruột (như bệnh Crohn….) | 1 |
| Sưng chân (tại thời điểm khám) | 1 |
| Béo phì (BMI >25) | 1 |
| NMCT cấp | 1 |
| Suy tim sung huyết (<1 tháng) | 1 |
| Nhiễm khuẩn huyết (<1 tháng) | 1 |
| Bệnh phổi nghiêm trọng bao gồm viêm phổi (<1 tháng) | 1 |
| Chức năng phổi bất thường (COPD) | 1 |
| Bệnh nội khoa nằm tại giường | 1 |
| Đang uống thuốc tránh thai hoặc liệu pháp hormone thay thế | 1 |
| Mang thai hoặc hậu sản (<1 tháng) | 1 |
| Tiền sử tử vong sơ sinh không rõ nguyên nhân, sẩy thai liên tục (≥ 3), sinh non có nhiễm độc huyết hoặc thai chậm phát triển | 1 |
| Tuổi 61 -74 | 2 |
| Phẫu thuật nội soi khớp | 2 |
| Đã/đang có bệnh lí ác tính | 2 |
| Đại phẫu (> 45 phút) | 2 |
| Phẫu thuật nội soi (> 45 phút) | 2 |
| Bất động tại giường (>72h) | 2 |
| Bó bột hoặc nẹp vít bất động (<1 tháng) | 2 |
| Đặt catheter TM trung tâm | 2 |
| Bệnh nhân ≥ 75 tuổi | 3 |
| Tiền sử TTHKTM* | 3 |
| Giảm tiểu cầu do heparin | 3 |
| Gia đình có cha mẹ hoặc anh chị em bị TTHKTM |
|
| Yếu tố di truyền: Yếu tố V Leiden dương tính, Yếu tố Prothombin 20210A dương tính, tăng homocysteine huyết thanh, kháng đông Lupus dương tính, tăng kháng thể anticardiolipin, các bệnh lí tăng đông bẩm sinh/mắc phải | 3 |
| Chấn thương tủy sống cấp (liệt) (< 1 tháng) | 5 |
| Phẫu thuật khớp chi dưới chương trình | 5 |
| Đa chấn thương (<1 tháng) | 5 |
| Gãy chân, khớp háng, khung chậu < 1 tháng | 5 |
| Đột quỵ < 1 tháng | 5 |
| Tổng điểm |
|
Tổng điểm:
- Nguy cơ thấp: 1 - 2 điểm
- Nguy cơ trung bình: 3 - 4 điểm
- Nguy cơ cao: 5 - 8 điểm
- Nguy cơ rất cao: > 8 điểm
3.2. Xem xét chống chỉ định thuốc kháng đông trên bệnh nhân ngoại khoa chung:
(Xem phần Bảng 16. Bảng chống chỉ định thuốc kháng đông)
3.3. Dự phòng TTHKTM trên bệnh nhân Phẫu thuật tổng quát:
Dựa theo các khuyến cáo mới nhất từ Hiệp Hội Huyết Học Mỹ - ASH 2019, bao gồm:
- Khuyến cáo 20. Đối với bệnh nhân trải qua phẫu thuật tổng quát, Hội đồng hướng dẫn ASH đề nghị sử dụng dự phòng dược lý hơn so với không có dự phòng dược lý (khuyến cáo có điều kiện về độ chắc chắn thấp với bằng chứng về hiệu quả ++).
- Khuyến cáo 21. Đối với bệnh nhân trải qua phẫu thuật tổng quát, Hội đồng hướng dẫn ASH đề nghị sử dụng LMWH hoặc UFH (khuyến cáo có điều kiện, dựa trên độ chắc chắn rất thấp với các bằng chứng về hiệu quả +)
- Khuyến cáo 22. Đối với bệnh nhân phẫu thuật cắt túi mật nội soi, Hội đồng hướng dẫn ASH đề nghị không sử dụng dự phòng dược lý (khuyến cáo có điều kiện dựa trên độ chắc chắn rất thấp với các bằng chứng về hiệu quả +).
Ghi chú: Bệnh nhân có các YTNC khác đối với TTHKTM (ví dụ, tiền sử TTHKTM, thrombophilia, hoặc bệnh ác tính) có thể được hưởng lợi từ dự phòng dược lý.
Bảng 20: Dự phòng TTHKTM trên bệnh nhân phẫu thuật chung
| Bệnh nhân | Bệnh nhân trưởng thành - Phẫu thuật chung Bao gồm phẫu thuật chung, phụ khoa, tiết niệu, tiêu hóa, thẩm mỹ hoặc tái tạo, phẫu thuật vùng tai, mũi, họng, vùng miệng hay vùng hàm - mặt, tim, lồng ngực, mạch máu, cột sống cấp cứu. | ||||
| KHÔNG cần dự phòng dược lý nếu bệnh nhân đã dùng thuốc kháng đông Nên xem xét chống chỉ định và / hoặc nguy cơ xuất huyết trước khi kê đơn | |||||
| Nguy cơ TTHKTM | Nguy cơ TTHKTM thấp | Nguy cơ TTHKTM trung bình | Nguy cơ TTHKTM cao | ||
|
|
| Nguy cơ xuất huyết cao | Nguy cơ xuất huyết thấp | Nguy cơ xuất huyết cao | Nguy cơ xuất huyết thấp |
| Dự phòng TTHKTM | Sử dụng thiết bị bơm hơi áp lực ngắt quãng (IPC) HOẶC GCS (tất áp lực y khoa) ngay từ đầu | Sử dụng IPC ngay từ đầu | Sau phẫu thuật, dùng LMWH# - Enoxaparin 40 mg TDD hàng ngày. HOẶC IPC | Sử dụng IPC ngay từ đầu Sau phẫu thuật, đánh giá lại (và ghi nhận) nguy cơ. Ngay khi nguy cơ xuất huyết giảm CỘNG THÊM VÀO: Các biện pháp dự phòng dược lý | Sử dụng IPC hoặc GCS ngay từ đầu VÀ Sau phẫu thuật tiến hành dự phòng LMWH# - Enoxaparin 40 mg TDD hàng ngày. |
| Thời gian | N/A | Dự phòng cơ học: Tiếp tục trong 30 ngày hoặc cho đến khi bệnh nhân vận động hoặc xuất viện, tùy theo điều kiện nào sớm hơn Dự phòng dược lý: Sử dụng tối thiểu 7 ngày** | |||
| *: Trong dự phòng dược lý, liều dự phòng cuối cùng nên được dùng không dưới 24 giờ trước khi phẫu thuật cho những bệnh nhân có nguy cơ TTHKTM cao hơn nguy cơ xuất huyết. Không tiến hành dự phòng dược lý cho bệnh nhân bị dị tật vỡ mạch máu não hoặc bệnh nhân bị xuất huyết nội sọ cho đến khi tổn thương được bảo đảm hoặc tình trạng đã ổn định5. | |||||
| #: Điều chỉnh liều LMWH hoặc khuyến cáo các thay thế có thể được yêu cầu ở bệnh nhân: eGFR dưới 30 ml/phút/1,73m2 hoặc CrCl dưới 30 ml/phút Tăng nguy cơ xuất huyết Trọng lượng cơ thể dưới 50 kg BMI trên 30 kg/m2 Xem phần Lưu ý điều chỉnh liều khi dự phòng TTHKTM trên nhóm bệnh nhân đặc biệt để biết thêm thông tin | |||||
| **: Bệnh nhân cao tuổi nội viện đang trải qua phục hồi chức năng: Cân nhắc kéo dài thời gian dự phòng vượt quá thời gian tối thiểu được đề nghị cho đến khi khả năng vận động đã trở lại mức dự đoán hoặc mức chấp nhận lâm sàng hoặc khi bệnh nhân được xuất viện. Khuyến cáo dựa trên ý kiến chuyên gia đồng thuận do thiếu bằng chứng. | |||||
CHƯƠNG 6. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN PHẪU THUẬT CHẤN THƯƠNG SỌ NÃO
Quy trình dự phòng TTHKTM áp dụng cho tất cả các bệnh nhân của các khoa thuộc Trung tâm phẫu thuật thần kinh. Các bệnh nhân mới nhập viện và các bệnh nhân đang nằm điều trị. Quy trình được thực hiện hàng ngày trong khi khám chữa bệnh tại mỗi khoa.
Quy chuẩn hóa các bước dự phòng để đảm bảo giảm thiểu tối đa sự hình thành huyết khối tĩnh mạch và các biến chứng thuyên tắc mạch.
3.1. Đánh giá nguy cơ TTHKTM trên bệnh nhân phẫu thuật chấn thương sọ não
Bảng 21: Thang điểm đánh giá nguy cơ TTHKTM trên bệnh nhân phẫu thuật chấn thương sọ não
| Thang điểm đánh giá nguy cơ | Điểm |
| Béo phì | 2 |
| Bệnh ác tính | 2 |
| Bất thường đông máu | 2 |
| Tiền căn thuyên tắc huyết khối | 3 |
| Đặt catheter tĩnh mạch đùi | 2 |
| Truyền máu > 4 đơn vị | 2 |
| Phẫu thuật > 2 giờ | 2 |
| Phẫu thuật tĩnh mạch lớn | 3 |
| Chấn thương vùng ngực với AIS > 2 điểm | 2 |
| Chấn thương vùng bụng AIS > 2 điểm | 2 |
| Chấn thương vùng đầu AIS > 2 điểm | 2 |
| Gãy đốt sống | 3 |
| Điểm hôn mê Glasgow < 8 | 3 |
| Gãy xương chi dưới nghiêm trọng | 4 |
| Gãy xương chậu | 4 |
| Chấn thương tủy sống | 4 |
| Tuổi từ 40 đến 60 | 2 |
| Tuổi từ 60 đến 75 | 3 |
| Trên 75 tuổi | 4 |
(AIS - Abbreviated Injury Score; GCS - Glasgow Coma Scale: Thang điểm Glasgow đánh giá mức độ hôn mê).
Nguy cơ cao khi > 5 điểm
3.2. Xem xét chống chỉ định khi sử dụng kháng đông trên bệnh nhân phẫu thuật chấn thương sọ não:
(Xem phần Bảng 16. Bảng chống chỉ định thuốc kháng đông)
3.3. Hướng dẫn dự phòng TTHKTM trên bệnh nhân phẫu thuật chấn thương não:
Bảng 22: Hướng dẫn dự phòng TTHKTM ở bệnh nhân phẫu thuật chấn thương sọ não
| NGUY CƠ TTHKTM | Mọi bệnh nhân phẫu thuật chấn thương sọ não nặng đều được xem là đối tượng có nguy cơ cao bị TTHKTM |
| Dự phòng | Khởi động IPC (thiết bị bơm hơi áp lực ngắt quãng) khi nhập viện Trong chấn thương sọ não, thời điểm bắt đầu điều trị dự phòng dược lý nên được thảo luận với nhóm phẫu thuật thần kinh. Nhìn chung: Ở những bệnh nhân không bị xuất huyết nội sọ, điều trị dự phòng dược lý có thể được bắt đầu ngay lập tức Ở những bệnh nhân bị xuất huyết nội sọ, trì hoãn điều trị dự phòng dược lý cho đến khi đạt được khả năng cầm máu thỏa đáng (thường sau 48 giờ) Theo dõi áp lực nội sọ đơn thuần không phải là chống chỉ định trong điều trị dự phòng dược lý: Các lựa chọn dự phòng dược lý: UFH 5000 đơn vị TDD 2 -3 lần mỗi ngày LMWH: Enoxaparin 40 mg TDD hàng ngày |
| Thời gian | Dự phòng cơ học: tiếp tục cho đến khi khả năng vận động được như mong đợi hoặc chấp nhận được trên lâm sàng hoặc khi bệnh nhân xuất viện Dự phòng dược lý: sử dụng tối thiểu 7 ngày. Nếu chấn thương tủy sống cấp tính và chấn thương sọ não dẫn đến giảm vận động đáng kể, tiếp tục điều trị dự phòng dược lý TTHKTM trong 3 tháng sau phẫu thuật hoặc cho đến khi khả năng vận động trở lại mức mong đợi/chấp nhận được trên lâm sàng |
CHƯƠNG 7. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN PHẪU THUẬT UNG THƯ
1. Đánh giá nguy cơ TTHKTM cho bệnh nhân
Phân tầng nguy cơ dựa theo thang điểm Caprini
(Xem phần Bảng 19. Đánh giá YTNC TTHKTM ở bệnh nhân ngoại khoa bằng thang điểm CAPRINI)
2. Xem xét chống chỉ định thuốc kháng đông trên bệnh nhân phẫu thuật
Xem Bảng Chống chỉ định của Kháng đông
(Xem phần Bảng 16. Bảng chống chỉ định thuốc kháng đông)
3. Lựa chọn các biện pháp dự phòng
3.1. Các biện pháp dự phòng chính
3.1.1. Cơ học
- Tất chun, băng quấn áp lực.
- Bơm hơi áp lực ngắt quãng.
- Lưới lọc tĩnh mạch chủ dưới (dự phòng TTP).
3.1.2. Dược lý
- Thuốc kháng đông đường tiêm: Heparin không phân đoạn, heparin trọng lượng phân tử thấp, Fondaparinux.
- Thuốc kháng đông đường uống: chưa có khuyến cáo.
3.2. Chiến lược dự phòng cụ thể
Chiến lược dự phòng dựa theo phân tầng nguy cơ của thang điểm Caprini:
Bảng 23: Chiến lược dự phòng TTHKTM ở bệnh nhân phẫu thuật ung thư dựa theo phân tầng nguy cơ của thang điểm CAPRINI
| Bệnh nhân | Bệnh nhân trưởng thành - Phẫu thuật Ung Thư Phẫu thuật phần bụng dưới | |||
| KHÔNG cần dự phòng dược lý nếu bệnh nhân đã dùng thuốc kháng đông Nên xem xét chống chỉ định và / hoặc nguy cơ xuất huyết trước khi kê toa | ||||
| Nguy cơ TTHKTM | Nguy cơ TTHKTM thấp | Nguy cơ TTHKTM trung bình | Nguy cơ TTHKTM cao Tất cả các phẫu thuật bụng dưới trên bệnh nhân ung thư có thể được coi là nguy cơ cao phát triển TTHKTM | |
|
| Nguy cơ xuất huyết cao | Nguy cơ xuất huyết thấp | ||
| Dự phòng TTHKTM | - Không cần dự phòng dược lý. - Dự phòng cơ học trong thời gian nằm viện. | Sử dụng IPC ngay từ đầu Sau phẫu thuật, đánh giá lại (và ghi nhận nguy cơ. Khi nguy cơ xuất huyết giảm, THÊM dự phòng dược lý | Sử dụng IPC hoặc GCS ngay từ đầu VÀ Sau phẫu thuật, sử dụng một trong các biện pháp dược lý sau: - Heparin chuẩn (Heparin không phân đoạn) 5000 UI TDD 1 lần mỗi 8h. - Enoxaparin TDD 40 mg mỗi ngày một lần* | |
| Thời gian | Dự phòng cơ học: Tiếp tục cho đến khi khả năng vận động trở lại mức dự đoán hoặc mức chấp nhận lâm sàng hoặc khi bệnh nhân được xuất viện Dự phòng dược lý: Cân nhắc kéo dài điều trị dự phòng đến 4 tuần sau phẫu thuật** | |||
| (*): Điều chỉnh liều LMWH hoặc khuyến cáo các thay thế có thể được yêu cầu ở bệnh nhân: • eGFR dưới 30 ml/phút/1,73m2 hoặc CrCl dưới 30 ml/phút • Tăng nguy cơ xuất huyết • Trọng lượng cơ thể dưới 50 kg • BMI trên 30 kg/m2 | ||||
| (**): Bệnh nhân cao tuổi nội viện đang trải qua phục hồi chức năng: Cân nhắc kéo dài thời gian dự phòng vượt quá thời gian tối thiểu được đề nghị cho đến khi khả năng vận động đã trở lại mức dự đoán hoặc mức chấp nhận lâm sàng hoặc khi bệnh nhân được xuất viện. Khuyến cáo dựa trên ý kiến chuyên gia đồng thuận do thiếu bằng chứng. | ||||
- Dự phòng TTHKTM thường quy KHÔNG được khuyến cáo cho tất cả các bệnh nhân ung thư, có thể cân nhắc với những bệnh nhân nguy cơ cao.
- Phần lớn bệnh nhân ung thư đang hoạt động cần dự phòng TTHKTM trong thời gian nằm viện. Tuy nhiên KHÔNG đủ dữ liệu để khuyến cáo dự phòng thường quy với những BN nhập viện để làm các thủ thuật nhỏ hoặc truyền hóa chất ngắn ngày.
- Dự phòng huyết khối thường quy bằng Heparin TLPTT hoặc Heparin không phân đoạn với những bệnh nhân ung thư nhập viện với bệnh cảnh nội khoa cấp tính và bệnh nhân ung thư phẫu thuật chính.
- BN phẫu thuật ung thư chính nên được dự phòng từ trước phẫu thuật và kéo dài ít nhất 7-10 ngày. Dự phòng kéo dài sau phẫu thuật tới 4 tuần nên được cân nhắc với những bệnh nhân nguy cơ cao như như bất động, béo phì và tiền sử bị TTHKTM; phẫu thuật chính vùng ổ bụng hoặc tiểu khung.
CHƯƠNG 8. DỰ PHÒNG TTHKTM Ở BỆNH NHÂN CHẤN THƯƠNG CHỈNH HÌNH
Quy trình dự phòng TTHKTM áp dụng cho tất cả các bệnh nhân của các khoa Chấn thương Chỉnh hình. Các bệnh nhân mới nhập viện và các bệnh nhân đang nằm điều trị. Quy trình được thực hiện hàng ngày trong khi khám - chữa bệnh tại mỗi khoa.
Quy chuẩn hóa các bước dự phòng để đảm bảo giảm thiểu tối đa sự hình thành huyết khối tĩnh mạch và các biến chứng thuyên tắc mạch.
Bảng 24: Bảng khuyến cáo dự phòng TTHKTM ở bệnh nhân phẫu thuật chỉnh hình theo hướng dẫn VNHA 2016
| Khuyến cáo | Nhóm | Mức bằng chứng |
| BN phẫu thuật thay khớp háng hoặc thay khớp gối được khuyến cáo điều trị dự phòng TTHKTM thường quy bằng một trong các biện pháp sau: |
|
|
| - Heparin TLPTT, Fondaparinux, Dabigatran, Rivaroxaban, Heparin không phân đoạn, kháng Vitamin K liều hiệu chỉnh (1) | I | B |
| - hoặc bơm hơi áp lực ngắt quãng | I | C |
| BN phẫu thuật gãy xương đùi được khuyến cáo điều trị dự phòng TTHKTM thường quy bằng một trong các biện pháp sau: |
|
|
| - Heparin TLPTT, Fondaparinux, Heparin không phân đoạn, kháng Vitamin K liều hiệu chỉnh (1) | I | B |
| - hoặc bơm hơi áp lực ngắt quãng | I | C |
| Thời gian duy trì dự phòng trung bình là 10 -14 ngày kể từ khi phẫu thuật | I | B |
| Có thể kéo dài thời gian dự phòng sau khi BN ra viện tới 35 ngày kể từ khi phẫu thuật | IIb | B |
Thời gian bắt đầu dự phòng:
- Heparin TLPTT: bắt đầu trước phẫu thuật 12 giờ, hoặc sau phẫu thuật 18-24 giờ.
- Fondaparinux: bắt đầu sau phẫu thuật 6-24 giờ
- Rivaroxaban, Dabigatran: bắt đầu sau phẫu thuật 6-10 giờ
3.1. Dự phòng TTHKTM trên bệnh nhân phẫu thuật thay khớp háng và khớp gối
- Nguy cơ TTHKTM: 100% BN thay khớp háng và khớp gối có nguy cơ TTHKTM cao.
- Trước khi kê đơn, xem xét chống chỉ định và/hoặc nguy cơ xuất huyết:
Bảng 25: Các phương pháp dự phòng TTHKTM ở bệnh nhân phẫu thuật thay khớp háng, khớp gối
| Thay khớp háng | Thay khớp gối |
| - Sử dụng IPC hoặc GCS khi nhập viện cho đến khi bệnh nhân xuất viện VÀ - Heparin TLPTT 28 ngày HOẶC - Rivaroxaban 10 mg/ngày trong 28 ngày | - Sử dụng IPC hoặc GCS khi nhập viện cho đến khi bệnh nhân xuất viện VÀ - Heparin TLPTT 28 ngày HOẶC - Rivaroxaban 10 mg/ngày trong 28 ngày |
3.2. Dự phòng TTHKTM trên bệnh nhân phẫu thuật gãy xương chậu, xương hông, xương đùi.
Nguy cơ TTHKTM: có nguy cơ TTHKTM cao.
Trước khi kê đơn, xem xét chống chỉ định và/hoặc nguy cơ xuất huyết
Bảng 26: Các phương pháp dự phòng TTHKTM ở bệnh nhân phẫu thuật gãy xương chậu, xương hông và xương đùi
| Phẫu thuật gãy xương chậu, xương hông và xương đùi |
| Sử dụng IPC hoặc GCS khi nhập viện cho đến khi bệnh nhân xuất viện VÀ Sử dụng Heparin TLPTT 12 giờ sau phẫu thuật, tiếp tục đến 28 ngày Nếu phẫu thuật bị trì hoãn sau ngày nhập viện, cân nhắc dùng Heparin TLPTT trước phẫu thuật, với liều cuối cùng ngừng trước phẫu thuật từ 12 giờ trở lên |
3.3. Dự phòng TTHKTM trên bệnh nhân chấn thương nặng, đa chấn thương
Bảng 27: Các phương pháp dự phòng TTHKTM ở bệnh nhân chấn thương nặng, đa chấn thương
| NGUY CƠ TTHKTM | Mọi bệnh nhân phẫu thuật chấn thương lớn đều được xem là đối tượng có nguy cơ cao bị TTHKTM |
| Dự phòng | Khởi động IPC (*) khi nhập viện VÀ Sau phẫu thuật, tái đánh giá (**) (và ghi lại) nguy cơ hằng ngày hoặc nhiều lần hơn nếu cần thiết THÊM heparin khi nguy cơ xuất huyết giảm xuống và sự cầm máu bình thường. Cân nhắc heparin TLPTT (***) sau 3 ngày hoặc ngay khi nguy cơ xuất huyết giảm xuống. |
| Thời gian | Dự phòng cơ học: tiếp tục cho đến khi khả năng vận động được như mong đợi hoặc chấp nhận được trên lâm sàng hoặc khi bệnh nhân xuất viện Dự phòng dược lý: sử dụng tối thiểu 7 ngày. Nếu chấn thương tủy sống cấp tính và chấn thương sọ não dẫn đến giảm vận động đáng kể, tiếp tục điều trị dự phòng dược lý TTHKTM trong 3 tháng sau phẫu thuật hoặc cho đến khi khả năng vận động trở lại mức mong đợi/chấp nhận được trên lâm sàng |
| (*) Tùy thuộc vào loại chấn thương, điều trị dự phòng bằng cơ học có thể được chống chỉ định ở những bệnh nhân bị chấn thương chi dưới. Tuy nhiên, nếu không có chống chỉ định nào khác, nên điều trị dự phòng cơ học ở chân không bị thương. | |
| (**) Trong chấn thương sọ não, thời điểm bắt đầu điều trị dự phòng dược lý nên được thảo luận với nhóm phẫu thuật thần kinh. Nhìn chung: - Ở những bệnh nhân không bị xuất huyết nội sọ, điều trị dự phòng dược lý có thể được bắt đầu ngay lập tức - Ở những bệnh nhân bị xuất huyết nội sọ, trì hoãn điều trị dự phòng dược lý cho đến khi đạt được khả năng cầm máu thỏa đáng (thường sau 48 giờ) Theo dõi áp lực nội sọ đơn thuần không phải là chống chỉ định trong điều trị dự phòng dược lý | |
3.4. Dự phòng TTHKTM trên bệnh nhân chấn thương chỉnh hình khác
Bảng 28: Các phương pháp dự phòng TTHKTM ở bệnh nhân chấn thương chỉnh hình khác
| KHÔNG cần dự phòng bằng biện pháp dược lý nếu bệnh nhân: Đang sử dụng kháng đông đủ liều vì mục đích điều trị bệnh khác (ví dụ: rung nhĩ) Phẫu thuật trong ngày và được thực hiện gây tê tại chỗ, không giới hạn vận động Trước khi kê đơn, xem xét chống chỉ định và/hoặc nguy cơ xuất huyết | |
| Nguy cơ TTHKTM thấp Bệnh nhân trải qua các thủ thuật chỉnh hình khác được gây tê tại chỗ mà không bị giới hạn vận động HOẶC không có bất kỳ YTNC nào được liệt kê trong cột nguy cơ TTHKTM trung bình / cao | Nguy cơ TTHKTM trung bình hoặc cao Bệnh nhân trải qua các thủ thuật chỉnh hình khác với một hoặc nhiều YTNC sau: Ung thư đang hoạt động hoặc điều trị Thrombophilia hoặc tiền sử TTHKTM cá nhân/gia đình Đang mang thai hoặc hậu sản Phẫu thuật kéo dài hơn 120 phút ≥ 60 tuổi BMI ≥ 40 kg/m2 Bất động trước mổ ít nhất 4 ngày Suy tĩnh mạch mạn tính |
| Không khuyến cáo dự phòng TTHKTM. Khuyến khích đảm bảo đủ nước và vận động sớm | Khởi động GCS hoặc IPC khi nhập viện và tiếp tục đến khi BN xuất viện VÀ/HOẶC Cân nhắc sử dụng Heparin TLPTT |
CHƯƠNG 9. DỰ PHÒNG THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH Ở BỆNH NHÂN SẢN PHỤ KHOA
1. Dự phòng TTHKTM ở bệnh nhân phẫu thuật phụ khoa:
(xem Chương 6. Dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ngoại khoa chung)
2. Dự phòng TTHKTM ở bệnh nhân sản khoa
Phụ nữ mang thai hoặc trong thời kỳ hậu sản có nguy cơ mắc bệnh huyết khối cao gấp 4-5 lần so với phụ nữ không mang thai. Khoảng 80% các trường hợp huyết khối trong thai kỳ là huyết khối tĩnh mạch, chiếm tỉ lệ 0,5-2,0/1.000 sản phụ. Bệnh thuyên tắc huyết khối tĩnh mạch (TTHKTM) là một trong những nguyên nhân hàng đầu gây tử vong mẹ tại Hoa Kỳ, chiếm 9,3% tổng số ca tử vong mẹ.
Trong các loại TTHKTM trong thai kỳ: HKTMS chiếm 75-80%, TTP chiếm 20-25%. TTHKTMS trong thai kỳ thường liên quan đến chi dưới bên trái nhiều hơn so với bên phải.
Về sinh lý bệnh: Cơ chế hình thành huyết khối tĩnh mạch là do sự phối hợp của 3 yếu tố: ứ trệ tuần hoàn tĩnh mạch, rối loạn quá trình đông máu gây tăng đông và tổn thương thành mạch. Các thay đổi sinh lý và giải phẫu trong thai kỳ làm tăng nguy cơ TTHKTM bao gồm tăng đông máu, tăng ứ trệ tĩnh mạch, giảm lưu lượng tĩnh mạch, đè ép tĩnh mạch chủ dưới và tĩnh mạch chậu do sự lớn lên của tử cung và giảm khả năng vận động của sản phụ. Thai kỳ cũng làm tăng đông và làm thay đổi nồng độ của các yếu tố đông máu.
2.2. Các yếu tố nguy cơ (YTNC)
Nguy cơ TTHKTM xuất hiện từ đầu thai kỳ và tăng lên vào 3 tháng cuối thai kỳ. Nguy cơ TTHKTM trong giai đoạn hậu sản cao hơn trong thai kỳ, đặc biệt trong tuần 1 giai đoạn hậu sản.
- Tiền sử bị huyết khối: đây là YTNC quan trọng nhất, nguy cơ TTHKTM tái phát trong thai kỳ tăng 3-4 lần. 15-25% các trường hợp TTHKTM trong thai kỳ là do tái phát.
- Bệnh lý tăng đông mắc phải hoặc di truyền: chiếm 20-25% các trường hợp TTHKTM trong thai kỳ và giai đoạn hậu sản.
- Các YTNC khác: bệnh tim, bệnh lý hemoglobin, tăng huyết áp, tiền sản giật, hội chứng thận hư, lupus ban đỏ hệ thống, mổ lấy thai, băng huyết sau sinh, nghén nặng, truyền máu, thai lưu, nhiễm trùng hậu sản, hỗ trợ sinh sản, đa thai, sinh non, tuổi >35, béo phì (BMI >30 kg/m2), hút thuốc lá (> 10 điếu/ngày), bất động thời gian đài...
2.3. Dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân sản khoa
2.3.1. Quy trình chẩn đoán và xử trí:
Sơ đồ 3: Quy trình đánh giá và xử trí TTHKTM ở bệnh nhân sản khoa
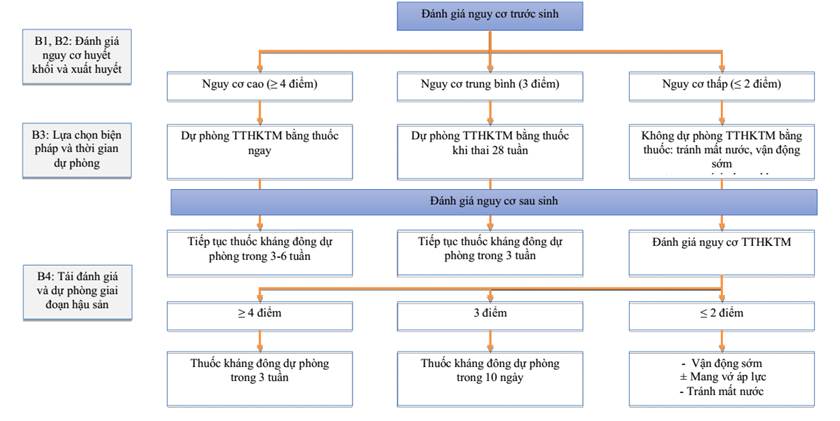
2.3.2. Đánh giá nguy cơ huyết khối
Bảng 29: Thang điểm đánh giá nguy cơ TTHKTM trước và sau sinh
| Yếu tố nguy cơ TTHKTM | Điểm |
| NGUY CƠ ĐÃ TỒN TẠI TỪ TRƯỚC | |
| Tiền sử TTHKTM (trừ biến cố TTHKTM đơn độc liên quan đến đại phẫu) | 4 |
| Tiền sử TTHKTM khởi phát sau đại phẫu | 3 |
| Nguy cơ cao bệnh lý tăng đông đã biết (**) | 3 |
| Bệnh lý kèm theo: ung thư, suy tim, lupus ban đỏ hệ thống đang hoạt động, viêm đa khớp, viêm ruột, HC thận hư, đái tháo đường type 1 biến chứng thận, người được truyền thuốc qua TM | 3 |
| Tiền sử gia đình bị TTHKTM | 1 |
| Nguy cơ thấp bệnh lý tăng đông (không có TTHKTM) (*) | 1 (a) |
| Tuổi > 35 | 1 |
| Béo phì BMI ≥ 40 kg/m2 BMI ≥ 30-39 kg/m2 |
2 1 |
| Sinh ≥ 3 con | 1 |
| Hút thuốc lá | 1 |
| Có giãn tĩnh mạch lớn | 1 |
| NGUY CƠ SẢN KHOA | |
| Mổ lấy thai trong chuyển dạ | 2 |
| Mổ lấy thai chủ động | 1 |
| Tiền sản giật trong thai kì này | 1 |
| Hỗ trợ sinh sản/Thụ tinh trong ống nghiệm (yếu tố trước sinh) | 1 |
| Đa thai | 1 |
| Sinh thủ thuật | 1 |
| Chuyển dạ kéo dài (> 24 giờ) | 1 |
| Băng huyết sau sinh (> 1L máu) hoặc cần truyền máu | 1 |
| Sinh non < 37 tuần trong thai kỳ này | 1 |
| Thai lưu (hiện tại) | 1 |
| NGUY CƠ THOÁNG QUA | |
| HC quá kích buồng trứng ( chỉ trong 3 tháng đầu) | 4 |
| Bất kỳ phẫu thuật thủ thuật nào trong thai kỳ hay thời kỳ hậu sản ngoại trừ cắt khâu tầng sinh môn, mổ ruột thừa, triệt sản sau sinh … | 3 |
| Nôn nhiều | 3 |
| Bất động (***)/mất nước | 1 |
| Nhiễm trùng toàn thân, nhiễm trùng hậu sản | 1 |
| Lưu ý: - Khuyến cáo sử dụng kháng đông dự phòng huyết khối trong giai đoạn sản phụ có các nguy cơ thoáng qua, cân nhắc dừng thuốc khi không còn các nguy cơ này. - Các thời điểm cần đánh giá nguy cơ: trước khi mang thai, khi mang thai, lúc nhập viên hoặc khi xuất hiện các bệnh lý kèm theo, ngay sau sinh. - BN có nguy cơ chảy máu đã được xác định, cân bằng giữa chảy máu và nguy cơ nên được thảo luận cùng BS Huyết học, BS tim mạch, hồi sức cấp cứu có kinh nghiệm về TTHKTM và chảy máu liên quan thai kỳ. - BN nhập viện trước sinh nên được xem xét dự phòng TTHKTM. BN nằm viện ≥ 3 ngày hoặc tái nhập viện trong thời kỳ hậu sản nên được xem xét dự phòng TTHKTM. (*) Nguy cơ thấp bệnh lý tăng đông: yếu tố dị hợp tử V Leiden; đột biến dị hợp tử prothrombin gen G20210A (**) Nguy cơ cao bệnh lý tăng đông: hội chứng kháng phospholipid, đồng hợp tử yếu tố V Leiden; đột biến đồng hợp tử prothrombin gen G20210A; thiếu antithrombin, thiếu hụt protein C hoặc protein S. (***) Bất động: đa số thời gian nằm tại giường (≥ 24 giờ) hoặc có các yếu tố khác như: liệt 2 chi dưới (a) Nếu phụ nữ có bệnh lý tăng đông nguy cơ thấp và có tiền sử gia đình (trực hệ) mắc TTHKTM thì nên tiếp tục điều trị dự phòng TTHKTM sau sinh trong 6 tuần. | |
2.3.3. Đánh giá nguy cơ xuất huyết
(Xem Bảng 16. Bảng chống chỉ định thuốc kháng đông)
2.3.4. Lựa chọn các biện pháp dự phòng
2.3.4.1. Biện pháp dự phòng dược lý
a- Heparin trọng lượng phân tử thấp: Liều dự phòng TTHKTM
Bảng 30: Liều LMWH trong dự phòng TTHKTM ở bệnh nhân sản khoa theo cân nặng
| Cân nặng hiện tại (kg) | Enoxaparin (heparin trọng lượng phân tử thấp) |
| <50 | 20 mg x 1 lần /ngày |
| 50-90 | 40 mg x 1 lần /ngày |
| 91-130 | 60 mg x 1 lần /ngày |
| 131-170 | 80 mg x 1 lần /ngày |
| > 170 | 0,6 mg/kg x 1 lần /ngày |
Theo dõi:
- Đánh giá tiểu cầu và creatinin huyết thanh trước điều trị
- Không theo dõi anti-Xa thường quy trừ các trường hợp cân nặng < 50 kg hoặc > 90 kg. Mục tiêu: nồng độ anti-Xa đạt 0,6-1,0 đv/mL thời điểm 4 giờ sau mũi tiêm cuối.
+ Xét nghiệm tiểu cầu mỗi lần khám thai
+ Trường hợp người bệnh suy thận: cần giảm liều LMWH 30 mg x 1 lần/ngày TDD (với cân nặng 50-90 kg và MLCT 15-29 mL/phút) hoặc chuyển sang Heparin không phân đoạn (cần hội chẩn chuyên khoa)
b- Heparin không phân đoạn:
Bảng 31: Liều UFH trong dự phòng TTHKTM ở bệnh nhân sản khoa theo cân nặng
| Cân nặng hiện tại (kg) | Heparin không phân đoạn (TDD) |
| <50 | Cân nhắc giảm liều |
| 50-90 | 5.000 đv mỗi 12 giờ |
| >90 | 7.500 đv mỗi 12 giờ |
Theo dõi:
- Cần theo dõi nội trú
- Cần theo dõi tiểu cầu mỗi 2-3 ngày từ ngày 4-14 đến khi ngừng sử dụng Heparin.
c- Fondaparinux
- Không đủ dữ liệu dùng trong thai kỳ vì thuốc qua được nhau thai và bài tiết qua sữa mẹ, chỉ dùng trong trường hợp sản phụ dị ứng nặng với Heparin.
- Thời gian bán hủy dài và không có thuốc đối kháng.
2.3.4.2. Các biện pháp dự phòng TTHKTM không dùng thuốc
a- Vận động thể lực phù hợp theo khả năng của người bệnh, nên vận động sớm sau sinh, sau phẫu thuật.
b- Tránh mất nước, nhu cầu lượng dịch vào cơ thể:
- Đối với phụ nữ mang thai: > 2,3 lít/ngày
- Đối với phụ nữ cho cho con bú: > 2,6 lít/ngày
c- Các biện pháp cơ học:
Chỉ định cho người bệnh cần dự phòng huyết khối tĩnh mạch nhưng có nguy cơ xuất huyết cao hoặc chống chỉ định dùng kháng đông, cần phối hợp hoặc chuyển sang các biện pháp dược lý ngay khi nguy cơ xuất huyết giảm.
Các biện pháp cơ học gồm:
- Tất, băng chun áp lực y khoa
- Thiết bị bơm hơi áp lực ngắt quãng
Chống chỉ định của các biện pháp cơ học:
- Biến dạng chân nghiêm trọng hoặc béo phì nặng không thể dùng vớ áp lực
- Bệnh thần kinh ngoại biên nghiêm trọng
- Bệnh lý mạch máu ngoại biên nghiêm trọng hoặc loét
- Mới phẫu thuật ghép da
- Phẫu thuật bắc cầu mạch máu ngoại biên
- Phù chân nặng hoặc phù phổi do suy tim sung huyết
- Dị ứng với các vật liệu cơ học
- Các vấn đề tại chỗ ở chân: hoại thư, viêm da, vết thương nhiễm trùng chưa điều trị...
2.3.5. Một số lưu ý khi dự phòng TTHKTM ở BN Sản khoa
2.3.5.1. Điều trị khi sinh
- Có thể cân nhắc chuyển đổi từ Heparin trọng lượng phân tử thấp sang Heparin không phân đoạn khi sản phụ nhập viện và chờ chấm dứt thai kỳ.
- Ngừng thuốc kháng đông dự phòng ít nhất 12 giờ trước khi khởi phát chuyển dạ nếu lâm sàng cho phép. Nếu thời gian sử dụng Heparin > 4 ngày, xét nghiệm tiểu cầu trước khi khởi phát chuyển dạ hoặc khi sản phụ chuyển dạ.
- Nếu sản phụ đã ngừng Heparin, cần sử dụng thiết bị bơm hơi áp lực ngắt quãng.
- Cần đề phòng băng huyết sau sinh.
- Ngừng sử dụng thuốc kháng đông (nếu lâm sàng cho phép) khi sản phụ có dấu hiệu chuyển dạ hoặc ra máu âm đạo.
2.3.5.2. Mổ lấy thai
- Ngừng thuốc kháng đông 24 giờ trước khi mổ lấy thai nếu lâm sàng cho phép.
- Nếu sản phụ đang dùng liều kháng đông điều trị và cần mổ lấy thai, cân nhắc đặt dẫn lưu sau mổ.
- Khuyến cáo sử dụng thiết bị bơm hơi áp lực ngắt quãng trước khi mổ lấy thai và cần vận động sớm sau mổ.
2.3.5.3. Phương pháp vô cảm
Khoảng cách thời gian giữa việc dùng thuốc kháng đông và tê tủy sống/tê ngoài màng cứng
Bảng 32: Thời gian giữa việc dùng thuốc kháng đông và gây tê tủy sống/gây tê ngoài màng cứng
| Khoảng cách thời gian giữa | Heparin TLPPT | Heparin không phân đoạn |
| Liều thuốc kháng đông gần nhất và gây tê | 12 giờ | 4 giờ |
| Gây tê và tái sử dụng thuốc kháng đông | 4 giờ | 1 giờ |
(*) Lưu ý: Khoảng cách thời gian trên chỉ áp dụng khi sản phụ dự phòng TTHKTM bằng Heparin không phân đoạn với liều 5.000 đv 2 lần/ngày, cần xét nghiệm aPTT 3-4 giờ sau liều cuối.
- Cần theo dõi biến chứng máu tụ trong vòng 24 giờ sau tủy sống/tê ngoài màng cứng hoặc sau khi rút catheter ngoài màng cứng.
2.3.5.4. Giai đoạn hậu sản
- Để hạn chế biến chứng xuất huyết sau sinh, thuốc kháng đông nên được tiếp tục sử dụng sớm nhất là 4-6 giờ nếu sinh đường âm đạo và 6-12 giờ sau mổ lấy thai.
- Thận trọng khi dùng thuốc kháng viêm không steroid do tăng nguy cơ xuất huyết tiêu hóa.
- Nếu có chỉ định tiếp tục sử dụng thuốc kháng đông sau sinh, sản phụ nên được sử dụng thiết bị bơm hơi áp lực ngắt quãng tại chỗ đến khi có thể đi lại và dùng kháng đông.
2.3.5.5. Biện pháp tránh thai
- Nguy cơ TTHKTM tăng 35-99 lần ở phụ nữ có đột biến đồng hợp tử yếu tố V Leiden, tăng 16 lần ở phụ nữ bị đột biến prothrombin G20210A khi dùng thuốc tránh thai phối hợp có estrogen.
- Các biện pháp tránh thai có thể áp dụng thay cho viên tránh thai phối hợp có estrogen là: dụng cụ tử cung, thuốc viên tránh thai chỉ chứa progestin, Depot Medroxy progesterone acetate DMPA, que cấy tránh thai, dụng cụ tử cung, bao cao su.
CHƯƠNG 10. HƯỚNG DẪN XỬ TRÍ BIẾN CHỨNG XUẤT HUYẾT Ở BỆNH NHÂN DÙNG KHÁNG ĐÔNG
- Tỷ lệ biến chứng xuất huyết sau dùng thuốc kháng huyết khối dao động từ 1-10%
- -Căn cứ phân loại xuất huyết: theo ISTH (International society on thrombosis and hemostasis), và BARC (Bleeding Academic Research Consortium)
- Xuất huyết được phân chia thành các mức độ: Xuất huyết đe dọa tính mạng, xuất huyết mức độ nặng, xuất huyết mức độ vừa và nhẹ
Bảng 33: Bảng phân chia các mức độ xuất huyết
| Xuất huyết mức nguy hiểm đến tính mạng | Xuất huyết gây mất> 50g/l hemoglobin; phải truyền≥5 đơn vị khối hồng cầu hoặc máu toàn phần trong vòng 48h; mất máu qua catheter≥2l/24h; mất >150ml/phút. Cần truyền vận mạch Xuất huyết sau phẫu thuật bắc cầu mạch vành; phải phẫu thuật lại sau phẫu thuật cắt tử cung cầm máu; Có dấu hiệu ép tim cấp; |
| Xuất huyết mức độ nặng | Xuất huyết gây mất>=20g/l Hb; phải truyền>2 đơn vị khối hồng cầu hoặc máu toàn phần Xuất huyết ở những vùng trọng yếu bao gồm: não (mô não, xuất huyết dưới màng cứng, ngoài màng cứng, khoang dưới nhện); tủy sống; ngoại tâm mạc; nội nhãn; Xuất huyết trong đường thở; xuất huyết trung thất; trong ổ bụng, phúc mạc; nội khớp; xuất huyết trong cơ gây hội chứng khoang… Xuất huyết niêm mạc cần phẫu thuật hoặc can thiệp cầm máu (với các vị trí như răng, mũi, da, trĩ…) |
| Xuất huyết mức độ trung bình | Xuất huyết tiêu hóa, mất <20g/l huyết sắc tố |
| Xuất huyết mức độ nhẹ | Xuất huyết dưới da và niêm mạc, mất <20g/l huyết sắc tố |
2. Các bước xử lý xuất huyết do quá liều kháng đông
2.1. Các bước thực hiện khi bệnh nhân có biến cố xuất huyết (bảng 19)
Lưu ý: luôn phải đánh giá song song nguy cơ huyết khối và nguy cơ xuất huyết tái phát
Bảng 34: Các bước xử trí biến chứng xuất huyết do quá liều thuốc kháng đông
| BƯỚC 1: ĐÁNH GIÁ MỨC ĐỘ XUẤT HUYẾT (Nếu có sẽ chuyển sang bước 2) | XUẤT HUYẾT ĐE DỌA TÍNH MẠNG: − Sốc. − Mất > 5g/dl hemoglobin − Truyền ≥ 5 đơn vị máu toàn phần hoặc khối hồng cầu trong vòng 48h; mất máu qua catheter ≥ 2l/24h XUẤT HUYẾT NẶNG: − Huyết động không ổn định. Mất > 2g/dl hemoglobin. Xuất huyết ở vị trí quan trọng (xin xem bảng 1). − Phải truyền ít nhất 2 đơn vị khối hồng cầu hoặc máu toàn phần XUẤT HUYẾT MỨC ĐỘ TRUNG BÌNH HOẶC NHẸ: - Xem bảng 1 |
| BƯỚC 2: XỬ TRÍ | VỚI XUẤT HUYẾT MỨC ĐỘ ĐE DỌA TÍNH MẠNG HOẶC NẶNG: − Ngừng thuốc kháng đông. Xác định thời gian dùng liều cuối − Uống than hoạt nếu BN dùng liều cuối < 4h (tránh áp dụng cho trường hợp xuất huyết tiêu hóa cao do gây cản trở thủ thuật nội soi cầm máu) − Xét nghiệm đông máu (PT, APTT, fibrinogen, số lượng tiểu cầu, Rotem và XN đặc hiệu cho từng loại kháng đông*), chức năng thận − Chỉ định chất hóa giải trường hợp xuất huyết đe dọa tính mạng. (Idaruxizumab với bn dùng Dabigatran. Vitamin K với BN dùng kháng vitamin K. Protamin với bệnh nhân dùng nhóm Heparin. Truyền khối tiểu cầu với BN dùng thuốc kháng ngưng tập tiểu cầu hoặc giảm tiểu cầu do xuất huyết nặng. (Liều lượng cụ thể xin xem ở sơ đồ 1) - Nếu không có chất hóa giải đặc hiệu: sử dụng PCC (Prothrombin complex concentrate), aPCC (activated prothrombin complex concentrate), huyết tương tươi đông lạnh, vitamin K, khối tiểu cầu (tùy loại thuốc BN dùng và tình trạng cụ thể. Liều lượng xem sơ đồ 1) - Phối hợp các chuyên khoa để cầm máu (ví dụ nội soi cầm máu nếu xuất huyết dạ dày, phẫu thuật lại…) - Có thể xem xét dùng VIIa, transamin hoặc lọc máu (với bệnh nhân dùng dabigatran). Cần cân nhắc nguy cơ huyết khối ở BN cụ thể. - Đảm bảo huyết động - Truyền khối hồng cầu theo mức độ mất máu |
| Bảng 1 | VỚI XUẤT HUYẾT MỨC ĐỘ TRUNG BÌNH − Ngừng thuốc − Xét nghiệm − Phối hợp các biện pháp cầm máu tại chỗ − Với BN dùng kháng vitamin K, INR ở mức 4,5-8: cho uống vitamin K hoặc dùng tĩnh mạch 2,5mg Có thể chuyển sang kháng đông đường tiêm liều thấp nếu nguy cơ huyết khối cao − Truyền khối hồng cầu nếu BN thiếu máu − Theo dõi sát tình trạng lâm sàng và chức năng thận − Có thể sử dụng Tranxamin VỚI XUẤT HUYẾT MỨC ĐỘ NHẸ − Ngừng thuốc − Theo dõi BN Dùng các biện pháp cầm máu tại chỗ (với xuất huyết niêm mạc) |
| BƯỚC 3: DÙNG LẠI KHÁNG ĐÔNG | SỬ DỤNG LẠI KHI: BN ổn định, vẫn có chỉ định dùng thuốc kháng đông. KHÔNG CÓ ≥ 1 yếu tố trong các yếu tố dưới đây: − Xuất huyết vùng trọng yếu − Nguy cơ tái xuất huyết cao − Nguyên nhân xuất huyết chưa xác định − BN cần phẫu thuật − BN không muốn dùng lại kháng đông |
*Các xét nghiệm đông máu đặc hiệu:
Bệnh nhân dùng kháng vitamin K: PT, INR
Bệnh nhân dùng Heparin tiêu chuẩn: APTT, Anti Xa, ACT
Bệnh nhân dùng Heparin trọng lượng phân tử thấp và fondaparinux: anti Xa
Bệnh nhân dùng rivaroxaban, apixaban: anti Xa đặc hiệu
Bệnh nhân dùng dabigatran: APTT, dTT, ECA, ECT
Sơ đồ 4: Các bước xử trí ở bệnh nhân xuất huyết lớn sau dùng thuốc kháng đông

2.2. Một số trường hợp cụ thể đặc biệt
2.2.1. Xuất huyết não
- Nguy cơ xuất huyết não ở bệnh nhân dùng thuốc kháng vitamin K (cao hơn so với các bệnh nhân dùng DOACs (khoảng 16% trong vòng 30 ngày)
- Nhanh chóng xác định vị trí và mức độ tổn thương não bằng chẩn đoán hình ảnh
- Với các ổ kích thước lớn, vị trí trọng yếu, nguy cơ lan rộng cần nhanh chóng dùng thuốc đảo ngược
- Có thể sử dụng xét nghiệm ROTEM và antiXa để theo dõi với những trường hợp dùng nhóm thuốc kháng trực tiếp Xa
Với bệnh nhân đang sử dụng Heparin tiêu chuẩn:
• Dừng thuốc.
• Tiêm tĩnh mạch 1mg protamine cho mỗi 100 UI Heparin đang dùng (tối đa 50 mg protamine)
• Nếu liều cuối cùng dùng trước đó 30 phút thì giảm ½ liều protamine→ 0,5 mg protamine tĩnh mạch cho mỗi 100 UI Heparin.
• Nếu liều cuối cùng dùng trước đó >2 h → 0,25 mg protamine tiêm TM cho mỗi 100 UI Heparin.
Với bệnh nhân đang sử dụng Heparin trọng lượng phân tử thấp:
• Liều cuối cùng trong vòng 8 h → 1 mg protamine tĩnh mạch cho mỗi 100 UI Heparin đang dùng (tối đa 50 mg protamine)
• Liều cuối cùng trong vòng 8-12h→ 0,5 mg protamine tĩnh mạch cho mỗi 100 UI Heparin.
• Liều cuối cùng >12 h → chỉ sử dụng protamine khi bệnh nhân có suy thận
Lưu ý: Adexanet có thể được sử dụng như thuốc đảo ngược tác dụng của Heparin trọng lượng phân tử thấp
Với bệnh nhân đang sử dụng kháng vitamin K
• Ngừng thuốc
• *Kiểm tra INR, truyền 4PCC hoặc 3PCC điều chỉnh như sau
INR 1.5-1.9 → PCC 10 UI/kg (tối đa 1000 UI)
INR 2.0-3.9 → PCC 25 U/kg (tối đa 2500 UI)
INR 4.0-5.9 → PCC 35 U/kg (tối đa 3500 UI)
INR > 6.0 → PCC 50 U/kg (tối đa 5000 UI)
Trường hợp không có PCC, có thể truyền huyết tương tươi đông lạnh liều 10-20ml/kg.
Với bệnh nhân đang dùng Dabigatran
• Dừng thuốc
• idarucizumab 5g tĩnh mạch
• Nếu không có idarucizumab, có thể sử dụng 4FPCC 25-50UI/kg, aPCC 50UI/kg
• Có thể cho uống 50g than hoạt nếu liều cuối sử dụng <2h
• Có thể lọc thận
• Cân nhắc dùng rFVIIa (20-90 mcg/kg) or huyết tương tươi đông lạnh nhất là trường hợp huyết áp tụt do mất máu
Với bệnh nhân đang dùng rivaroxaban, apixaban, endoxaban
• Dừng thuốc
• 4FPCC 25-50UI/kg, aPCC 50UI/kg
→ Có thể cho uống 50g than hoạt nếu liều cuối sử dụng <2
→ Cân nhắc dùng rFVIIa (20-90 mcg/kg) or huyết tương tươi đông lạnh, nhất là trường hợp huyết áp tụt do mất máu
Trường hợp bệnh nhân trước đó có sử dụng tPA
• Truyền cryo để nâng fibrinogen > 150 mg/dL.
• Nếu không có cryo có thể xem xét dùng các thuốc chống tiêu sợi huyết
→ Aminocaproic acid: 4 g IV truyền tĩnh mạch trong 60 phút, sau đó 1 g/h trong 8 h.
Hoặc
→ Tranexamic acid: 10 mg/kg mỗi 6 h trong 24 h
Luôn theo dõi sát vì có thể có nguy cơ huyết khối.
2.2.2. Bệnh nhân đa chấn thương:
- Bệnh nhân đa chấn thương có thể có suy đa tạng, tiêu sợi huyết, giảm tiểu cầu..Vì vậy cần nhanh chóng sử dụng các biện pháp can thiệp cơ học song song với dùng chất hóa giải và hoặc truyền các chế phẩm máu, yếu tố đông máu, huyết tương.
- Sử dụng XN ROTEM đánh giá mức độ và số lượng chế phẩm cần truyền.
- Sử dụng các thuốc chống tiêu sợi huyết như tranexamic acid.
- Theo dõi sát xét nghiệm đông máu và tiểu cầu mỗi 6h, đảm bảo duy trì số lượng tiểu cầu>50G/l
2.2.3. Bệnh nhân đang dùng thuốc chống ngưng tập tiểu cầu:
- Dừng thuốc
- Trường hợp xuất huyết nặng hoặc đe dọa tính mạng: truyền khối tiểu cầu, tốt nhất là khối tiểu cầu từ một người cho: 1-2 đơn vị
- Theo dõi và cân nhắc truyền tiếp theo tình trạng xuất huyết
3.1. Đánh giá bệnh nhân trước khi chỉ định dùng lại thuốc kháng đông
- Biến chứng xuất huyết là tác dụng phụ nguy hiểm nhất của các thuốc kháng đông kháng kết tập tiểu cầu sử dụng trong điều trị và dự phòng các bệnh lý huyết khối.
Tuy nhiên, nếu ngưng sử dụng các thuốc kháng đông và kháng kết tập tiểu cầu lâu dài do biến chứng xuất huyết, bệnh nhân có nguy cơ gặp biến chứng của huyết khối. Do vậy, cần có một chiến lược rõ ràng để điều trị lại các thuốc kháng đông và kháng kết tập tiểu cầu sau xuất huyết.
- Cần phải đánh giá nguy cơ huyết khối và nguy cơ xuất huyết dựa trên các thang điểm sau:
Đánh giá nguy cơ huyết khối dựa vào các bảng 8,14,15,19
Đánh giá nguy cơ xuất huyết dựa vào bảng 9,16
Bảng 35: Bảng phân nhóm nguy cơ huyết khối động mạch
| Nhóm nguy cơ | Nguy cơ huyết khối đối với bệnh mạch vành | Nguy cơ huyết khối đối với rung nhĩ/van cơ học |
| Rất cao | Hội chứng vành cấp (HCVC) hoặc can thiệp mạch vành đặt stent có phủ thuốc <8 ngày Đặt dụng cụ nội mạch < 30 ngày | Rung nhĩ (RN) có điểm CHAD2DS2-VASc ≥ 6 Van 2 lá cơ học. Dụng cụ hỗ trợ tim |
| Cao | Hội chứng vành cấp (HCVC) hoặc can thiệp mạch vành đặt stent có phủ thuốc 8-30 ngày Đặt dụng cụ nội mạch 1-12 tháng | Rung nhĩ (RN) có điểm CHAD2DS2-VASc 4-5 Van động mạch chủ cơ học |
| Trung bình | Hội chứng vành cấp (HCVC) hoặc can thiệp mạch vành đặt stent có phủ thuốc 1-12 tháng | Rung nhĩ (RN) có điểm CHAD2DS2-VASc 2-3 |
| Trung bình - Thấp | Bệnh mạch vành mạn (>12 tháng sau Hội chứng vành cấp hoặc can thiệp mạch vành đặt stent có phủ thuốc), nhưng có tắc động mạch vành trái, tắc 2 đoạn, hay HCVC tái phát | Rung nhĩ (RN) có điểm CHAD2DS2-VASc 1 (nam) hoặc 2 (nữ) |
| Thấp | Bệnh mạch vành mạn (>12 tháng sau Hội chứng vành cấp hoặc can thiệp mạch vành đặt stent có phủ thuốc), không có YTNC khác | Rung nhĩ (RN) có điểm CHAD2DS2-VASc 0 (nam) hoặc 1 (nữ) |
Bảng: Thang điểm CHAD2DS2-VASc:
| Tiêu chí | Điểm | |
| Tuổi | < 65 tuổi | 0 |
| 65 - 74 tuổi | +1 | |
| ≥ 75 tuổi | +2 | |
| Giới tính | Nam giới | 0 |
| Nữ giới | +1 | |
| Tiền sử suy tim sung huyết | +1 | |
| Tiền sử tăng huyết áp | +1 | |
| Lịch sử đột quỵ / TIA / huyết khối | +2 | |
| Tiền sử bệnh mạch máu | +1 | |
| Tiền sử đái tháo đường | +1 | |
Bảng 36: Bảng phân nhóm nguy cơ HKTM
| Nguy cơ cao | Nguy cơ trung bình | Nguy cơ thấp |
| Huyết khối tĩnh mạch < 3 tháng | Huyết khối tĩnh mạch 3-12 tháng | Huyết khối tĩnh mạch > 12 tháng, không có YTNC khác |
| Giảm Protein C, Protein S hoặc Antithrombin | Yếu tố V Leiden dị hợp tử |
|
| Hội chứng kháng Phospholipid | Đột biến Prothrombin 20210 |
|
| Nhiều nguy cơ tăng đông kết hợp | Huyết khối tĩnh mạch tái phát |
|
|
| Bệnh lý ác tính chưa ổn định |
|
Bảng 37: Bảng đánh giá nguy cơ huyết khối ở bệnh nhân có nhiều bệnh lý phối hợp
| Nguy cơ cao | Nguy cơ trung bình | Nguy cơ thấp |
| Chấn thương lớn Gãy xương chậu, đùi Thay khớp háng, khớp gối Phẫu thuật lớn Chấn thương cột sống Hội chứng kháng phospholipid | Bệnh lý ác tính Hóa trị Liệu pháp hormone thay thế Dùng thuốc ngừa thai Phụ nữ sau sinh Tiền sử huyết khối tĩnh mạch Phẫu thuật nội soi khớp gối Đột quỵ gây liệt Đã có tiền sử huyết khối Nhiễm khuẩn Bệnh lý tự miễn Đái tháo đường | Nằm lâu>3 ngày Ngồi lâu (bay đường dài hoặc ngồi xe quá lâu) Tuổi cao Béo phì Tăng huyết áp Giãn tĩnh mạch Có thai |
Bảng 38: Bảng phân nhóm nguy cơ xuất huyết
| Nhóm nguy cơ | Vị trí và mức độ xuất huyết | Hoàn cảnh lâm sàng | YTNC của bệnh nhân |
| Rất cao | Xuất huyết nội sọ không thể điều trị. Xuất huyết ngoài sọ đe dọa tính mạng nhưng không thể xác định nguồn xuất huyết hoặc không thể kiểm soát nguồn xuất huyết | Không có yếu tố nguy cơ hoặc khởi phát có thể điều trị được (tăng huyết áp, chấn thương, thủ thuật, quá liều thuốc). Nguy cơ huyết khối cao nên khó ngưng thuốc kháng đông/kháng kết tập tiểu cầu | HAS-BLED ≥ 5 |
| Cao | Xuất huyết ngoài sọ nặng nhưng không thể xác định nguồn xuất huyết hoặc không thể kiểm soát nguồn xuất huyết | Không có YTNC có thể điều trị Xuất huyết ngoài sọ nhẹ | HAS-BLED 3-4 |
| Trung bình | Xuất huyết nội sọ có thể điều trị hiệu quả nguyên nhân và các YTNC. Xuất huyết ngoài sọ nặng có thể xác định và kiểm soát nguồn xuất huyết |
| HAS-BLED 2 |
| Trung bình - Thấp | Xuất huyết ngoài sọ nhẹ | Xuất huyết liên quan thuốc kháng đông có thể tạm ngưng được | HAS-BLED 1 |
| Thấp | Xuất huyết ngoài sọ không đáng kể | Xuất huyết liên quan thuốc kháng đông có thể tạm ngưng được | HAS-BLED 0 |
Bảng 39: Thang điểm HAS-BLED
| Tiêu chí | Điểm |
| Tăng huyết áp không kiểm soát, huyết áp tâm thu > 160 mmHg | 1 |
| Bệnh thận mạn (lọc thận, ghép thận hoặc Creatinin > 2,26 mg/dL hay 200 µmol/L) | 1 |
| Bệnh gan (Xơ gan hoặc bilirubin > 2 lần ngưỡng trên bình thường kèm AST/ALT/ALP tăng > 3 lần ngưỡng trên bình thường) | 1 |
| Tiền căn đột quỵ | 1 |
| Tiền căn xuất huyết | 1 |
| INR không ổn định/kéo dài, thời gian INR trong ngưỡng điều trị < 60% | 1 |
| Tuổi > 65 | 1 |
| Thuốc (aspirin, clopidogrel, kháng viêm không steroid) | 1 |
| Uống rượu | 1 |
3.2. Sử dụng lại thuốc kháng đông và kháng ngưng tập tiểu cầu sau biến chứng xuất huyết
Nguyên tắc chung: phải căn cứ trên tình trạng từng bệnh nhân cụ thể
- Sử dụng lại kháng đông sau khi xuất huyết đã được kiểm soát.
- Bệnh nhân phải được kiểm soát và theo dõi sát sau đó
- Bệnh nhân có nguy cơ huyết khối cao hơn nguy cơ tái phát xuất huyết (xem các bảng nguy cơ huyết khối) hoặc 1 số trường hợp đặc biệt
- BN không có kế hoạch phẫu thuật cấp
Các bước được tóm tắt ở sơ đồ:
Sơ đồ 5: Các bước sử dụng lại thuốc kháng đông và kháng kết tập tiểu cầu sau biến chứng xuất huyết
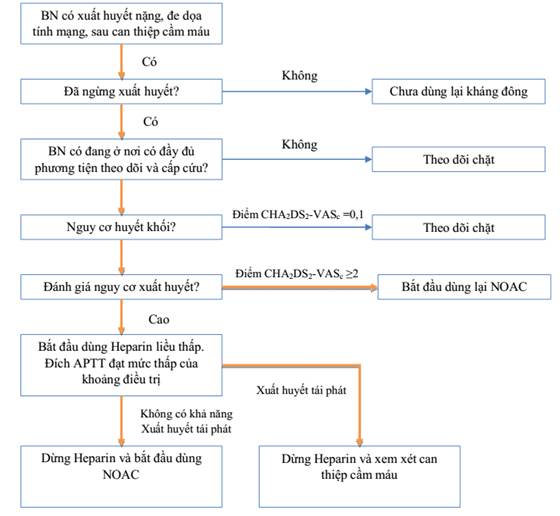
3.3. Một số trường hợp cụ thể đặc biệt
3.3.1. Sử dụng kháng ngưng tập tiểu cầu và kháng đông ở bệnh nhân sau xuất huyết ngoài sọ
a. Với thuốc kháng ngưng tập tiểu cầu:
- Với bệnh nhân nguy cơ huyết khối rất cao (bảng 3), tình trạng xuất huyết nhẹ đến vừa, có thể tiếp tục dùng aspirin liều thấp. Bắt đầu lại thuốc kháng ngưng tập tiểu cầu thứ 2 càng sớm càng tốt sau khi tình trạng xuất huyết đã ổn định
- Đối với bệnh nhân có nguy cơ huyết khối trung bình, có xuất huyết không đe dọa tính mạng, tiếp tục aspirin ngay khi xuất huyết được kiểm soát, tối ưu là trong vòng 3 ngày. Thuốc kháng kết tập tiểu cầu thứ 2 được sử dụng nếu nguy cơ huyết khối cao hơn nguy cơ xuất huyết. Ví dụ nếu BN vừa đặt stent phủ thuốc trong vòng 3 tháng, tiếp tục kháng kết tập tiểu cầu kép cho đủ ít nhất 3 tháng. Nếu BN đặt stent phủ thuốc trên 3 tháng, có nguy cơ xuất huyết cao, chỉ nên tiếp tục 1 thuốc.
- Tiếp tục dùng kháng kết tập tiểu cầu kép trong ít nhất 12 tháng từ khi đặt dụng cụ nội mạch.
- Nếu bệnh nhân xuất huyết bất thường khi đang dùng prasugrel hay ticagrelor, nên chuyển sang clopidogrel. Bắt đầu lại sau 7-10 ngày ngưng prasugrel và 3-5 ngày từ khi ngưng ticagrelor.
- Nếu bệnh nhân có tiền căn hội chứng vành cấp không được can thiệp mạch vành, có xuất huyết khi đang dùng kháng kết tập tiểu cầu kép, nên chuyển sang kháng kết tập tiểu cầu đơn.
- Nếu bệnh nhân có bệnh mạch vành ổn định, bị xuất huyết tiêu hóa trên, được xác định nguy cơ xuất huyết tái phát thấp dựa theo nội soi, không nên ngưng kháng kết tập tiểu cầu. Nếu nguy cơ xuất huyết tái phát cao, aspirin nên được sử dụng lại trong vòng 3 ngày từ khi xuất huyết được kiểm soát. Thuốc kháng kết tập tiểu cầu thứ 2 nên được tiếp tục khi nguy cơ xuất huyết được kiểm soát hoàn toàn.
- Thuốc ức chế bơm proton được dùng song song với kháng kết tập tiểu cầu trên tất cả bệnh nhân xuất huyết tiêu hóa trên có nguy cơ xuất huyết tái phát cao hoặc rất cao.
b. Với thuốc kháng đông
- Thuốc kháng đông đường uống nên được sử dụng lại ngay khi xuất huyết được kiểm soát, tối ưu là trong vòng 1 tuần
- Khi bắt đầu lại thuốc kháng đông đường uống thế hệ mới, nên theo dõi sát chức năng thận.
- Nếu đã phải dùng thuốc đối kháng (ví dụ idarucizumab) trong điều trị xuất huyết trước đó, nên dùng lại kháng đông càng sớm càng tốt, tối ưu là trong vòng 3-4 ngày.
- Nếu bệnh nhân có van tim cơ học, đặc biệt là van 2 lá, hết sức cân nhắc khi ngừng thuốc trong suốt quá trình điều trị do có thể gây tắc van (nếu ngừng, không quá 14 ngày và cần quyết định dựa trên chỉ số INR).
- Không sử dụng NOAC cho bệnh nhân có van cơ học
c. Kết hợp kháng kết tập tiểu cầu và kháng đông
- Đối với bệnh nhân đã can thiệp mạch vàng, có rung nhĩ, cần điều trị kháng đông và kháng kết tập tiểu cầu kép, nên ngưng aspirin hoặc clopidrogrel (chỉ ngưng clopidogrel nếu đặt stent trên 1 tháng). Đối với kháng đông, nếu dùng kháng vitamin K, duy trì INR 2,0-2,5, nếu dùng kháng đông đường uống thế hệ mới thì duy trì với liều dự phòng thấp nhất.
- Nếu bệnh nhân đang dùng kháng đông và kháng kết tập tiểu cầu đơn, có xuất huyết nặng, có thể ngưng kháng kết tập tiểu cầu dù thời gian dùng < 1 năm.
- Ngừng kháng đông, duy trì kháng ngưng tập tiểu cầu kép nếu bệnh nhân rung nhĩ, nguy cơ huyết khối thấp, có biểu hiện xuất huyết khi đang điều trị.
3.3.2. Sau xuất huyết nội sọ
- Tùy theo nguy cơ huyết khối và nguy cơ xuất huyết tái phát, quyết định dùng lại kháng đông được cân nhắc trên từng bệnh nhân.
- Với bệnh nhân có van tim nhân tạo: bắt đầu dùng lại kháng vitamin K
- Trên bệnh nhân rung nhĩ không do bệnh van tim: thuốc kháng đông đường uống thế hệ mới (NOAC) được ưu tiên hơn kháng vitamin K sau xuất huyết não. Duy trì liều NOAC thấp nhất có thể. Theo dõi tuổi, cân nặng, chức năng thận, tương tác thuốc để điều chỉnh liều cho phù hợp.
3.3.3. Sử dụng lại kháng đông sau xuất huyết dạ dày
a. Với bệnh nhân đang dùng kháng ngưng tập tiểu cầu
- Với các bệnh nhân bệnh mạch vành có dùng kháng ngưng tập tiểu cầu, cần dựa vào phân loại nội soi dạ dày để xác định nguy cơ xuất huyết tái phát và quyết định dùng lại thuốc.
- Với bệnh nhân đang sử dụng aspirin liều thấp đơn độc hoặc kháng ngưng tập tiểu cầu kép, xuất huyết tại các vùng nguy cơ tái phát thấp (Forrest IIc, III): không cần dừng thuốc
- Với bệnh nhân được nội soi xác định nguy cơ tái phát cao (Forrest Ia, Ib, IIa, IIb), nếu đang dùng liều thấp aspirin đơn độc thì tạm ngừng thuốc 3 ngày, nếu đang dùng kháng ngưng tập tiểu cầu kép thì tiếp tục liều thấp aspirin. Cần nội soi lần 2 để đánh giá lại
b. Với bệnh nhân đang dùng kháng đông:
Bệnh nhân đang dùng kháng vitamin K: Với bệnh nhân rung nhĩ không do bệnh van tim, việc sử dụng lại kháng vitamin K sau xuất huyết dạ dày có thể sau 1 tuần. Với bệnh nhân có van tim nhân tạo hết sức cân nhắc khi ngừng thuốc trong suốt quá trình điều trị do có thể gây tắc van (nếu ngừng, không quá 14 ngày và cần quyết định dựa trên chỉ số INR).
3.4. Sử dụng lại kháng đông sau xuất huyết nặng trên bệnh nhân huyết khối tĩnh mạch
Trên bệnh nhân có huyết khối tĩnh mạch, có xuất huyết nghiêm trọng, nên tiếp tục kháng đông trong vòng 2 tuần - 90 ngày từ khi xuất huyết, nếu bệnh nhân có nguy cơ huyết khối tĩnh mạch tái phát cao hơn nguy cơ xuất huyết tái phát.
Giảm tiểu cầu do Heparin (Heparin-induced thrombocytopenia - HIT) là một phản ứng có hại sau sử dụng Heparin, biểu hiện lâm sàng là giảm số lượng tiểu cầu (<150G/l hoặc giảm trên 50% so với số lượng tiểu cầu ở thời điểm trước khi sử dụng Heparin) và có thể có hoặc không có các biến chứng huyết khối. Thời điểm bắt đầu giảm tiểu cầu sau sử dụng Heparin thay đổi theo tiền sử dùng Heparin. Ở các bệnh nhân chưa từng sử dụng hoặc đã sử dụng Heparin cách hơn 100 ngày, thời điểm giảm tiểu cầu thường khoảng 4 đến 10 ngày sau khi sử dụng Heparin. Đối với các bệnh nhân có tiền sử dùng Heparin gần đây, giảm tiểu cầu có thể xảy ra sớm hơn, có thể trong vài giờ.
Tỉ lệ HIT xảy ra ở những bệnh nhân này khoảng <0,1% đến 7% phụ thuộc vào loại Heparin được sử dụng (UFH hay gặp hơn LMWH)
Giảm tiểu cầu do Heparin gồm có 2 loại: HIT type I không do cơ chế miễn dịch và HIT type II do cơ chế miễn dịch qua trung gian kháng thể IgG với đích gắn và phức hợp yếu tố 4 tiểu cầu (Platelet factor 4- PF4) và Heparin, có thể gây tử vong cho bệnh nhân. Vì vậy trong thực hành lâm sàng thường quan tâm đến HIT type II, thời điểm xuất hiện HIT, mức độ giảm số lượng tiểu cầu, loại Heparin sử dụng và nguy cơ huyết khối.
- HIT type I: Thường xảy ra sớm, khoảng 1-2 ngày sau sử dụng Heparin. Cơ chế do tác dụng trực tiếp của Heparin lên quá trình hoạt hóa tiểu cầu. Giảm tiểu cầu thường nhẹ (> 100 G/l), không gây ra xuất huyết hoặc huyết khối. Số lượng tiểu cầu dần hồi phục mà không cần phải dừng Heparin.
- HIT type II: xảy ra khoảng 4-10 ngày sau khi sử dụng Heparin và có thể gây ra biến chứng huyết khối chi hoặc toàn thân đe dọa tính mạng người bệnh, hiếm khi xuất huyết. Cơ chế do cơ thể sinh kháng thể kháng phức hợp Heparin - yếu tố 4 tiểu cầu (khả năng tạo phức hợp với yếu tố 4 tiểu cầu của Heparin tiêu chuẩn nhiều hơn Heparin trọng lượng phân tử thấp). Các phức hợp kháng nguyên kháng thể này tập trung trên bề mặt của các tế bào bao gồm tiểu cầu, tế bào đơn đơn nhân, trong huyết tương và có thể trên tế bào nội mô. Các phức hợp kháng nguyên kháng thể khi gắn trên bề mặt của tiểu cầu sẽ hoạt hóa tiểu cầu và phóng thích các các yếu tố tiền đông hoạt hoá dòng thác đông máu; hậu quả là giảm số lượng tiểu cầu và có thể gây huyết khối.
4.3.1. Lâm sàng
- Biểu hiện lâm sàng chủ yếu là huyết khối, hiếm khi là xuất huyết mặc dù số lượng tiểu cầu giảm. Nguy cơ huyết khối sau dừng Heparin vẫn có thể kéo dài kể cả khi số lượng tiểu cầu đã trở về bình thường. Biểu hiện huyết khối tĩnh mạch nhiều hơn là động mạch hoặc có thể cả hai: TTHKTMS, huyết khối động mạch (não, mạch vành, các động mạch ngoại biên).
- Có thể biểu hiện phản ứng toàn thân cấp tính (lạnh run, sốt, khó thở, đau ngực) sau tiêm Heparin, tổn thương da tại chỗ tiêm, nặng hơn có thể hoại tử chi, hôn mê và tử vong tuỳ vào mức độ tắc mạch, vị trí tắc mạch.
4.3.2. Cận lâm sàng
- Số lượng tiểu cầu: số lượng tiểu cầu giảm dưới 150 G/l, có thể giảm rất nặng (dưới 10G/l), tuy nhiên HIT type I thường ít khi giảm dưới 100 G/l; hoặc số lượng tiểu cầu giảm ≥ 50% so với thời điểm trước điều trị Heparin. Giảm tiểu cầu trong HIT type II thường xảy ra khoảng ngày 4 đến ngày 10 sau khi bắt đầu điều trị Heparin; có thể xảy ra vài giờ sau khi dùng lại Heparin hoặc có thể sau 3 tuần ngừng điều trị Heparin.
- Kháng thể kháng Heparin-yếu tố 4 tiểu cầu
+ Xét nghiệm xác định kháng thể: hay còn gọi là xét nghiệm huyết thanh, được chỉ định khi có nghi ngờ lâm sàng, không khuyến cáo cho tất cả các bệnh nhân điều trị Heparin. Kháng thể được phát hiện bởi xét nghiệm huyết thanh có thể không biểu hiện HIT.
+ Xét nghiệm đánh giá sự hoạt hóa tiểu cầu: hay còn gọi là xét nghiệm chức năng, phát hiện khả năng gắn của các kháng thể kháng PF4-heaprin và hoạt hóa tiểu cầu thông qua các thụ thể Fc trên tiểu cầu. Xét nghiệm đánh giá sự hoạt hoá tiểu cầu chỉ phát hiện các kháng thể hoạt hóa tiểu cầu; vì vậy xét nghiệm có độ nhạy và đặc hiệu cao đối với biểu hiện HIT.
- Chẩn đoán hình ảnh: Các xét nghiệm hình ảnh được thực hiện để xác định các tổn thương huyết khối. Vì vậy khi nghi ngờ HIT, nên thực hiện các xét nghiệm: siêu âm Doppler, CLVT để tấm soát huyết khối tuỳ thuộc vào vị trí nghi ngờ.
- Các xét nghiệm để chẩn đoán phân biệt với các bệnh khác gây giảm tiểu cầu, huyết khối, xuất huyết, các xét nghiệm theo dõi HIT: tổng phân tích tế bào máu ngoại vi, các xét nghiệm đông máu, tủy đồ; xét nghiệm tìm nguyên nhân: bệnh tự miễn, nhiễm trùng, ung thư…
4.3.3 Chẩn đoán
- Chẩn đoán HIT cần dựa vào các biểu hiện lâm sàng nghi ngờ để thực hiện xét nghiệm phát hiện kháng thể kháng PF4-Heparin.
- Nghi ngờ lâm sàng bao gồm: mức độ giảm tiểu cầu; thời điểm giảm tiểu cầu; biểu hiện huyết khối và các biến chứng khác; nguyên nhân giảm tiểu cầu khác không rõ ràng để đánh giá mức độ nguy cơ HIT dựa vào thang điểm 4T’s (bảng 40).
Bảng 40: Thang điểm 4T’s
| 4T | 2 | 1 | 0 |
| Giảm tiểu cầu | Giảm > 50% và mức tiểu cầu thấp nhất ≥ 20 G/l | Giảm 30-50% hoặc mức tiểu cầu thấp nhất 10-19 G/l | Giảm <30% hoặc mức tiểu cầu thấp nhất < 10 G/l |
| Thời điểm giảm tiểu cầu | Từ ngày 5-10; hoặc ≤ 1 ngày (nếu dùng Heparin trong vòng 30 ngày) | Từ ngày 5-10 nhưng không rõ (số lượng tiểu cầu ban đầu); hoặc giảm tiểu cầu sau ngày thứ 10; hoặc giảm ≤ 1 ngày (dùng Heparin trong vòng 30-100 ngày) | Thời điểm giảm ≤ 4 ngày (không sử dụng Heparin gần đây) |
| Huyết khối hoặc biến chứng khác | Huyết khối mới; hoại tử da; phản ứng toàn thân sau bolus Heparin | Huyết khối tái phát hoặc tiến triển; tổn thương da không hoại tử; nghi ngờ huyết khối | Không |
| Nguyên nhân khác gây giảm tiểu cầu không rõ ràng | Không có nguyên nhân rõ ràng khác giảm tiểu cầu | Nghi ngờ nguyên nhân khác giảm tiểu cầu | Xác định rõ nguyên nhân khác giảm tiểu cầu |
| Nguy cơ | 0-3: Thấp 4-5: Trung bình 6-8: Cao | ||
- Chẩn đoán giai đoạn của HIT theo bảng 41:
Bảng 41: Các giai đoạn của HIT
| Phase | Số lượng tiểu cầu | Xét nghiệm đánh giá chức năng | Xét nghiệm miễn dịch |
| Nghi ngờ | Giảm | ? | ? |
| Cấp | Giảm | + | + |
| Bán cấp A | Bình thường | + | + |
| Bán cấp B | Bình thường | - | + |
| HIT thoái lui | Bình thường | - | - |
- Các bước chẩn đoán HIT được thực hiện theo sơ đồ 6:
Sơ đồ 6: Hướng dẫn chẩn đoán HIT

4.4.1. Nguyên tắc điều trị
Nguy cơ trung bình/cao trên lâm sàng: ngừng điều trị Heparin, bao gồm cả Heparin duy trì catheter tĩnh mạch, điều trị kháng đông thay thế. Nguy cơ thấp trên lâm sàng có thể ngừng Heparin/ hoặc tiếp tục dùng nếu vẫn có chỉ định (sơ đồ 2).
- Không điều trị LMWH thay thế Heparin tiêu chuẩn vì khả năng phản ứng chéo cao với các kháng thể Heparin- PF4 lưu hành; Không hiệu quả khi dùng Aspirin đơn độc, khi đặt lưới lọc tĩnh mạch chủ dưới; Không điều trị warfarin đơn độc; Không truyền tiểu cầu để phòng.
- Điều trị kháng đông thay thế: ức chế trực tiếp thrombin hoặc Heparinoid (bảng 3). Việc lựa chọn thuốc phụ thuộc vào tính sẵn có của thuốc, xét nghiệm theo dõi, kinh nghiệm sử dụng và tình trạng lâm sàng của bệnh nhân.
Sơ đồ 7: Hướng dẫn điều trị HIT
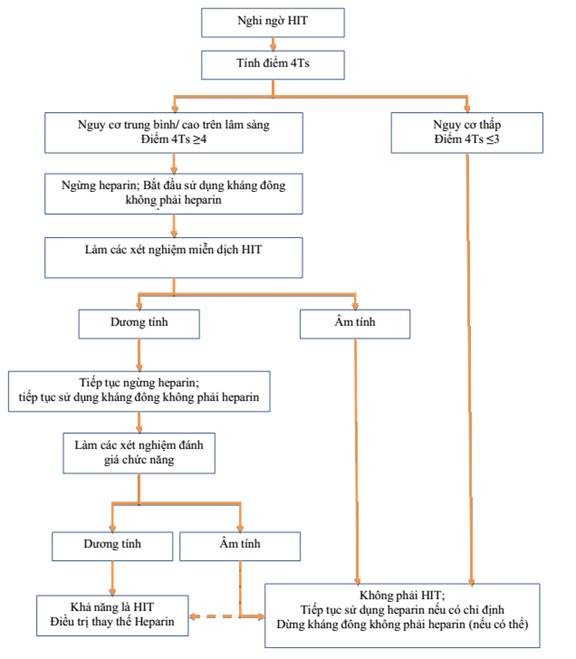
4.4.2 Các thuốc kháng đông điều trị thay thế
Bảng 42: Các thuốc kháng đông không phải heparin trong điều trị HIT
| Thuốc | Cơ chế Tác dụng | Chuyển hóa ban đầu và T/2 | Liều lượng | Theo dõi |
| Argatroban | ức chế trực tiếp thrombin | Gan mật, (40-50 phút) | Truyền tĩnh mạch liên tục (không bolus): 2 mg/kg/phút Bất thường chức năng gan suy tim, phù toàn thân, sau phẫu thuật tim mạch → 0.5-1.2 mg/kg/phút | Điều chỉnh để APTT gấp 1.5 - 3 lần so với nền |
| Fondaparinux* | ức chế trực tiếp Yếu tố Xa | Thận (17-24h) | TDD: <50 kg: 5 mg 1 lần/ngày; 50-100 kg: 7.5 mg 1lần/ ngày; >100 kg: 10 mg 1 lần/ngày | Không |
| Apixaban*† | ức chế trực tiếp Yếu tố Xa | Gan (8-15h) | HITT: uống 10 mg 2 lần/ngày trong 1 tuần, sau đó 5 mg 2 lần/ngày HIT đơn độc: uống 5 mg 2 lần/ngày cho đến số lượng tiểu cầu phục hồi | Không |
| Dabigatran*† | ức chế trực tiếp thrombin | Thận (12-17h) | HITT: uống 150 mg 2 lần/ ngày từ ngày thứ 5 điều trị bằng kháng đông không phải Heparin không qua đường ruột. HIT đơn độc: uống 150 mg 2 lần/ngày cho đến số lượng tiểu cầu phục hồi | Không |
| Rivaroxaban*† | ức chế trực tiếp Yếu tố Xa | Thận (5-9h) | HITT: uống 15 mg 2 lần/ngày trong 3 tuần, sau đó 20 mg 1 lần/ ngày HIT đơn độc: uống 15 mg, 2 lần/ngày cho đến số lượng tiểu cầu phục hồi | Không |
Chú ý
*: Không được sử dụng trong phase HIT cấp
†: Liều dùng trong điều trị HIT cấp chưa được chính thức hóa. Liều dùng gợi ý theo điều trị TTHKTM và dựa trên các kết quả nghiên cứu về HIT.
4.4.3. Một số khuyến cáo điều trị cụ thể
a. Theo dõi bệnh nhân HIT không triệu chứng
- Bệnh nhân nguy cơ HIT thấp (<0.1%): không theo dõi HIT bằng số lượng tiểu cầu.
- Bệnh nhân có nguy cơ HIT ở mức trung bình (0.1-1%) hoặc cao (>1%), đếm số lượng tiểu cầu để theo dõi HIT. Nếu đã sử dụng Heparin trong vòng30 ngày trước đợt điều trị Heparin lần này thì đếm số lượng tiểu cầu bắt đầu từ ngày D0. Nếu bệnh nhân không điều trị Heparin trong vòng30 ngày trở lại đây thì đếm số lượng tiểu cầu bắt đầu từ ngày D4 đến ngày D14 hoặc cho đến khi dừng điều trị bằng Heparin. Bệnh nhân nguy cơ cao, theo dõi số lượng tiểu cầu ít nhất 2 ngày 1 lần, bệnh nhân nguy cơ trung bình, theo dõi số lượng tiểu cầu 2 đến 3 ngày 1 lần.
b. Trên bệnh nhân phẫu thuật tim mạchBệnh nhân HIT cấp tính hoặc HIT A bán cấp cần phải phẫu thuật tim mạch nên trì hoãn cho đến khi bệnh nhân chuyển sang giai đoạn HIT B hoặc HIT đang thoái lui.
- Nếu phẫu thuật không thể trì hoãn được, lựa chọn 1 trong 3 cách sau: Heparin trong phẫu thuật sau khi đã điều trị trao đổi huyết tương trước phẫu thuật và/ hoặc trao đổi huyết tương trong phẫu thuật; hoặc heparin trong phẫu thuật kết hợp với thuốc kháng tiểu cầu (chất tương tự prostacyclin hoặc tirofiban).
- Bệnh nhân HIT B bán cấp hoặc HIT đang thoái lui mà cần phẫu thuật tim mạch, nên sử dụng kháng đông trong phẫu thuật bằng Heparin hơn là điều trị bằng kháng đông không phải Heparin hoặc trao đổi huyết tương kết hợp Heparin, hoặc Heparin kết hợp với thuốc kháng tiểu cầu.
c. Bệnh nhân can thiệp mạch qua da
Bệnh nhân HIT cần can thiệp mạch qua da nên điều trị bằng bivalirudin hơn là các thuốc kháng đông khác.
d. Bệnh nhân thận nhân tạo: Bệnh nhân HIT cấp tính mà cần liệu pháp điều trị thay thế thận và cần sử dụng kháng đông để ngăn ngừa huyết khối trong hệ thống mạch lọc máu thì nên điều trị bằng argatroban
- Bệnh nhân HIT A hoặc HIT B bán cấp, HIT thoát lui cần liệu pháp thận nhân tạo nên sử dụng citrate tại chỗ.
e. Điều trị và dự phòng TTHKTM ở bệnh nhân HIT thoái lui
Bệnh nhân HIT thoát lui mà cần điều trị hoặc dự phòng TTHKTM, nên sử dụng kháng đông không phải Heparin như apixaban, dabigatran, edoxaban, fondaparinux, rivaroxaban, hoặc kháng Vitamin K.
1. ACCP (2012), VTE, Thrombophilia, Antithrombotic Therapy, and Pregnancy
2. ACOG (2018), Thromboembolism in pregnancy, Practice Bulletin number 196, vol. 132, No 1.
3. Ahmed AB, Koster A, Lance M, Faraoni D. European guidelines on perioperative venous thromboembolism prophylaxis: Cardiovascular and thoracic surgery. European Journal of Anaesthesiology. 2018;35(2):84-9.
4. American Society of Hematology 2019 guidelines for management of venous thromboembolism: prevention of venous thromboembolism in surgical hospitalized patients_ David R. Anderson et al.
5. Amy West Pollak, and Robert D. McBane II. Succinct Review of the New VTE Prevention and Management Guidelines. Mayo Clin Proc. 2014;89(3):394-408.
6. Anderson, D. R., Morgano, G. P., Bennett, C., Dentali, F., Francis, C. W., Garcia, D. A, & Dahm, P. (2019). American Society of Hematology 2019 guidelines for management of venous thromboembolism: prevention of venous thromboembolism in surgical hospitalized patients. Blood advances, 3(23), 3898-3944.
7. Asian venous thromboembolism guidelines: Prevention of venous thromboembolism (2012), International angiology, 3 (6): 501-516.
8. Attia J, Ray JG, Cook DJ, Douketis J, Ginsberg JS, Geerts WH. Deep vein thrombosis and its prevention in critically ill adults. Arch Intern Med 200; 161:1268-1279.
9. Bosch FTM, Mulder FI, Kamphuisen PW, et al. Primary thromboprophylaxis in ambulatory cancer patients with a high Khorana score: a systematic review and meta-analysis. Blood Adv 2020; 4:5215.
10. Cade JF. High risk of the critically ill for venous thromboembolism. Crit Care Med 1982;10: 448-450.
11. Chavez-MacGregor M, Zhao H, Kroll M, et al. Risk factors and incidence of thromboembolic events (TEEs) in older men and women with breast cancer. Ann Oncol 2011; 22:2394.
12. Chee M. Chan, Andrew F. Shorr, Venous Thromboembolic Disease in the Intensive Care Unit, Seminars in respiratory and critical care medicine/ Volume 31, number 1, 2010.
13. Clive Kearon; Elie A, Akl; Joseph Ornelas et al (2016). Antithrombotic Therapy for VTE Disease chest Guideline and Expert Panel Report. Chest.
14. CLOTS (Clots in Legs Or stockings after Stroke) Trials Collaboration, Dennis M, Sandercock P, et al. Effectiveness of intermittent pneumatic compression in reduction of risk of deep vein thrombosis in patients who have had a stroke (CLOTS 3): a multicentre randomised controlled trial [published correction appears in Lancet. 2013 Aug 10;382(9891):506] [published correction appears in Lancet. 2013 Sep 21;382(9897):1020]. Lancet. 2013;382(9891):516-524. Doi:10.1016/S0140-6736(13)61050-8
15. Connors JM. Prophylaxis against venous thromboembolism in ambulatory patients with cancer. N Engl J Med 2014; 370:2515.
16. Crowther MA, Cook DJ, Griffith LE, et al. Deep venous thrombosis: clinically silent in the intensive care unit. J Crit Care 2005; 20:334-340.
17. Cuker, A., Arepally, G. M., Chong, B. H., Cines, D. B., Greinacher, A., Gruel, Y., ... & Santesso, N. (2018). American Society of Hematology 2018 guidelines for management of venous thromboembolism: Heparin-induced thrombocytopenia. Blood advances, 2(22), 3360-3392.
18. D.Farge, P. Debourdeau, M. Beckers et al. (2013) International clinical practice guidline for the treatment and prophylaxis of venous thromboembolism in patients with cancer. Journal of Thrombosis and Haemostasis.
19. Đặng Vạn Phước và cs (2010),"Huyết khối tĩnh mạch sâu: chẩn đoán bằng siêu âm Duplex trên bệnh nhân nội khoa cấp nhập viện", Tạp chí Tim Mạch học (56), pp. 24-36.
20. Dennis M, Caso V, Kappelle LJ, Pavlovic A, Sandercock P; European Stroke Organisation. European Stroke Organisation (ESO) guidelines for prophylaxis for venous thromboembolism in immobile patients with acute ischaemic stroke. Eur Stroke J. 2016;1(1):6-19. Doi:10.1177/2396987316628384.
21. Diệp Bảo Tuấn, Quách Thanh Khánh, Nguyễn Văn Tiến: Tỷ lệ TTHKTM sâu chi dưới sau phẫu thuật ung thư phụ khoa Tại Bệnh Viện Ung Bướu TP.HCM
22. Dipasco PJ, Misra S, Koniaris LG, Moffat FL Jr. Thrombophilic state in cancer, part I: biology, incidence, and risk factors. J Surg Oncol 2011; 104:316.
23. Faraoni D, Comes RF, Geerts W, Wiles MD. European guidelines on perioperative venous thromboembolism prophylaxis: Neurosurgery. European Journal of Anaesthesiology. 2018;35(2):90-5.
24. Frits I. Mulder, Matteo Candeloro“The Khorana score for prediction of venous thromboembolism in cancer patients: a systematic review and meta-analysis”, Hematologica 2019 Jun; 104(6): 1277-1287.
25. Gibler, W. Brian MD*; Racadio, Judy M. MD; Associate Editor; Hirsch, Amy L. Assistant Editor; Roat, Todd W. Production & CME Manager. Management of Severe Bleeding in Patients Treated with Oral Anticoagulants.Proceedings Monograph From the Emergency Medicine Cardiac Research and Education Group-International Multidisciplinary Severe Bleeding Consensus Panel October 20, 2018. Critical Pathways in Cardiology: September 2019 - Volume 18 - Issue 3 -p 143-166 doi: 10.1097/HPC.0000000000000181.
26. Guideline for the Prevention of Venous Thromboembolism (VTE) in Adult Hospitalized Patients_ Queensland Government 2018.
27. Guyatt GH, Akl EA, Crowther M, Gutterman DD, Schuünemann HJ. Executive Summary: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012;141(2 Suppl):7S-47S.
28. Hà Quang Huy, Hoàng Bùi Hải. Vai trò của máy bơm hơi áp lực ngắt quãng trong dự phòng TTHKTM ở bệnh nhân đột quỵ. Trên báo Tạp chí y học Việt Nam. Số 02 tháng 10/2019.
29. Hai Hoang Bui, Phuc Do Giang, Vu Kim Van, “Venous thromboembolism prophylaxis in at-risk postoperative patients: a problem in Vietnam?”, Vietnam Journal of Medcicine and Pharmacy, Volume 4, no1, 4/2014, pp: 10-14.
30. Halvorsen S, Storey RF, Rocca B, Sibbing D, Ten Berg J, Grove EL, Weiss TW, Collet JP, Andreotti F, Gulba DC, Lip GYH, Husted S, Vilahur G, Morais J, Verheugt FWA, Lanas A, Al-Shahi Salman R, Steg PG, Huber K; ESC Working Group on Thrombosis. Management of antithrombotic therapy after bleeding in patients with coronary artery disease and/or atrial fibrillation: expert consensus paper of the European Society of Cardiology Working Group on Thrombosis. Eur Heart J. 2017 May 14;38(19):1455-1462. doi: 10.1093/eurheartj/ehw454. PMID: 27789570.
31. Henry Watson, et al. (2012). Guidelines on the diagnosis and management of Heparin-induced thrombocytopenia: second edition British Journal of Haematology.
32. Hiệp hội huyết học Hoa Kỳ 2018 hướng dẫn quản lý thuyên tắc huyết khối tĩnh mạch: dự phòng huyết khối tĩnh mạch cho bệnh nhân Nội khoa nằm viện và không nằm viện - ASH 2018
33. Hiệp hội huyết học Hoa Kỳ 2019: Hướng dẫn quản lý thuyên tắc huyết khối tĩnh mạch: dự phòng huyết khối tĩnh mạch ở bệnh nhân phẫu thuật nội viện - ASH 2019
34. Hoàng Bùi Hải, Đỗ Doãn Lợi, Nguyễn Đạt Anh (2013). Nghiên cứu chẩn đoán và điều trị thuyên tắc động mạch phổi cấp, Luận án tiến sĩ y học.
35. Hoàng Bùi Hải, Mai Đức Thảo, Lương Quốc Chính, Đỗ Ngọc Sơn, Đặng Quốc Tuấn, Nguyễn Gia Bình (2015), “Dự phòng HKTMS/Tắc động mạch phổi ở bệnh nhân hồi sức tích cực - Nhân một trường hợp tắc động mạch phổi cấp”, Tim mạch học Việt Nam, số 70, tr75-80.
36. Hoàng Bùi Hải, Nguyễn Khắc Điệp (2016), “Tình hình dự phòng TTHKTM ở bệnh nhân nội khoa cấp tính mới nhập viện tại bệnh viện đại học y Hà Nội”, Y học Việt Nam, Y học Việt Nam - tập 446 - tháng 9, số 1, tr.121-6.
37. Hồ Châu Anh Thư, Phan Thị Xuân, Phạm Thị Ngọc Thảo, Lê Minh Khôi (2018), Tỷ lệ và một số YTNC HKTMS chi dưới ở bệnh nhân tại khoa hồi sức bệnh viện Chợ Rẫy, Y học TP. Hồ Chí Minh, 22(2):45-50.
38. Hoàng Bùi Hải, Nguyễn Khắc Điệp (2016), “Tình hình dự phòng TTHKTM ở bệnh nhân nội khoa cấp tính mới nhập viện tại bệnh viện đại học y Hà Nội”, Y học Việt Nam, Y học Việt Nam - tập 446 - tháng 9, số 1, tr.121-6.
39. Lương Thanh Lâm, Bùi Thị Hương Thảo, Đỗ Giang Phúc và Hoàng Bùi Hải. Tình hình dự phòng thuyên tắc huyết khối tĩnh mạch tại bệnh viện Đại học Y Hà Nội giai đoạn 2021-2022. TCNCYH 14/2/2023.
40. Hội Hồi sức Cấp cứu và chống độc Việt Nam (2017), “Hướng dẫn dự phòng TTHKTM ở bệnh nhân Hồi sức tích cực”.
41. Hội Tim mạch học Việt Nam (2016), “Hướng dẫn chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch”.
42. Hội Tim mạch học Việt Nam (2016), “Hướng dẫn chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch”.
43. Hướng dẫn dự phòng huyết khối tĩnh mạch (VTE) trên bệnh nhân trưởng thành nằm viện ở Queensland 2018
44. Huỳnh Văn Ân (2016), Nghiên cứu lâm sàng, một số YTNC HKTMS chi dưới ở bệnh nhân suy tim mạn tính, Y học TP. Hồ Chí Minh, 20(6):67-73.
45. Huỳnh Văn Ân, Ngô Văn Thành (2009) HKTMS ở bệnh nhân nội khoa tại khoa săn sóc đặc biệt (ICU) bệnh viện Nhân Dân Gia Định. Y Học TPHCM 13, 127-134.
46. Kaatz S, Ahmad D, Spyropoulos AC, Schulman S, for the Subcommittee on Control of Anticoagulation. Definition of clinically relevant non-major bleeding in studies of anticoagulants in atrial fibrillation and venous thromboembolic disease in non-surgical patients: communication from the SSC of the ISTH. J Thromb Haemost 2015; 13: 2119-26.
47. Kahn SR, Lim W, Dunn AS, et al. American College of Chest Physicians Prevention of VTE in nonsurgical patients: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012;141(2 Suppl): e195S-e226S.
48. Karen A. Hicks, MD; Norman L. Stockbridge, MD, PhD; Shari L. Targum, MD; Robert J. Temple, MD. Bleeding Academic Research Consortium Consensus Report the Food and Drug Administration Perspective. (Circulation. 2011; 123:2664-2665. DOI: 10.1161/CIRCULATIONAHA.111.032433.
49. Khorana AA, Francis CW, Culakova E, et al. Thromboembolism is a leading cause of death in cancer patients receiving outpatient chemotherapy. J Thromb Haemost 2007; 5:632.
50. Khorana AA. Risk assessment and prophylaxis for VTE in cancer patients. J Natl Compr Canc Netw 2011; 9:789.
51. Khorana AA. Venous thromboembolism prevention in cancer outpatients. J Natl Compr Canc Netw 2013; 11:1431.
52. Khuyến cáo Hiệp hội Ung thư lâm sàng Hoa Kỳ.
53. Konstantinides SV, Torbiki A, Agnelli G, and Danchin N (2014), “ESC Guidelines on the diagnosis and management of acute pulmonary embolism”, Eur Heart J.
54. Kucher N, Spirk D, Baumgartner I, et al. Lack of prophylaxis before the onset of acute venous thromboembolism among hospitalized cancer patients: the SWIss Venous ThromboEmbolism Registry (SWIVTER). Ann Oncol 2010; 21:931.
55. Levitan N, Dowlati A, Remick SC, et al. Rates of initial and recurrent thromboembolic disease among patients with malignancy versus those without malignancy. Risk analysis using Medicare claims data. Medicine (Baltimore) 1999; 78:285.
56. Lim W. Using low molecular weight Heparin in special patient populations. Journal of Thrombosis and Thrombolysis. 2010; 29:233-40.
57. Micromedex 2. United States: IBM Corporation; 2018.
58. MIMS Online. Australia: MIMS; 2018.
59. NCCN guidelines version 2.2021 https://www.nccn.org
60. Nguyễn Văn Trí, Nguyễn Vĩnh Thống và cs: Nghiên cứu quan sát dịch tễ học tỷ lệ hiện mắc HKTMS ở chi dưới trên bệnh nhân phẫu thuật thay khớp hang.
61. NICE clinical guideline 46. April 2007 (**) pages 1─163.
62. Otto CM, Nishimura RA, Bonow RO, Carabello BA, Erwin JP 3rd, Gentile F, Jneid H, Krieger EV, Mack M, McLeod C, O’Gara PT, Rigolin VH, Sundt TM 3rd, Thompson A, Toly C. 2020 ACC/AHA guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2021;143:e72-e227. doi: 10.1161/CIR.0000000000000923.
63. Phác đồ BV Từ Dũ (2021), Quy trình chuyên môn khám chữa bệnh dự phòng TTHKTM trong thai kỳ.
64. Phuc Do Giang, Anh Duy Nguyen, Hai Hoang Bui (2015), “Venous thromboembolism prophylaxis in at-risk inpatients with cancer in Hanoi Medical University Hospital, Vietnam”, Vietnam Journal of Medcicine and Pharmacy, VJMP 6 (3), p 31-5.
65. Powers WJ, Rabinstein AA, Ackerson T, et al. Guidelines for the Early Management of Patients with Acute Ischemic Stroke: 2019 Update to the 2018 Guidelines for the Early Management of Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association [published correction appears in Stroke. 2019 Dec;50(12): e440- e441]. Stroke. 2019;50(12): e344-e418. Doi:10.1161/STR.0000000000000211.
66. Practice Management Guidelines for the Prevention of Venous Thromboembolism in Trauma Patients: The EAST Practice Management Guidelines Work Group 2002.
67. Prevention of TTHKTM in Nonsurgical Patients, Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines, CHEST 2012; 141(2) (Suppl): e195S-e226S.
68. Queensland Clinical Guidelines (2020), Venous thromboembolism (VTE) prophylaxis in pregnancy and the puerperium.
69. Queensland Health. Guideline for the Prevention of Venous Thromboembolism (VTE) in Adult Hospitalised Patients. Dec 2018.
70. RCOG (2015), Throboembolic disease in pregnancy and the puerperium: acute managements
71. Roberts C, Horner D, Coleman G, Maitland L, Curl-Roper T, Smith R, et al. Guidelines in Emergency Medicine Network - GEMNet: Guideline for the use of thromboprophylaxis in ambulatory trauma patients requiring temporary limb immobilisation. United Kingdom, 2013.
72. Rodina M, Michelle W, Rodgers G, Draper L, Pendleton R. Weight-based dosing of enoxaparin for VTE prophylaxis in morbidly obese, medically - ill patients. Thrombosis Research. 2010;125(3):220-3.
73. Rodina M, Michelle W, Rodgers G, Draper L, Pendleton R. Weight-based dosing of enoxaparin for VTE prophylaxis in morbidly obese, medically - ill patients. Thrombosis Research. 2010;125(3):220-3.
74. Routheir N, Tagalakis V, Bouchard-Dechene V. VTE prophylaxis. BMJ Best Practice. Jan 2017.
75. Sancar Eke (2019). Heparin-Induced Thrombocytopenia. Updated: Dec 12, 2019 https://emedicine.medscape.com/article/1357846-overview.
76. Sandercock PA, Counsell C, Kane EJ. Anticoagulants for acute ischaemic stroke. Cochrane Database Syst Rev. 2015;2015(3):CD000024. Published 2015 Mar 12. Doi: 10.1002/14651858.CD000024.pub4.
77. Schunemann HJ, Wiercioch W, Etxeandia I, et al. (2014). Guidelines 2.0: systematic development of a comprehensive checklist for a successful guideline ¨ enterprise. CMAJ;186(3): E123-E142.
78. Sebaaly J, Covert K. Enoxaparin Dosing at Extremes of Weight: Literature Review and Dosing Recommendations. Annals of Pharmacotherapy. 2018;52(9):898-909.
79. Senzel L, Coldren D. (2016). Negative Heparin-induced thrombocytopenia test result after massive transfusion: believe it or not? Am J Clin Pathol;145(5).
80. Sun L, Gimotty PA, Lakshmanan S, Cuker A. (2016). Diagnostic accuracy of rapid immunoassays for Heparin-induced thrombocytopenia. A systematic review and meta-analysis. Thromb Haemost;115(5):1044-1055.
81. TTHKTM và ngừa thai nội tiết. Hướng dẫn RCOG Greentop số 40. London: Royal College of Obstetricians and Gynecologists, 2010.
82. University of Winsconsin hospitals and clinics. Venous Thromboembolism Prophylaxis- Adult- Inpatient/Ambulatory-Clinical Practice Guideline.
83. Uptodate version 2021 https://www.uptodate.com
84. Venclauskas L, Llau JV, Jenny J-Y, Kjaersgaard-Andersen P, Jans Ø. European guidelines on perioperative venous thromboembolism prophylaxis: Day surgery and fast-track surgery. European Journal of Anaesthesiology. 2018;35(2):134-8.
85. Viện Y tế và Chăm sóc Sức khỏe: TTHKTM ở độ tuổi trên 16: giảm nguy cơ HKTMS nội viện hoặc TTP, NICE 2018
86. Warkentin TE. (2017). Fondaparinux for treatment of Heparin-induced thrombocytopenia: too good to be true? J Am Coll Cardiol;70(21):2649-2651.
87. Whiteley WN, Adams HP Jr, Bath PM, et al. Targeted use of Heparin, Heparinoids, or low-molecular-weight Heparin to improve outcome after acute ischaemic stroke: an individual patient data meta-analysis of randomised controlled trials. Lancet Neurol. 2013;12(6):539-545. Doi:10.1016/S1474-4422(13)70079-6.
88. William H. Geerts. Prevention of Venous Thromboembolism: American College of Chest Physicians (8th Edition) Evidence-Based Clinical Practice Guidelines. Chest 2008; 133;381-453.
89. Witt DM, Nieuwlaat R, Clark NP, Ansell J, Holbrook A, Skov J, Shehab N, Mock J, Myers T, Dentali F, Crowther MA, Agarwal A, Bhatt M, Khatib R, Riva JJ, Zhang Y, Guyatt G. American Society of Hematology 2018 guidelines for management of venous thromboembolism: optimal management of anticoagulation therapy. Blood Adv. 2018 Nov 27;2(22):3257-3291. doi: 10.1182/bloodadvances.2018024893. PMID: 30482765; PMCID: PMC6258922.
90. Witt DM. What to do after the bleed: resuming anticoagulation after major bleeding. Hematology Am Soc Hematol Educ Progam. 2016 Dec 2; 2016(1): 620-624. doi: 10.1182/asheducation-2016.1.620 PMCID: PMC6142471 PMID: 27913537.
91. Yngve Falck-Ytter at el, Prevention of VTE in Orthopedic Surgery Patients: Antithrombotic Therapy and Prevention of Thrombosis, American College of Chest Physicians (9th Edition) Evidence-Based Clinical Practice Guidelines, Chest 2012; 141(2), e278S-e325S.
- 1Quyết định 5481/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2 do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 3429/QĐ-BYT năm 2021 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị nhiễm nấm xâm lấn” do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 1530/QĐ-BYT năm 2023 về tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị Loét bàn chân do đái tháo đường” do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 2248/QĐ-BYT năm 2023 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị Hội chứng mạch vành mạn” do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 181/QĐ-BYT năm 2024 tài liệu chuyên môn "Hướng dẫn nhịn ăn uống và cung cấp carbohydrate trước phẫu thuật chương trình" do Bộ trưởng Bộ Y tế ban hành
- 1Luật khám bệnh, chữa bệnh năm 2009
- 2Quyết định 5481/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2 do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 3429/QĐ-BYT năm 2021 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị nhiễm nấm xâm lấn” do Bộ trưởng Bộ Y tế ban hành
- 4Nghị định 95/2022/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 5Quyết định 1530/QĐ-BYT năm 2023 về tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị Loét bàn chân do đái tháo đường” do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 2248/QĐ-BYT năm 2023 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị Hội chứng mạch vành mạn” do Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 181/QĐ-BYT năm 2024 tài liệu chuyên môn "Hướng dẫn nhịn ăn uống và cung cấp carbohydrate trước phẫu thuật chương trình" do Bộ trưởng Bộ Y tế ban hành
Quyết định 3908/QĐ-BYT năm 2023 về tài liệu chuyên môn "Hướng dẫn điều trị dự phòng thuyên tắc huyết khối tĩnh mạch" do Bộ trưởng Bộ Y tế ban hành
- Số hiệu: 3908/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 20/10/2023
- Nơi ban hành: Bộ Y tế
- Người ký: Trần Văn Thuấn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 20/10/2023
- Tình trạng hiệu lực: Kiểm tra



