Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 201/QĐ-BYT | Hà Nội, ngày 16 tháng 01 năm 2014 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Xét Biên bản họp của Hội đồng nghiệm thu Hướng dẫn Quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành Ngoại khoa của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu “Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi”, gồm 53 quy trình kỹ thuật.
Điều 2. Tài liệu “Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liệu hướng dẫn này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi, phù hợp để thực hiện tại đơn vị.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: | KT. BỘ TRƯỞNG |
PHẪU THUẬT TIÊU HÓA VÀ PHẪU THUẬT NỘI SOI
DANH MỤC
1. Nối ruột non - đại tràng
2. Phẫu thuật sa trực tràng người lớn đường bụng
3. Phẫu thuật Delorme điều trị sa trực tràng người lớn
4. Thắt trĩ nội bằng vòng cao su
5. Phẫu thuật cắt búi trĩ đơn độc
6. Phẫu thuật cục máu đông do trĩ tắc mạch
7. Phẫu thuật cắt trĩ bằng phương pháp Milligan - Morgan
8. Phẫu thuật trĩ bằng phương pháp Ferguson
9. Phẫu thuật áp xe hậu môn
10. Phẫu thuật rò hậu môn
11. Phẫu thuật rò hậu môn hình móng ngựa
12. Điều trị nứt kẽ hậu môn
13. Khâu nối cơ thắt hậu môn
14. Khâu nối cơ thắt hậu môn bằng phương pháp Musset
15. Cắt toàn bộ đại tràng
16. Cắt đại tràng phải
17. Cắt đoạn đại tràng ngang
18. Cắt đại tràng trái
19. Cắt đoạn đại tràng xích ma
20. Phẫu thuật cắt đoạn trực tràng
21. Phẫu thuật cắt cụt trực tràng đường bụng - tầng sinh môn
22. Cắt ruột thừa mổ mở lau rửa ổ bụng, điều trị viêm phúc mạc ruột thừa
23. Khâu lỗ thủng dạ dày hành tá tràng
24. Nối vị tràng
25. Tạo hình môn vị
26. Phẫu thuật Heller
27. Cắt toàn bộ dạ dày
28. Mở thông dạ dày
29. Mổ dẫn lưu viêm tấy sàn miệng lan tỏa
30. Mổ dẫn lưu áp xe trung thất
31. Xử trí điều trị ngoại khoa tắc ruột do lao
32. Xử trí viêm tấy lan tỏa tầng sinh môn
33. Điều trị phẫu thuật Viêm phúc mạc toàn thể/Tiên phát
34. Phẫu thuật cắt đoạn trực tràng nội soi
35. Phẫu thuật cắt cụt trực tràng nội soi
36. Phẫu thuật cắt đại tràng phải nội soi
37. Phẫu thuật cắt đại tràng trái nội soi
38. Phẫu thuật cắt đoạn đại tràng xích ma nội soi
39. Phẫu thuật điều trị sa trực tràng bằng nội soi
40. Phẫu thuật nội soi cắt dạ dày bán phần cực dưới điều trị loét dạ dày tá tràng
41. Phẫu thuật cắt đoạn đại tràng nội soi
42. Phẫu thuật nội soi khâu cơ hoành trong chấn thương bụng kín
43. Phẫu thuật nội soi sau phúc mạc điều trị bệnh giãn tĩnh mạch tinh
44. Phẫu thuật nội soi đẩy bã thức ăn xuống đại tràng điều trị tắc ruột do bã thức ăn
45. Phẫu thuật nội soi chống trào ngực dạ dày - thực quản
46. Phẫu thuật nội soi điều trị co thắt tâm vị
47. Phẫu thuật nội soi điều trị thoát vị hoành
48. Phẫu thuật cắt ruột thừa nội soi ổ bụng
49. Phẫu thuật nội soi điều trị thủng ổ loát hành tá tràng đơn thuần
50. Điều trị áp xe ruột thừa trong ổ bụng bằng phẫu thuật nội soi
51. Phẫu thuật nội soi cắt nối ruột non
52. Phẫu thuật cắt túi mật nội soi
53. Phẫu thuật mở ống mật chủ lấy sỏi nội soi
Phụ lục 1: Nguyên tắc chung phẫu thuật vùng hậu môn trực tràng
I. ĐẠI CƯƠNG
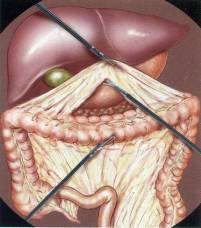
Nối thông ruột non - đại tràng là phẫu thuật tạo miệng nối lưu thông đường tiêu hóa trực tiếp giữa ruột non với đại tràng.
II. CHỈ ĐỊNH
1. Tắc ruột do các nguyên nhân:
1.1. U đại tràng không có khả năng cắt bỏ do:
- U to, xâm lấn hoặc đã di căn tới các tạng khác gây tắc ruột hoàn toàn.
- U đại tràng có khả năng cắt được. Nhưng tình trạng toàn thân của người bệnh, điều kiện cơ sở phẫu thuật, Người thực hiện không chuyên khoa không cho phép thực hiện phẫu thuật cắt đại tràng.
1.2. Lao hồi - manh tràng, tổn thương lao gây tắc ruột hoàn toàn.
1.3. Dính ruột, tình trạng người bệnh nặng không cho phép cắt ruột.
2. Sau khi cắt đại tràng do u, do lao, do dính nhiều, do hoại tử tắc mạch,...
III. CHỐNG CHỈ ĐỊNH
Không nên làm miệng nối khi điều kiện tại chỗ và toàn thân không cho phép: tình trạng người bệnh suy kiệt, nhiễm khuẩn nặng ổ bụng (viêm phúc mạc, áp xe tồn dư),… không đảm bảo an toàn miệng nối, dễ gây bục, rò miệng nối.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện ngoại chung hoặc Người thực hiện chuyên khoa tiêu hóa.
2. Phương tiện
3. Người bệnh
- Làm đủ các xét nghiệm chẩn đoán, chẩn đoán khả năng phẫu thuật,…
- Bồi phụ dinh dưỡng, nước - điện giải
- Đặt ống hút dạ dày nếu có dấu hiệu tắc ruột.
- Dùng kháng sinh dự phòng nếu cần thiết.
- Thụt tháo sạch đại tràng, trong phẫu thuật theo kế hoạch.
- Giải thích cho người bệnh và gia đình biết rõ bệnh và tình trạng toàn thân, về khả năng phẫu thuật sẽ thực hiện, về các tai biến, biến chứng, di chứng có thể gặp do bệnh, do phẫu thuật, do gây mê, do cơ địa của người bệnh.
Giải đáp những khúc mắc của người bệnh về bệnh tật, về phẫu thuật,…trong phạm vi cho phép.
4. Hồ sơ bệnh án
- Hoàn thành các thủ tục hành chính theo quy định. Người bệnh và gia đình ghi hồ sơ như đã nêu ở mục 3 trên đây (ghi rõ đã được giải thích rõ ràng và hiểu về những điều bác sỹ giải thích nêu trên).
- Hoàn thiện đầy đủ các bước khám lâm sàng, cận lâm sàng cần thiết để có chẩn đoán xác định bệnh (tùy thuộc các phương tiện, cơ sở y tế, nhưng cần phải có một hoặc đầy đủ các tiêu chuẩn chẩn đoán xác định như phim chụp đại tràng có cản quang hoặc nội soi đại tràng hoặc chụp cắt lớp vi tính), đánh giá các hậu quả của bệnh như tình trạng tắc ruột, viêm phúc mạc, di căn các tạng do ung thư,…
Đánh giá tình trạng toàn thân như tuổi, cơ địa, những bệnh mãn tính nặng phối hợp có ảnh hưởng tới cuộc phẫu thuật, trong thời kỳ hậu phẫu. Đánh giá khả năng phẫu thuật để chuẩn bị cho cuộc mổ diễn ra an toàn và hiệu quả nhất.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê tĩnh mạch hoặc nội khí quản.
2. Kỹ thuật
2.1. Đường rạch
Đường trắng giữa trên dưới rốn. Có thể mổ nội soi hoặc nội soi hỗ trợ nếu điều kiện người bệnh, cơ sở y tế cho phép và Người thực hiện có thể thực hiện được.
2.2. Thăm dò xác định tổn thương
- Đánh giá thương tổn: thương tổn chính, tình trạng các tạng khác trong ổ bụng.
- Xác định vị trí nối tắt: chọn vị trí ruột nối phù hợp (mạch nuôi tốt, hồng, mềm mại, không để quá nhiều đoạn ruột bị loại trừ,..). Trong trường hợp cắt đại tràng, tiến hành miệng nối sau khi đã cắt khối u và các thương tổn liên quan.
- Làm miệng nối:
Thông thường nối hồi - đại tràng ngang nếu tổn thương nằm ở vùng hồi manh tràng, đại tràng lên, đại tràng góc gan, đại tràng ngang.
Có thể nối hồi tràng - đại tràng sigma hay trực tràng nếu tổn thương ở thấp hơn,… tùy thuộc tình huống cụ thể.
- Kỹ thuật khâu nối: thực hiện miệng nối có thể bằng nối tay hay nối máy; dùng kỹ thuật nối một lớp hoặc hai lớp, nối tận - bên hay bên - bên là tùy thuộc vào điều kiện sẵn có và do Người thực hiện quyết định.
c. Lau sạch ổ bụng, đóng thành bụng. Có thể đặt dẫn lưu hay không tùy thuộc tình trạng thực tế cuộc mổ.
VI. THEO DÕI
1. Thời kỳ hậu phẫu
- Trong 24 giờ đầu:
Theo dõi tình trạng toàn thân, tri giác, đo mạch, nhiệt độ, huyết áp, nhịp thở. Truyền dịch, dùng kháng sinh, thuốc giảm đau,… theo chỉ định ghi trong bệnh án.
- Những ngày sau:
Truyền dịch, dùng kháng sinh,…theo y lệnh trong hồ sơ.
Theo dõi lưu thông ruột, khi có trung tiện cho ăn nhẹ cháo, sữa.
Theo dõi tình trạng ổ bụng, vết mổ, toàn thân, cho người bệnh vận động sớm. Phát hiện và XỬ trí các biến chứng do bệnh, do phẫu thuật, do cơ địa,…
2. Sau thời kỳ hậu phẫu
Người bệnh thường diễn biến thuận lợi: ăn uống được, lưu thông ruột tốt. Tuy nhiên trong giai đoạn này có thể có các biến chứng do bệnh ung thư tiếp tục tiến triển gây đau, ăn uống kém, sút cân hay khối u vỡ, chảy máu, di căn xa,…
Đối với các người bệnh mắc bệnh lao, viêm không đặc hiệu khác cần chuyển tới cơ sở điều trị chuyên khoa phù hợp.
VII. XỬ TRÍ TAI BIẾN
- Lưu thông miệng nối không tốt: hẹp, bán tắc,…
- Biến chứng chảy máu: tại miệng nối hay trong ổ bụng
- Bục miệng nối: gây viêm phúc mạc hay rò tiêu hóa.
- Áp xe tồn dư trong ổ bụng
Tùy theo các biến chứng có thể gặp và tình trạng cụ thể mà phải theo dõi điều trị bảo tồn hay phẫu thuật lại. Phẫu thuật XỬ trí các biến chứng sẽ thực hiện phụ thuộc tình huống cụ thể tại chỗ và toàn thân, cũng như điều kiện tại cơ sở y tế.
2. PHẪU THUẬT SA TRỰC TRÀNG NGƯỜI LỚN ĐƯỜNG BỤNG
I. ĐẠI CƯƠNG
Phẫu thuật sa trực tràng người lớn đường bụng, bóc tách trực tràng, cố định vào ụ nhô được gọi là phương pháp Orr - Loygue
II. CHỈ ĐỊNH
Sa trực tràng toàn bộ ở người lớn, đoạn ruột sa không bị hoại tử.
III. CHỐNG CHỈ ĐỊNH
Ruột đã hoại tử hay tình trạng người bệnh không cho phép phẫu thuật bụng.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa.
2. Người bệnh
- Hồ sơ bệnh án đầy đủ, chú ý phát hiện các bệnh phối hợp: tim mạch, huyết áp, đái đường, tiết niệu… tình trạng ruột sa, tình trạng tự chủ hậu môn.
- Được chuẩn bị như phẫu thuật thông thường, thụt sạch ngày hôm trước và sáng hôm phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đùi hơi thấp, dạng; một người phụ có thể đứng giữa hai đùi, kiểm tra ruột sa trong khi phẫu thuật.
2. Vô cảm: mê nội khí quản hay tê vùng (tê tủy sống, ngoài màng cứng)
3. Kỹ thuật
3.1. Đường rạch giữa dưới rốn, có thể kéo dài lên trên rốn.
3.2. Bộc lộ vùng đại tràng sigma và trực tràng bằng đẩy ruột non lên cao, treo tạm tử cung vào thành bụng trước ở người bệnh nữ.
3.3. Mở phúc mạc 2 bên trực tràng, vòng từ nhụ ô đến đáy túi cùng trước trực tràng.
3.4. Phẫu tích:
- Toàn bộ mặt sau trực tràng, từ nhụ ô đến sàn tầng sinh môn (cơ nâng hậu môn).
- Mặt trước trực tràng: ở nam phải đi qua túi tinh đến tuyến tiền tiệt; ở nữ, tách trực tràng khỏi âm đạo sâu khoảng 4 cm.
- Phẫu tích này cần được thực hiện thật tốt để có thể kéo dài trực tràng lên được khoảng 8 - 10 cm, người phụ kiểm tra hậu môn thấy trực tràng được kéo lên hoàn toàn.
3.5. Cố định trực tràng: khâu lớp thanh cơ với cân trước xương cùng cụt - ụ nhô bằng 3 - 4 mũi chỉ không tiêu, hoặc tiêu chậm, tránh khâu vào tĩnh mạch chậu. Sau khi cố định cần kiểm tra lại từ phía hậu môn, kéo trực tràng lên đủ cao. Có thể cố định trực tràng với ụ nhô bằng tấm nhân tạo như Ivalon, Teflon...
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Thông thường như sau các trường hợp phẫu thuật bụng khác.
- Cho ăn khi có lưu thông ruột. Tập luyện cơ tròn sau phẫu thuật.
2. Xử trí biến chứng
- Khâu vào mạch máu gây tụ máu: kiểm tra và khâu cầm máu.
- Tái phát: do phẫu thuật tích không đủ kéo trực tràng lên cao, phải làm mổ lại.
- Táo bón: do khâu gây gập góc, hoặc làm hẹp lòng trực tràng: trong trường hợp nặng phải mổ lại.
3. PHẪU THUẬT DELORME ĐIỀU TRỊ SA TRỰC TRÀNG NGƯỜI LỚN
I. ĐẠI CƯƠNG
Phẫu thuật Delorme gồm: cắt niêm mạc trực tràng sa ra ngoài ống hậu môn, khâu gấp nếp lớp cơ trực tràng, khâu nối lại lớp niêm mạc trực tràng trên đường lược 1 cm.
II. CHỈ ĐỊNH
Sa trực tràng người lớn, thường mức độ vừa hoặc nhỏ (đoạn trực tràng sa dưới 5 cm). Hoặc áp dụng cho các người bệnh sa trực tràng mà chống chỉ định gây mê toàn thân (người già, bệnh tim phổi nặng,…)
III. CHỐNG CHỈ ĐỊNH
Hầu như không có, không nên áp dụng cho trường hợp sa trực tràng quá lớn sẽ dễ tái phát và có thể gây di chứng khó đại tiện.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa.
2. Người bệnh
- Hồ sơ bệnh án đầy đủ theo yêu cầu, ghi rõ tình trạng ruột sa, tự chủ hậu môn.
- Chuẩn bị người bệnh như phẫu thuật bụng thông thường.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: phụ khoa, có thể nằm sấp.
2. Vô cảm: gây mê toàn thân, gây tê vùng hoặc gây tê tại chỗ.
3. Kỹ thuật
3.1. Bộc lộ chiều dài đoạn trực tràng sa ra khỏi ống hậu môn. Đặt 4 panh Allis hay Babcock ở 4 vị trí 3 - 6 - 9 - 12 h.
3.2. Rạch niêm mạc: tiêm thấm bóc tách niêm mạc trực tràng, rạch một vòng niêm mạc trên đường lược 10 - 15mm.
3.3. Phẫu tích niêm mạc ra khỏi lớp cơ tròn trong trực tràng. Mảnh niêm mạc cần phẫu tích lấy đi dài gấp đôi độ dài đoạn ruột sa.
3.4. Khâu gấp nếp lớp cơ trực tràng chỉ Vicryl 2.0 theo chiều dọc từ 8 – 10 đường khâu. Buộc thắt nút sau khi đã khâu hết số đường khâu cần thiết (nên buộc đối xứng từ các vị trí 12h, 6h, 3h, 9h….).
3.5. Cắt bỏ ống niêm mạc trực tràng sa đã phẫu tích, khâu nối niêm mạc trực tràng (đầu trên) với niêm mạc trên đường lược 1 cm. Khâu mũi rời, chỉ tiêu chậm (Vicryl 4.0).
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Chăm sóc thông thường, cho ăn sau 24 - 48 giờ sau mổ.
- Dùng kháng sinh toàn thân, thuốc nhuận tràng 2- 3 ngày.
2. Xử trí tai biến
- Chảy máu: ít gặp.
- Hẹp hậu môn: nếu cần thiết nong nhẹ nhàng bằng cách thăm trực tràng.
Thường có kết quả tốt. Tập luyện cơ tròn, tự chủ hậu môn.
- Khó đi ngoài: do khối sa trực tràng to, khâu gấp nếp bịt kín một phần trực tràng hậu môn. Nên dùng nhuận tràng, thuốc kháng sinh, chống viêm. Tình trạng có thể cải thiện tốt hơn theo thời gian.
Tái phát: mổ lại, lựa chọn phương pháp phù hợp hơn.
- Áp xe quanh miệng nối: Ít gặp nhưng là biến chứng nặng nề vì phẫu thuật thường tiến hành ở người bệnh già, yếu. Điều trị bảo tồn, nếu không đỡ, cần làm hậu môn nhân tạo.
4. THẮT TRĨ NỘI BẰNG VÒNG CAO SU
I. ĐẠI CƯƠNG
Phương pháp điều trị đơn giản, được thực hiện bằng cách lồng vào gốc búi trĩ nội một vòng cao su. Búi trĩ sẽ hoại tử chậm và rụng sau 7 - 10 ngày.
II. CHỈ ĐỊNH
Trĩ nội độ 2 và độ 3 nhỏ.
III. CHỐNG CHỈ ĐỊNH
1. Trĩ độ 3 lớn, độ 4, trĩ hỗn hợp, trĩ huyết khối, trĩ ngoại.
2. Hậu môn viêm nhiễm.
3. Bệnh rối loạn về đông máu, bệnh toàn thân ở giai đoạn cấp, suy giảm miễn dịch HIV dương tính; chỉ điều trị trĩ khi các bệnh đó ổn định.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa hay hậu môn - trực tràng.
2. Phương tiện: cần có thêm ống soi hậu môn, dụng cụ thắt trĩ và vòng cao su, bơm tiêm, thuốc tê, nguồn sáng tốt; có thể tiến hành tại buồng khám hậu môn.
3. Người bệnh: hồ sơ bệnh án, chẩn đoán xem bài phẫu thuật vùng hậu môn. Giải thích kĩ để người bệnh hiểu và cộng tác, không cần cạo lông thụt tháo phân; đi tiểu trước khi làm thủ thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Không dùng thuốc tê, mê, an thần.
2. Tư thế: nằm sấp hoặc ngửa, nghiêng phải nghiêng trái theo yêu cầu của bác sĩ điều trị.
3. Kỹ thuật
3.1. Thăm hậu môn, soi hậu môn xác định lại chẩn đoán, chọn các búi trĩ sẽ thắt.
3.2. Lau sạch ống hậu môn, bôi thuốc khử khuẩn Betadine. Nếu còn ít phân có thể đặt một miếng gạc đẩy về phía trực tràng, lấy ra sau khi làm xong thủ thuật.
3.3. Đặt lại ống soi hậu môn, cho dụng cụ thắt trĩ vào, dùng kìm hay máy hút kéo búi trĩ vào trong ống hình trụ, bật lẫy cho vòng cao su ôm vào gốc búi trĩ. Có thể thắt 1 - 2 hay 3 búi trĩ trong một lần điều trị.
3.4. Thắt ở trên đường lược ít nhất 5mm (vùng không đau).
3.5. Các lần thắt vòng điều trị cách nhau ít nhất 3 tuần lễ.
3.6. Theo dõi tình trạng người bệnh, phát hiện choáng, điều trị ngay.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Mạch, huyết áp trước và sau khi thắt.
- Người bệnh cần nhịn đi ngoài 24 giờ.
- Cho thuốc giảm đau paracetamol, nhuận tràng, an thần.
- Ngâm hậu môn trong nước ấm 2 lần/ngày trong 7 ngày.
2. Xử trí
- Đau: do vòng thắt quá thấp, phải tháo vòng đặt lại cao hơn.
- Tuột vòng do đi ngoài sớm: đặt lại vòng.
- Chảy máu khi trĩ rụng, tắc mạch trĩ: theo dõi hoặc dùng thuốc (Daflon, viêm đạn trĩ). Trường hợp chảy máu nhiều cần kiểm tra lại cầm máu.
- Nhiễm khuẩn nặng: 3 dấu hiệu sốt cao, đau nhiều và bí đái; cho vào bệnh viện ngay, nhất là người suy giảm miễn dịch, HIV dương tính. Điều trị kháng sinh, truyền dịch, nhịn ăn uống.
5. PHẪU THUẬT CẮT BÚI TRĨ ĐƠN ĐỘC
I. ĐẠI CƯƠNG
Kỹ thuật cắt búi trĩ sa đơn độc độ 3 hoặc độ 4. Không can thiệp vào các vị trí khác của ống hậu môn.
II. CHỈ ĐỊNH
1. Sa búi trĩ nội đơn độc, có thể kèm tắc mạch.
2. Sa búi trĩ đơn độc kết hợp nứt kẽ hay rò hậu môn.
3. Trĩ ngoại tắc mạch
III. CHỐNG CHỈ ĐỊNH
Sa trĩ vòng hay có viêm nhiễm hậu môn.
IV. CHUẨN BỊ
Xem bài nguyên tắc chung phẫu thuật vùng hậu môn trực tràng
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: người bệnh nằm ngửa hoặc nằm sấp.
2. Vô cảm: (xem bài phẫu thuật vùng hậu môn)
3. Kỹ thuật
- Thăm hậu môn, xác định lại chẩn đoán.
- Dùng panh cặp búi trĩ, kéo nhẹ ra ngoài
- Tiêm thấm dung dịch Xylocain có adrenalin pha loãng để dễ phẫu tích bóc tách búi trĩ
- Phẫu tích cắt búi trĩ từ da tới niêm mạc hậu môn trực tràng khỏi lớp cơ tròn trong tới gốc búi trĩ.
- Khâu thắt gốc búi trĩ bằng chỉ chậm tiêu Vicryl 2.0, cắt búi trĩ. Có thể để mở hay khâu khép niêm mạc da bằng chỉ tiêu nhanh loại 4.0 (Vicryl Rapid, Safil Quick).
VI. THEO DÕI
- Thường diễn biến đơn giản. Đề phòng choáng do dị ứng thuốc. Cần nằm lại theo dõi 1 - 2 giờ.
- Kháng sinh, thuốc giảm đau, nhuận tràng.
- Theo dõi chảy máu hoặc nhiễm khuẩn.
VII. XỬ TRÍ TAI BIẾN
- Choáng do dị ứng thuốc. Cần nằm lại theo dõi 1 - 2 giờ.
- Chảy máu gốc búi trĩ: khâu lại
6. PHẪU THUẬT CỤC MÁU ĐÔNG DO TRĨ TẮC MẠCH
I. ĐẠI CƯƠNG
Kỹ thuật gây tê tại chỗ, rạch lấy cục máu đông do búi trĩ tắc mạch, thường là trĩ ngoại. Không can thiệp vào các vị trí khác của ống hậu môn.
II. CHỈ ĐỊNH
Trĩ ngoại tắc mạch
III. CHỐNG CHỈ ĐỊNH
Sa trĩ tắc mạch lan rộng hoại tử hay đang có viêm nhiễm hậu môn.
IV. CHUẨN BỊ
Xem bài nguyên tắc chung phẫu thuật vùng hậu môn trực tràng
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: người bệnh nằm ngửa hoặc nằm sấp.
2. Vô cảm: tê tại chỗ
3. Kỹ thuật
- Thăm hậu môn, xác định lại chẩn đoán.
- Tiêm thấm dung dịch Xylocain pha Adrenalin để dễ phẫu tích bóc tách.
- Rạch niêm mạc ngay trên cục máu đông.
- Phẫu tích niêm mạc lấy cục máu đông.
- Có thể để mở hay khâu niêm mạc bằng chỉ tiêu nhanh loại 4.0.
VI. THEO DÕI
- Thường diễn biến đơn giản. Đề phòng choáng do dị ứng thuốc. Cần nằm lại theo dõi 1 - 2 giờ.
- Cho kháng sinh, thuốc giảm đau, nhuận tràng.
- Theo dõi chảy máu hoặc nhiễm khuẩn.
VII. XỬ TRÍ TAI BIẾN
- Choáng do dị ứng thuốc. Cần nằm lại theo dõi 1 - 2 giờ.
- Chảy máu chỗ bóc tách: băng ép.
7. PHẪU THUẬT CẮT TRĨ BẰNG PHƯƠNG PHÁP MILLIGAN - MORGAN
I. ĐẠI CƯƠNG
Phẫu thuật cắt bỏ từng búi riêng rẽ, điều trị bệnh trĩ ở mức độ nặng hoặc đã dùng các phương pháp nội khoa, điều trị thủ thuật thất bại. Phẫu thuật cắt trĩ cần giữ lại các cầu da niêm mạc vừa đủ để tránh hẹp hậu môn, đại tiện mất tự chủ sau mổ.
II. CHỈ ĐỊNH
- Trĩ độ 3, độ 4, sa trĩ tắc mạch.
- Trĩ đã được điều trị bằng các phương pháp khác thất bại còn sa và chảy máu.
- Trĩ kèm các bệnh cần phẫu thuật khác ở hậu môn: nứt kẽ, rò,…
III. CHỐNG CHỈ ĐỊNH
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
2. Vô cảm
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
3. Kỹ thuật
3.1. Nong hậu môn, bộc lộ các búi trĩ. Đặt 9 panh tại 3 vị trí: 3h, 8h, 11h; theo hàng: ở mép hậu môn, trên đường lược và gốc búi trĩ tạo nên tam giác trình bày.
3.2. Phẫu tích cắt từng búi trĩ: thường bắt đầu ở búi 3h. Tiêm thấm dung dịch Xylocain có adrenalin pha loãng để dễ phẫu tích bóc tách. Sau khi cắt da ở mép hậu môn, phẫu tích bóc tách búi trĩ từ da tới niêm mạc hậu môn trực tràng khỏi lớp cơ tròn trong tới gốc búi trĩ (cắt dây chằng Parks). Khâu thắt gốc búi trĩ bằng chỉ chậm tiêu 2.0. Đặt miếng gạc nhỏ dưới gốc búi trĩ, kéo nhẹ ra phía ngoài có tác dụng cầm máu tạm các mạch nhỏ.
3.3. Thực hiện tương tự với các búi trĩ ở các vị trí còn lại (8h và 11 giờ).
Sau khi thắt gốc 3 búi trĩ chính, kiểm tra lại vết mổ, cầm máu bằng đốt điện. Cắt các búi trĩ, để mỏm cụt dài khoảng 5mm.
3.4. Lấy các búi trĩ phụ dưới các cầu niêm mạc.
3.5. Sửa lại các cầu da niêm mạc cho cân đối, đều đặn. Nếu các cầu cầu da niêm mạc quá dài (để lại di tích da thừa sau này), có thể cắt ngắn cho vừa vặn và khâu lại bằng chỉ chậm tiêu 5.0, mũi rời.
3.6. Kiểm tra lại vết mổ: cầm máu tốt, ống hậu môn không bị hẹp (đút lọt dễ dàng ngón trỏ). Có thể đặt một miếng băng có tác dụng cầm máu như loại surgicel hay spongel ép nhẹ lên vết mổ. Băng mỡ với betadine.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
1. Thường cho kháng sinh, thuốc giảm đau 3 ngày - 5 ngày loại metronidazol, paracetamol. Ngày đầu dùng đường tiêm, từ ngày thứ 2 dùng đường uống. Uống thêm thuốc nhuận tràng, tránh táo bón đọng phân trong trực tràng gây kích thích đại tiện, gây đau kéo dài. Bắt đầu ăn trở lại sau mổ 12 giờ.
2. Săn sóc tại chỗ: thường đặt viên đạn trĩ vào hậu môn 1 viên/ngày. Ngâm rửa hậu môn vào chậu nước ấm pha thuốc tím hoặc dung dịch sát trùng nhẹ 2 - 3 lần/ngày.
VII. XỬ TRÍ BIẾN CHỨNG
- Chảy máu: thường do vết thương để mở, nên người bệnh đại tiện có dính ít máu. Nếu mức độ chảy máu nhiều, không tự cầm cần kiểm tra lại vết mổ để cầm máu bằng đốt điện hay khâu.
- Đau nhiều: dùng thuốc giảm đau kết hợp ngâm hậu môn nước ấm.
- Bí đái: thường gặp sau gây tê tủy sống, hoặc do người bệnh đau nhiều cũng gây khó tiểu tiện. Nếu cần thiết phải đặt ống thông bàng quang.
- Hẹp hậu môn: sau mổ cần đặt thuốc hàng ngày, đưa sâu ngón tay vào trong lòng trực tràng, tránh các mép cầu da niêm mạc dính sớm gây hẹp hậu môn. Trong khi mổ, cần phẫu tích tỉ mỉ, đúng lớp, tránh gây chảy máu nhiều phải khâu cầm máu và đốt điện nhiều làm hoại tử cầu da niêm mạc. Đây là nguyên nhân gây hẹp hậu môn.
- Mất tự chủ hậu môn thường tồn tại trong vòng 30 ngày sau mổ. Nguyên nhân do lớp niêm mạc hậu môn bị cắt bỏ, chưa tái tạo và phục hồi chức năng nhận cảm thành phần phân chứa trong lòng trực tràng. Do phẫu thuật ảnh hưởng tới hoạt động của hệ thống cơ thắt hậu môn. Do người bệnh sợ đi ngoài làm ứ đọng phân trong lòng trực tràng, gây kích thích đại tiện (người bệnh chỉ rặn được một ít phân, cảm giác đi không hết phân và đi ngoài nhiều lần trong ngày). Vì vậy cần động viên người bệnh đi ngoài sớm, dùng nhuận tràng. Trong trường hợp cần thiết phải thụt tháo, lấy phân ứ đọng trong trực tràng.
8. PHẪU THUẬT TRĨ BẰNG PHƯƠNG PHÁP FERGUSON
I. ĐẠI CƯƠNG
Phẫu thuật cắt bỏ từng búi riêng rẽ, điều trị bệnh trĩ ở mức độ nặng hoặc đã dùng các phương pháp nội khoa, điều trị thủ thuật thất bại. Đây là kỹ thuật cải tiến từ phẫu thuật Milligan - Morgan (1937). Sau khi thắt gốc, cắt búi trĩ, các cầu da niêm mạc không để mở mà sẽ được khâu kín lại (Ferguson 1959).
II. CHỈ ĐỊNH
Tương tự chỉ định trong phẫu thuật cắt trĩ theo phương pháp Milligan - Morgan, cụ thể:
- Trĩ độ 3, độ 4, sa trĩ tắc mạch.
- Trĩ đã được điều trị bằng các phương pháp khác thất bại còn sa và chảy máu.
- Trĩ kèm các bệnh cần phẫu thuật khác ở hậu môn: nứt kẽ, rò,…
II. CHỐNG CHỈ ĐỊNH
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
III. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
IV. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
2. Vô cảm
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
3. Kỹ thuật
3.1. Nong hậu môn, bộc lộ các búi trĩ.
3.2. Đặt van Hill - Ferguson (van bán nguyệt che phần còn lại của ống hậu môn trực tràng để bộc rõ búi trĩ sẽ cắt)
3.3. Phẫu tích cắt từng búi trĩ: thường bắt đầu ở búi 3h. Tiêm thấm dung dịch Xylocain có Adrenalin pha loãng để dễ phẫu tích bóc tách. Sau khi cắt da ở mép hậu môn, phẫu tích bóc tách búi trĩ từ da tới niêm mạc hậu môn trực tràng khỏi lớp cơ tròn trong tới gốc búi trĩ (cắt dây chằng Parks). Khâu thắt gốc búi trĩ bằng chỉ chậm tiêu (thường dùng loại Vicryl 2.0). Cầm máu diện cắt búi trĩ. Khâu mép cắt từ trong ra ngoài. Tức là mũi khâu đầu tiên từ niêm mạc trực tràng tới niêm mạc hậu môn và kết thúc ở da rìa hậu môn. Có thể khâu mũi rời hoặc khâu vắt. Nên dùng loại chỉ nhỏ, tự tiêu (Vicryl 4.0 hoặc 5.0).
3.4. Thực hiện tương tự với các búi trĩ còn lại (8h và 11 h).
3.5. Kiểm tra lại vết mổ: cầm máu, hậu môn không hẹp (đút lọt dễ dàng ngón trỏ). Có thể đặt một miếng băng có tác dụng cầm máu như loại surgicel hay spongel ép nhẹ lên vết mổ. Băng mỡ với bétadine.
V. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và cắt trĩ phương pháp Milligan- Morgan)
- Thường cho kháng sinh, thuốc giảm đau 3 ngày - 5 ngày loại metronidazol, paracetamol. Ngày đầu dùng đường tiêm, từ ngày thứ 2 dùng đường uống. Uống thêm thuốc nhuận tràng, tránh táo bón đọng phân trong trực tràng gây kích thích đại tiện, gây đau kéo dài. Bắt đầu ăn trở lại sau mổ 12 giờ.
- Săn sóc tại chỗ: giữ sạch vết mổ (sau đại tiện rửa sạch hậu môn, thấm khô). Thường không cần đặt viên đạn điều trị trĩ (Proctolog) vào hậu môn. Không ngâm rửa hậu môn tránh bục đường khâu da niêm mạc.
VI. XỬ TRÍ BIẾN CHỨNG
- Chảy máu: ít gặp, do vết thương đã được khâu chủ động, Thường đại tiện có dính ít máu. Nếu mức độ chảy máu nhiều (do khâu cầm máu không tốt), không tự cầm, cần kiểm tra lại vết mổ để cầm máu bằng đốt điện hay khâu.
- Đau: dùng thuốc giảm đau loại paracetamol.
- Bí đái: thường gặp sau gây tê tủy sống, hoặc do người bệnh đau nhiều cũng gây khó tiểu tiện. Nếu cần thiết phải đặt sonde bàng quang.
- Hẹp hậu môn: trong khi mổ, cần phẫu tích tỉ mỉ, đúng lớp, tránh gây chảy máu nhiều phải khâu cầm máu và đốt điện nhiều làm hoại tử cầu da niêm mạc. Đây là nguyên nhân gây hẹp hậu môn. Hoặc cắt mất nhiều niêm mạc do búi trĩ to, khi khâu lại mép niêm mạc làm hẹp hậu môn. Trong trường hợp này có thể rạch mở nhỏ niêm mạc giữa 2 đường khâu.
- Mất tự chủ hậu môn (xem bài phẫu thuật cắt trĩ phương pháp Milligan - Morgan).
9. PHẪU THUẬT ÁP XE CẠNH HẬU MÔN
I. ĐẠI CƯƠNG
Áp xe cạnh hậu môn là cấp cứu thường gặp của vùng hậu môn trực tràng. Nguồn gốc của nhiễm khuẩn bắt nguồn từ viêm các tuyến Hermann và Desfosses. Từ đây nhiễm trùng lan tỏa tới các khoang quanh hậu môn trực tràng, tạo ra các thể áp xe khác nhau. Nếu không được chẩn đoán điều trị kịp thời, áp xe sẽ lan rộng phá hủy hệ thống cơ thắt, hoặc tự vỡ ra ngoài tạo nên các đường rò, gọi là bệnh rò hậu môn (sẽ có bài riêng). Áp xe hậu môn cần được phẫu thuật dẫn lưu sớm. Kháng sinh không có tác dụng điều trị khỏi bệnh.
II. CHỈ ĐỊNH
Áp xe cạnh hậu môn được chỉ định phẫu thuật cấp cứu hoặc cấp cứu có trì hoãn.
III. CHỐNG CHỈ ĐỊNH
Chống chỉ định chung của can thiệp Ngoại khoa
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
Nếu tại cơ sở y tế có các phương tiện chẩn đoán, hai phương tiện chẩn đoán hình ảnh (siêu âm đầu dò trực tràng và cộng hưởng từ) có tác dụng tốt trong chẩn đoán ổ áp xe, đường rò, lỗ trong và liên quan với hệ thống cơ thắt hậu môn.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
2. Vô cảm
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
3. Kỹ thuật
Nguyên tắc kỹ thuật:
- Bảo tồn tối đa cấu trúc giải phẫu và chức năng sinh lý của hệ thống cơ thắt hậu môn để bảo đảm chức năng tự chủ của ống hậu môn.
- Không tạo ra các sẹo làm biến dạng vùng tầng sinh môn, ống hậu môn trực tràng gây đau và ảnh hưởng tới chức năng đại tiện.
Cụ thể:
- Đường rạch tùy vị trí áp xe, đủ rộng, phá vỡ các vách ngăn nếu có; có thể rạch hình chữ thập hay cắt bỏ một phần da phủ áp xe để tránh liền vết mổ ở phần nông, phía ngoài (còn đọng dịch mủ ở lớp sâu). Lấy sạch tổ chức viêm hoại tử, tránh thương tổn thần kinh, mạch máu. Bơm rửa huyết thanh, oxy già, betadine. Mở ngỏ áp xe, mở cơ tròn nếu tìm được lỗ trong, đường rò thấp cho phép mở cơ không ảnh hưởng tới chức năng tự chủ hậu môn. Lấy mủ cấy vi khuẩn và làm kháng sinh đồ.
- Một số tình huống cụ thể:
- Áp xe liên cơ thắt: mở cơ tròn trong dẫn lưu trực tiếp ổ áp xe vào lòng trực tràng. Đường rạch nên kéo dài ra ngoài da để có tác dụng dẫn lưu tốt, tránh ứ đọng mủ ở chỗ sâu, phần thấp.
- Áp xe hình móng ngựa: rạch 2 đường nhỏ 2 bên hậu môn dẫn lưu áp xe ra da, nên đặt ống dẫn lưu nhỏ để bơm rửa sau mổ cho ổ áp xe nhanh sạch, chóng lấp đầy vết thương.
- Đối với các ổ áp xe lan rộng, đường rò ngóc ngách phức tạp, chỉ nên rạch mở áp xe. Khi tình trạng tại chỗ ổn định sẽ đánh giá đầy đủ để mổ thì tiếp theo.
- Trong trường hợp áp xe lan rộng, nhiễm trùng hoại tử, toàn trạng người bệnh nặng, nhiều bệnh phối hợp có thể phải phối hợp rạch dẫn lưu tại chỗ, làm hậu môn nhân tạo đại tràng và điều trị tích cực.
- Giải quyết lỗ trong: trong trường hợp có định hướng của siêu âm và tìm thấy lỗ trong, đường rò không xuyên cao, không phức tạp, có thể giải quyết 1 thì.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
1. Ngâm hậu môn 2 - 3 lần/ ngày, dùng nước ấm, có thể pha loãng với dung dịch betadine.
2. Thay băng 2 lần / ngày với các dung dịch sát khuẩn sao cho vết thương liền từ sâu ra nông, tránh khép miệng sớm vết thương.
VII. XỬ TRÍ TAI BIẾN
1. Đau sau mổ: thông thường sau khi mở ổ áp xe tình trạng người bệnh sẽ tốt hơn: hết sốt, đỡ đau, cảm giác thoải mái hơn. Dùng thuốc giảm đau loại paracetamol, ngâm hậu môn nước ấm cũng là biện pháp giảm đau tốt.
2. Chảy máu: tùy mức độ, có thể băng ép hoặc đốt điện, khâu cầm máu
3 Trường hợp nhiễm trùng nặng, toàn trạng người bệnh kém, suy kiệt cần điều trị tích cực: ngâm rửa sạch tại chỗ, kháng sinh toàn thân mạnh, nâng cao thể trạng, chữa các bệnh phối hợp.
I. ĐẠI CƯƠNG
Rò hậu môn là bệnh thường gặp của vùng hậu môn trực tràng. Nguồn gốc của nhiễm khuẩn bắt nguồn từ viêm các tuyến Hermann và Desfosses. Từ đây nhiễm trùng lan tỏa tới các khoang quanh hậu môn trực tràng. Tạo ra các thể áp xe khác nhau. Nếu không được chẩn đoán điều trị kịp thời, áp xe sẽ lan rộng phá hủy hệ thống cơ thắt, hoặc tự vỡ ra ngoài tạo nên các đường rò. Bài này không đề cập các loại rò do các nguyên nhân khác như bệnh Crohn, ung thư thể chế nhày, bệnh Verneuil, hay rò ruột từ trên cao…
II. CHỈ ĐỊNH
Rò hậu môn là bệnh lý ngoại khoa, cần được chỉ định phẫu thuật. Kháng sinh không có tác dụng điều trị khỏi bệnh.
III. CHỐNG CHỈ ĐỊNH
Chống chỉ định chung của can thiệp ngoại khoa.
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
Nếu tại cơ sở y tế có các phương tiện chẩn đoán, hai phương tiện chẩn đoán hình ảnh (siêu âm đầu dò trực tràng và cộng hưởng từ) có tác dụng tốt trong chẩn đoán ổ áp xe, đường rò, lỗ trong và liên quan với hệ thống cơ thắt hậu môn.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
2. Vô cảm
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
3. Kỹ thuật
Nguyên tắc kỹ thuật:
- Bảo tồn tối đa cấu trúc giải phẫu và chức năng sinh lý của hệ thống cơ thắt hậu môn để bảo đảm chức năng tự chủ của ống hậu môn.
- Không tạo ra các sẹo làm biến dạng vùng tầng sinh môn, ống hậu môn trực tràng gây đau và ảnh hưởng tới chức năng đại tiện.
- Tìm thấy và giải quyết được lỗ trong (lỗ nguyên phát).
Cụ thể:
3.1. Đánh giá thương tổn:
- Nong hậu môn.
- Thăm trực tràng đánh giá sơ bộ khối áp xe, đường rò, tương quan giữa đường rò và cơ thắt hậu môn.
- Bơm hơi hoặc oxy già từ lỗ ngoài, quan sát đường lược, tìm khí đi vào lỗ trong, có thể bơm xanh methylen.
- Nếu xác định được lỗ trong, phẫu tích lấy đường rò từ lỗ ngoài.
- Cầm máu, để ngỏ đường mở rò.
- Băng vết mổ mỡ với dung dịch betadine.
- Lấy mủ cấy vi khuẩn và làm kháng sinh đồ.
- Gửi bệnh phẩm xét nghiệm giải phẫu bệnh.
3.2. Một số loại rò phức tạp:
- Rò liên cơ thắt: mở cơ tròn trong dẫn lưu trực tiếp vào lòng trực tràng. Đường rạch nên kéo dài ra ngoài da để có tác dụng dẫn lưu tốt, tránh ứ đọng mủ ở chỗ sâu, phần thấp.
- Rò hình móng ngựa: đây là loại rò phức tạp, phẫu thuật thường phải làm nhiều thì để tránh đường rạch quá rộng tạo ra sẹo xấu, gây đau, hẹp hậu môn nếu việc thay băng săn sóc vết thương không tốt.
- Rò kép: đây là loại rò có 2 lỗ nguyên phát tạo 2 đường rò độc lập. Vì vậy khi giải quyết bệnh sẽ phải cắt vòng cơ thắt ở 2 nơi nguy cơ làm yếu cơ thắt gây đại tiện không tự chủ. Do vậy về nguyên tắc chỉ được mở cơ tròn 2 nơi khi cả 2 đường rò đều ở nông, xuyên cơ thắt phần thấp. Nếu một trong 2 đường rò xuyên cơ thắt cao thì phải phẫu thuật nhiều thì.
- Rò hình chữ Y: đây là thể rò có 1 lỗ trong, 2 lỗ ngoài nối với nhau tạo hình chữ Y hay chữ V. Cần có siêu âm đầu dò trực tràng đánh giá trước tránh nhầm với thể rò kép nêu trên.
- Rò xuyên cơ thắt cao hay rò trên cơ thắt: cần phẫu thuật nhiều thì để bảo toàn cơ thắt.
3.3. Giải quyết lỗ trong: giải quyết lỗ trong là một trong những nguyên tắc để điều trị bệnh rò hậu môn. Trong trường hợp có định hướng của siêu âm và tìm thấy lỗ trong, đường rò không xuyên cao, không phức tạp, có thể giải quyết 1 thì. Thường dùng phẫu thuật mở ngỏ. Một số phương pháp khác có thể áp dụng: lấy đường rò sau đó đóng kín lỗ trong bằng cách khâu trực tiếp, hạ niêm mạc trực tràng hoặc bơm keo sinh học vào đường rò. Các biện pháp này chỉ nên áp dụng cho đường rò chủ yếu tổ chức viêm xơ, không có áp xe hay hoại tử lan rộng.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
- Ngâm hậu môn 2 - 3 lần/ ngày, dùng nước ấm, có thể pha loãng với dung dịch betadine.
- Thay băng 2 lần/ngày với các dung dịch sát khuẩn sao cho vết thương liền từ sâu ra nông, tránh khép miệng sớm vết thương.
VII. XỬ TRÍ TAI BIÊN
Đau sau mổ: thông thường người bệnh đau ít. Dùng thuốc giảm đau paracetamol, ngâm hậu môn nước ấm cũng là biện pháp giảm đau tốt.
Chảy máu: tùy mức độ, có thể băng ép hoặc đốt điện, khâu cầm máu
Trường hợp nhiễm trùng nặng, toàn trạng người bệnh kém, suy kiệt cần điều trị tích cực: ngâm rửa sạch tại chỗ, kháng sinh toàn thân mạnh, nâng cao thể trạng, chữa các bệnh phối hợp.
11. PHẪU THUẬT RÒ HẬU MÔN HÌNH MÓNG NGỰA
I. ĐẠI CƯƠNG
Rò hậu môn là bệnh thường gặp của vùng hậu môn trực tràng. Nguồn gốc của nhiễm khuẩn bắt nguồn từ viêm các tuyến Hermann và Desfosses. Từ đây nhiễm trùng lan tỏa tới các khoang quanh hậu môn trực tràng, tạo ra các thể áp xe khác nhau.
Rò hậu môn hình móng ngựa là một thể rò phức tạp. Thường lỗ nguyên phát nằm ở vị trí 6h (tư thế phụ khoa). Áp xe lan sang bên vào khoang hố ngồi trực tràng, sau đó vỡ ra da, tạo thành một thể rò đặc biệt, thương tổn hình móng ngựa.
II. CHỈ ĐỊNH
Rò hậu môn được chỉ định phẫu thuật. Kháng sinh không có tác dụng điều trị khỏi bệnh.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và phẫu thuật rò hậu môn).
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế:
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và phẫu thuật rò hậu môn).
2. Vô cảm:
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và phẫu thuật rò hậu môn).
3. Kỹ thuật:
Nguyên tắc kỹ thuật:
Xem bài phẫu thuật rò hậu môn.
Cụ thể:
Để đảm bảo nguyên tắc phẫu thuật nêu trên (không làm thương tổn cơ thắt, không để lại sẹo quá rộng hay sẹo làm biến dạng, hẹp ống hậu môn), thường phẫu thuật được chia làm 3 thì, các thì kế tiếp nhau sau một thời gian nhất định (thường 3 - 4 tuần):
a/ Thì 1:
- Đặt chỉ hoặc dây cao su nối giữa 2 lỗ rò ở hai bên mông.
- Đặt chỉ hoặc dây cao su nối giữa lỗ trong với 1 trong 2 lỗ rò ngoài.
b/ Thì 2:
- Rạch da nối giữa 2 lỗ ngoài.
- Đặt lại sợi chỉ nối giữa lỗ trong và lỗ ngoài mới nằm ở vị trí 6h trên đường rạch nối giữa 2 lỗ ngoài nêu trên.
c/ Thì 3:
Mở ngỏ đường rò: nối giữa lỗ trong với lỗ ngoài vị trí 6h, cắt mở cơ tròn bán phần.
Hiện nay, với phương tiện siêu âm đầu dò trực tràng cho thấy rõ hình thái, mức độ phức tạp của thương tổn, đường rò cao hay thấp, mà kỹ thuật có thể thay đổi: đối với thể áp xe móng ngựa có thể chỉ phẫu thuật một thì, giải quyết lỗ trong ngay. Để đường mở ra da không quá rộng, có thể làm như sau: mở ngỏ áp xe, nạo sạch tổ chức hoại tử, đặt 2 dẫn lưu nhỏ hai bên để bơm rửa sạch ổ áp xe sau mổ.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài phẫu thuật rò hậu môn).
- Ngâm hậu môn 2 - 3 lần/ ngày, dùng nước ấm, có thể pha loãng với dung dịch betadine. Thay băng 2 lần/ngày với các dung dịch sát khuẩn sao cho vết thương liền từ sâu ra nông, tránh khép miệng sớm vết thương.
- Nếu đặt dẫn lưu, thì hàng ngày bơm rửa với dung dịch nước muối và betadine. Dẫn lưu thường rút sau 1 tuần bơm rửa. Người bệnh ra viện sẽ tiếp tục tự săn sóc như nêu ở phần trên.
VII. XỬ TRÍ TAI BIẾN
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài phẫu thuật rò hậu môn).
I. ĐẠI CƯƠNG
Nứt kẽ hậu môn là ổ loét ở niêm mạc hậu môn, thường nằm ở đường giữa phía sau (6 giờ - tư thế sản khoa), có khi ở phía trước (12h) hoặc cả trước sau (2 ổ loét). Nứt hậu môn thường kèm theo tăng trương lực cơ tròn trong. Giả thuyết cho rằng đây là nguyên nhân gây ra bệnh. Do vậy, việc Điều trị chủ yếu nhằm triệt tiêu sự co cứng của cơ tròn trong. Một số phương pháp được áp dụng: dùng thuốc, nong hậu môn, cắt mở cơ tròn trong. Ổ loét có thể được lấy đi cùng với phẫu thuật hoặc tự hết khi trương lực cơ tròn trong trở về bình thường.
II. CHỈ ĐỊNH
1. Nứt kẽ hậu môn mới (cấp tính):
Điều trị nội khoa kết hợp chế độ vệ sinh ăn uống.
Thuốc bôi tại chỗ như nitroglycerin hoặc thuộc tiêm Roltox (Botulin A) Phong bế ổ loét bằng xylocain, lidocain,...kết hợp nong hậu môn.
2. Nứt kẽ hậu môn mãn:
- Nếu chưa bị bội nhiễm: cắt mở cơ tròn trong phía bên hoặc phía sau kèm lấy bỏ ổ loét và tạo hình hậu môn.
- Nhiễm khuẩn vết loét: cắt bỏ ổ loét kèm mở cơ tròn trong tại vị trí ổ loét (điều trị như một áp xe, rò hậu môn, xuyên cơ thắt thấp).
III. CHỐNG CHỈ ĐỊNH
- Tổn thương ác tính
- Rách, nứt niêm mạc hậu môn nhiều vị trí do niêm mạc mỏng.
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
1. Để tránh đau cho người bệnh, không soi hậu môn, thụt tháo trước phẫu thuật trong trường hợp cơ hậu môn co thắt.
2. Cần chẩn đoán phân biệt với ung thư thể loét ở hậu môn, bệnh lây nhiễm (quan hệ tình dục qua đường hậu môn).
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
2. Vô cảm
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng).
3. Các kỹ thuật
- Phong bế ổ nứt kẽ: tiêm thuốc tê xylocain 0,5 - 1% ở dưới và quanh ổ loét, có thể tiêm thêm vài giọt quinin urê vào ổ loét.
- Nong hậu môn: nong nhẹ nhàng, từ từ bằng bộ dụng cụ từ số nhỏ đến số to hoặc nong bằng ngón tay, bóng hơi.
- Cắt mở cơ tròn trong phía bên:
Kỹ thuật của Parks: rạch da ở vị trí 3h, dài 1 cm, dùng lưỡi dao mảnh, đầu nhọn cắt cơ tròn trong khoảng 10mm (không quá đường lược), sâu 5mm. Khâu niêm mạc Vicryl 5.0.
Kỹ thuật kín của Notara dùng ngón tay trỏ đặt trong lỗ hậu môn làm mốc, bằng lưỡi dao nhỏ (phẫu thuật mắt), đâm vào rãnh liên cơ tròn ở mép hậu môn vị trí 3h, quay lưỡi dao, cắt cơ tròn từ ngoài vào trong.
Cắt cơ tròn phía sau kèm tạo hình hậu môn (Arnous):
Dùng dao rạch một đường hình tam giác ở phía sau, đáy phía ngoài. Phẫu tích vạt da niêm mạc từ ngoài vào trong lấy đi ổ loét, mảnh da thừa lên tới niêm mạc trực tràng, để lộ ra cơ tròn trong.
Mở cơ tròn trong bằng một vết cắt dài khoảng 10mm, sâu 3 - 5mm.
Hạ niêm mạc trực tràng khâu nối với da rìa hậu môn, khâu mũi rời, chỉ tiêu chậm. Thường dùng loại vicryl 4.0 hoặc 5.0.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và cắt trĩ phương pháp Ferguson)
- Thường cho kháng sinh, thuốc giảm đau 3 ngày - 5 ngày loại metronidazol, paracetamol. Ngày đầu dùng đường tiêm, từ ngày thứ 2 dùng đường uống. Uống thêm thuốc nhuận tràng, tránh táo bón đọng phân trong trực tràng gây kích thích đại tiện, gây đau kéo dài. Bắt đầu ăn trở lại sau mổ 12 giờ.
- Săn sóc tại chỗ: giữ sạch vết mổ (sau đại tiện rửa sạch hậu môn, thấm khô). Thường không cần đặt viên đạn trĩ vào hậu môn. Không ngâm rửa hậu môn tránh bục đường khâu da niêm mạc.
VII. XỬ TRÍ BIẾN CHỨNG
- Chảy máu: ít gặp, do vết thương đã được khâu chủ động, Thường đại tiện có dính ít máu. Nếu mức độ chảy máu nhiều (do khâu cầm máu không tốt), không tự cầm, cần kiểm tra lại vết mổ để cầm máu bằng đốt điện hay khâu.
- Đau: dùng thuốc giảm đau loại paracetamol.
- Bí đái: thường gặp sau gây tê tủy sống, hoặc do người bệnh đau nhiều cũng gây khó tiểu tiện. Nếu cần thiết phải đặt sonde bàng quang.
- Mất hoặc giảm tự chủ đại tiện: thường mức độ nhẹ và tự khỏi hoặc tập phục hồi chức năng sẽ cải thiện.
I. ĐẠI CƯƠNG
Đứt cơ thắt hậu môn có thể gây ra mất tự chủ hậu môn. Đây là hậu quả của các phẫu thuật can thiệp vào hệ thống cơ thắt như là phẫu thuật điều trị rò hậu môn và chấn thương (do đẻ đường dưới, do vết thương). Phẫu thuật bao gồm khâu nối cơ thắt, tái tạo lại vùng hậu môn, tầng sinh môn.
II. CHỈ ĐỊNH
1. Mất tự chủ hậu môn do đứt cơ thắt sau phẫu thuật, chấn thương hay do vết thương. Khi các vết thương ở hậu môn - tầng sinh môn đã ổn định, ít nhất 4 tháng sau chấn thương hay phẫu thuật lần cuối.
2. Người bệnh tỉnh táo, minh mẫn, thần kinh chi phối hệ thống cơ thắt còn nguyên vẹn và hoạt động tốt.
III. CHỐNG CHỈ ĐỊNH
1. Thương tổn cơ tròn quá rộng, trên một nửa chu vi hậu môn
2. Vết thương chưa lành hẳn (< 4 tháng)
3. Mắt tự chủ hậu môn do nguyên nhân thần kinh. Người bệnh già yếu, cơ thắt nhão, kém trương lực.
4. Nhiễm trùng vùng hậu môn, tầng sinh môn.
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
Lưu ý: cần chuẩn bị đại tràng sạch.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: phụ khoa
2. Vô cảm: gây mê toàn thân hay gây tê vùng. Thường gây tê tủy sống.
3. Kỹ thuật: (Đối với kỹ thuật tạo hình cơ thắt của Musset có bài riêng)
3.1. Đường rạch vòng theo nếp hậu môn hay ở mép hậu môn hoặc đường rạch hình nan hoa.
3.2. Lấy sẹo ở da và niêm mạc.
3.3. Phẫu tích các khối cơ tròn khỏi tổ chức xơ dính.
3.4. Khâu cơ tròn hậu môn: nối trực tiếp bằng các mũi chữ U, chỉ chậm tiêu như Vicryl 2.0 hay số 0. Kiểm tra ống hậu môn không hẹp.
3.5. Khâu niêm mạc hậu môn. Khâu từ trong ra ngoài, thường dùng chỉ chậm tiêu như vicryl 4.0. Có thể khâu vắt hoặc khâu mũi rời.
3.6. Khâu lớp dưới da và da.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
- Thường cho kháng sinh 7 ngày loại metronidazol. Nuôi dưỡng tĩnh mạch 4 - 5 ngày. Dùng giảm đau loại paracetamol. Cho thuốc làm táo phân 3 ngày. Ví dụ loại Immodium 2 - 4 viên/ngày. Bắt đầu ăn trở lại sau mổ 4 - 5 ngày. Khi đó lại cho thuốc nhuận tràng.
- Săn sóc tại chỗ: giữ sạch vết mổ (sau đại tiện rửa sạch hậu môn, thấm khô). Không ngâm rửa hậu môn tránh bục đường khâu.
- Nên đặt sonde bàng quang 3 ngày để thuận tiện cho việc giữ vệ sinh vùng mổ.
- Sau mổ 4 tuần hướng dẫn người bệnh tập cơ thắt bằng các động tác đơn giản như nín thắt cơ tròn trong động tác đại tiện.
VII. XỬ TRÍ BIẾN CHỨNG
- Chảy máu: ít gặp, do vết thương đã được khâu chủ động.
- Đau: dùng thuốc giảm đau loại paracetamol.
- Nhiễm trùng vết mổ: đây là lý do chính làm cho phẫu thuật thất bại. Nên phải giữ vệ sinh sạch sẽ tối đa. Nếu vết mổ nhiễm trùng, thay băng hàng ngày 2
- 3 lần. Trong trường hợp các đường khâu nối nhiễm trùng bục chỉ, sẽ mổ lại sau khi vết thương đã ổn định. Ít nhất trên 4 - 6 tháng.
14. KHÂU NỐI CƠ THẮT HẬU MÔN BẰNG PHƯƠNG PHÁP MUSSET
I. ĐẠI CƯƠNG
Xem bài khâu nối cơ thắt hậu môn
II. CHỈ ĐỊNH
Xem bài khâu nối cơ thắt hậu môn
III. CHỐNG CHỈ ĐỊNH
Xem bài khâu nối cơ thắt hậu môn
IV. CHUẨN BỊ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
Lưu ý: cần chuẩn bị đại tràng sạch.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: phụ khoa
2. Vô cảm: gây mê toàn thân hay gây tê vùng. Thường gây tê tủy sống.
3. Kỹ thuật:
3.1. Thì 1: Đánh giá thương tổn: mức độ thương tổn cơ thắt, vách âm đạo - trực tràng, sẹo xơ, tìm 2 đầu cơ thắt (dựa trên nếp nhăn hậu môn).
3.2. Thì 2: Đặt 2 kẹp răng chuột vào chân 2 môi lớn trình bày trường mổ. Tiêm hoặc thấm dung dịch xylocaine vách âm đạo - trực tràng.
3.3. Thì 3: Rạch da ngang giữa vách âm đạo và trực tràng (khoảng 4 cm)
3.4. Thì 4: Bóc tách vách trực tràng âm đạo, phẫu tích bộc lộ 2 đầu cơ thắt ngoài, bó mu - trực tràng.
3.5. Thì 5: Khâu niêm mạc trực tràng sau khi đã cắt xén tổ chức viêm xơ (khâu mũi rời hoặc khâu vắt chỉ Vicryl 5.0).
3.6. Thì 6:
Khâu khép bó mu - trực tràng. Thường khâu 2 mũi rời, chỉ Vicryl số 0. Khâu nối cơ thắt ngoài mũi chữ U, chỉ Vicryl số 2.0.
3.7. Thì 7: Khâu niêm mạc âm đạo, mũi rời, chỉ Vicryl số 4.0.
3.8. Thì 8: Khâu lớp dưới da và da, mũi rời, chỉ vicryl 4.0.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và khâu nối cơ thắt hậu môn)
VII. XỬ TRÍ BIẾN CHỨNG
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và khâu nối cơ thắt hậu môn)
I. ĐẠI CƯƠNG
Cắt toàn bộ đại tràng là phẫu thuật bao gồm: cắt bỏ 10 - 15 cm hồi tràng, manh tràng, đại tràng lên, đại tràng ngang, đại tràng xuống và đại tràng xích ma cùng mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối hồi tràng với trực tràng. Miệng nối có thể được làm ngay hoặc lần phẫu thuật sau.
II. CHỈ ĐỊNH
1. Nhiều khối ung thư ở cả đại tràng phải và đại tràng trái.
2. Viêm đại tràng chảy máu nhưng trực tràng chưa bị tổn thương.
3. Viêm đại tràng chảy máu thể hiện tiềm tàng nhưng có dấu hiệu thoái hóa.
4. Bệnh Crohn ở nhiều đoạn đại tràng.
5. Polyp lan tỏa ở đại tràng (polypose), trực tràng còn nguyên vẹn.
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, đặc biệt là phúc mạc.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao
điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
- Các xét nghiệm cơ bản chẩn đoán.
- Nhất thiết phải chụp đại tràng, soi đại tràng và làm sinh thiết.
- Nội soi dạ dày - tá tràng trong trường hợp polyps lan tỏa ở đại tràng.
- Nếu nghi ngờ có thâm nhiễm hay rò vào các cơ quan khác cần xác minh rõ ràng.
- Chuẩn bị đại tràng theo quy định.
- Đặc biệt cần lưu ý nâng cao thể trạng người bệnh trước phẫu thuật bằng nuôi dưỡng qua đường tĩnh mạch.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật:
3.1. Rạch da: đường trắng giữa trên và dưới rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng. Thận trọng trước khi quyết định cắt đại tràng nếu thấy tổn thương thâm nhiễm vào dạ dày, khối tá tụy hoặc thành bụng sau.
3.3. Cắt đại tràng:
- Buộc thắt 2 đầu ruột: đầu trên (hồi tràng) cách góc hồi manh tràng từ 10 cm đến 15 cm; đầu dưới (đại tràng) ở chỗ tiếp nối giữa đại tràng xích ma và trực tràng.
- Giải phóng đại tràng bắt đầu từ góc manh tràng, đại tràng lên… cho đến hết đại tràng xích ma. Cần bộc lộ rõ đoạn 3 tá tràng, tĩnh mạch chủ dưới, 2 niệu quản để tránh làm tổn thương đến các cơ quan này.
- Cắt mạc treo đại tràng, hồi tràng. Đối với ung thư cần cắt các mạnh máu sát gốc để lấy hết các hạch, các hạch này cần được ghi chú riêng từng vị trí để thử giải phẫu bệnh.
- Cắt hồi tràng và đại tràng xích ma ở chỗ đã được buộc.
- Lập lại lưu thông đường tiêu hóa có thể:
+ Được thực hiện ngay bằng miệng nối hồi - trực tràng với chỉ không tiêu hoặc tiêu chậm 4/0. Có thể mở thông hồi tràng để bảo vệ miệng nối.
- Dẫn lưu dưới gan, hố lách, Douglas.
- Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
a. Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
b. Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày.
c. Bồi phụ đủ nước - điện giải, năng lượng hàng ngày, protein máu.
d. Nếu có ỉa chảy trên 5 lần/ngày cần cho các thuốc gây táo bón: opizoic, immodium.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
Thủng vào tá tràng: nên mời tuyến trên chi viện ngay vì XỬ trí phức tạp tùy theo từng trường hợp cụ thể.
Cắt phải niệu quản, nếu không mất đoạn nhiều có thể nối lại ngay và đặt sonde JJ. Nếu bị mất đoạn thì dẫn lưu đầu trên ra ngoài, đầu dưới thắt lại và đánh dấu bằng một sợi chỉ màu (cần ghi rõ trong biên bản phẫu thuật) để dễ tìm khi phẫu thuật lại. Gửi người bệnh lên tuyến chuyên khoa sớm nhất có thể.
2. Sau phẫu thuật
- Chảy máu trong ổ bụng: phải phẫu thuật lại ngay.
- Viêm phúc mạc do bục miệng nối: phẫu thuật lại đưa 2 đầu ruột ra ngoài, nếu đầu dưới ngắn thì đóng lại và cố định vào thành bụng trước (cần ghi rõ vị trí cố định trong biên bản phẫu thuật), lau rửa kỹ và dẫn lưu ổ bụng.
- Áp xe tồn dư trong ổ bụng:
Xác định chính xác vị trí ổ áp xe bằng chụp bụng không chuẩn bị (thẳng, nghiêng), siêu âm hoặc chụp cắt lớp. Các tình huống cụ thể:
+ Áp xe nhỏ, đường kính < 5 cm, ở nông có thể chọc hút dưới sự hướng dẫn của siêu âm, hoặc tách vết mổ.
+ Áp xe lớn, ở sâu có thể chọc hút dưới sự hướng dẫn của siêu âm hay chích dẫn lưu ngoài phúc mạc.
+ Áp xe nằm giữa các quai ruột cần phẫu thuật lại làm sạch ổ áp xe và dẫn lưu ổ bụng.
- Tắc ruột sớm sau mổ: theo dõi tình trạng diễn biến, hút sonde dạ dày, bồi phụ nước điện giải. Nếu cần thiết phải mổ lại kiểm tra và giải quyết nguyên nhân.
I. ĐẠI CƯƠNG
Cắt đại tràng phải là phẫu thuật bao gồm: cắt bỏ 10 - 15 cm hồi tràng, manh tràng, đại tràng lên, một phần đại tràng ngang bên phải, cùng mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối hồi tràng với đại tràng ngang. Miệng nối có thể được làm ngay hoặc lần phẫu thuật sau.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u ở đại tràng từ van hồi – manh tràng đến đại tràng góc gan.
2. Một số trường hợp khác: lao hồi manh tràng, polyp ung thư hóa, xoắn đại tràng, lồng ruột hoại tử, khối u ở sau phúc mạc hay mạc treo đại tràng, vết thương hoặc chấn thương đại tràng không có khả năng bảo tồn
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, xâm lấn vào các tạng lân cận, đặc biệt là di căn phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
- Các xét nghiệm cơ bản chẩn đoán.
- Nhất thiết phải chụp đại tràng, soi đại tràng và làm sinh thiết.
- Nội soi dạ dày - tá tràng trong trường hợp u to nghi thâm nhiễm tá tràng.
- Nếu nghi ngờ có thâm nhiễm hay rò vào các cơ quan khác cần thăm dò, chẩn đoán rõ ràng.
- Chuẩn bị đại tràng theo quy định.
- Đặc biệt cần lưu ý nâng cao thể trạng người bệnh trước phẫu thuật bằng nuôi dưỡng qua đường tĩnh mạch.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đặt sonde bàng quang.
2 Vô cảm: gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da: đường trắng giữa trên và dưới rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng. Thận trọng trước khi quyết định cắt đại tràng nếu thấy tổn thương thâm nhiễm vào dạ dày, khối tá tụy hoặc thành bụng sau.
3.3. Cắt đại tràng:
- Buộc thắt 2 đầu ruột: đầu trên (hồi tràng) cách góc hồi manh tràng từ 10 cm đến 15 cm; đầu dưới (đại tràng ngang).
- Giải phóng đại tràng bắt đầu từ góc manh tràng, đại tràng lên… cho đến nửa đại tràng phải. Cần bộc lộ rõ tá tràng, tĩnh mạch chủ dưới, niệu quản để tránh làm tổn thương đến các cơ quan này.
- Cắt mạc treo đại tràng, hồi tràng. Đối với ung thư cần cắt các mạnh máu sát gốc để lấy hết các hạch, các hạch này cần được ghi chú riêng từng vị trí để thử giải phẫu bệnh.
- Cắt hồi tràng và đại tràng ngang ở chỗ đã được buộc.
3.4. Lập lại lưu thông đường tiêu hóa:
+ Miệng nối hồi - đại tràng ngang với chỉ không tiêu hoặc tiêu chậm 4/0 kiểu tận - tận, tận - bên hoặc bên - bên. Có thể sử dụng máy cắt nối nếu có điều kiện.
3.5. Dẫn lưu dưới gan - rãnh đại tràng phải.
3.6. Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
- Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày.
- Bồi phụ đủ nước - điện giải, năng lượng hàng ngày, protein máu.
- Khi có trung tiện bắt đầu cho ăn cháo sữa.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
- Thủng vào tá tràng: nên mời tuyến trên chi viện ngay vì XỬ trí phức tạp tùy theo từng trường hợp cụ thể.
- Cắt phải niệu quản, nếu không mất đoạn nhiều có thể nối lại ngay và đặt modelage. Nếu bị mất đoạn thì dẫn lưu đầu trên ra ngoài, đầu dưới thắt lại và đánh dấu bằng một sợi chỉ màu (cần ghi rõ trong biên bản phẫu thuật) để dễ tìm khi phẫu thuật lại. Gửi sớm người bệnh lên tuyến trên.
2. Sau phẫu thuật (Xem bài cắt toàn bộ đại tràng)
I. ĐẠI CƯƠNG
Cắt đoạn đại tràng ngang là phẫu thuật cắt đoạn đại tràng ngang từ góc gan tới góc lách cùng đoạn mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối hai đầu đại tràng. Miệng nối có thể được làm ngay hoặc lần phẫu thuật sau.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u đại tràng ngang.
2. Một số trường hợp khác: polyp ung thư hóa, xoắn đại tràng, lồng ruột hoại tử, khối u ở sau phúc mạc hay mạc treo đại tràng, vết thương hoặc chấn thương đại tràng không có khả năng bảo tồn…
3. K dạ dày xâm lấn đại tràng ngang hoặc mạc treo đại tràng ngang
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là di căn phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da: đường trắng giữa trên và dưới rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng. Thận trọng trước khi quyết định cắt đại tràng nếu thấy tổn thương thâm nhiễm vào dạ dày, khối tá tụy hoặc thành bụng sau.
3.3. Cắt đại tràng:
- Giải phóng đại tràng ngang.
- Cắt mạc treo đại tràng, lấy hết các hạch, các hạch này cần được ghi chú riêng từng vị trí để thử giải phẫu bệnh.
3.4. Lập lại lưu thông đường tiêu hóa có thể:
+ Được thực hiện ngay bằng miệng nối đại tràng - đại tràng với chỉ không tiêu hoặc tiêu chậm 3/0 - 4/0.
3.5. Dẫn lưu dưới gan phải.
3.6. Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng)
- Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày.
- Bồi phụ đủ nước - điện giải, năng lượng hàng ngày, protein máu.
- Khi có trung tiện bắt đầu cho ăn cháo sữa.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật (Xem bài cắt toàn bộ đại tràng)
2. Sau phẫu thuật (Xem bài cắt toàn bộ đại tràng)
I. ĐẠI CƯƠNG
Cắt đại tràng trái là phẫu thuật cắt bỏ nửa đại tràng ngang bên trái, đại tràng xuống và đại tràng xích ma cùng mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng ngang với trực tràng. Miệng nối có thể được làm ngay hoặc lần phẫu thuật sau.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u bên trái đại tràng ngang, u đại tràng góc lách, đại tràng xuống.
2. Một số trường hợp khác: polyp ung thư hóa, xoắn đại tràng, lồng ruột hoại tử, khối u ở sau phúc mạc hay mạc treo đại tràng, vết thương hoặc chấn thương đại tràng không có khả năng bảo tồn
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
Nội soi dạ dày - tá tràng trong trường hợp u to nghi thâm nhiễm dạ dày.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da: đường trắng giữa trên và dưới rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng. Thận trọng trước khi quyết định cắt đại tràng nếu thấy tổn thương thâm nhiễm vào dạ dày, tụy, niệu quản hoặc thành bụng sau.
3.3. Cắt đại tràng:
- Giải phóng đại tràng ngang, đại tràng góc lách, đại tràng xuống và đại tràng xích ma.
- Cắt mạc treo đại tràng, lấy hết các hạch, các hạch này cần được ghi chú riêng từng vị trí để thử giải phẫu bệnh.
3.4. Lập lại lưu thông đường tiêu hóa có thể:
+ Được thực hiện ngay bằng miệng nối đại tràng - trực tràng với chỉ không tiêu hoặc tiêu chậm 4/0.
3.5. Dẫn lưu rãnh đại tràng trái, Douglas.
3.6. Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật (Xem bài cắt đại tràng phải)
2. Sau phẫu thuật (Xem bài cắt đại tràng phải)
19. CẮT ĐOẠN ĐẠI TRÀNG XÍCH MA
I. ĐẠI CƯƠNG
Cắt đoạn đại tràng xích ma là phẫu thuật cắt bỏ đoạn đại tràng được giới hạn đầu trên là đoạn nối với đại tràng xuống, đầu dưới là trực tràng cùng mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng xuống với trực tràng.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u đại tràng xích ma.
2. Một số trường hợp khác: polyp ung thư hóa, xoắn đại tràng, lồng ruột hoại tử, khối u ở sau phúc mạc hay mạc treo đại tràng, vết thương hoặc chấn thương đại tràng không có khả năng bảo tồn…
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật:
3.1. Rạch da: đường trắng giữa hay đường bờ ngoài cơ thẳng to bên trái.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng.
3.3. Cắt đại tràng:
- Giải phóng đại tràng xích ma khỏi thành bụng và phúc mạc thành sau.
- Cắt mạc treo đại tràng, lấy hết các hạch, các hạch này cần được ghi chú riêng từng vị trí để thử giải phẫu bệnh.
3.4. Lập lại lưu thông đường tiêu hóa có thể:
+ Được thực hiện ngay bằng miệng nối đại tràng - trực tràng với chỉ không tiêu hoặc tiêu chậm 3/0 - 4/0.
3.5. Dẫn lưu rãnh đại tràng trái, Douglas.
3.6. Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
VII. TAI BIẾN VÀ XỬ TRÍ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
20. PHẪU THUẬT CẮT ĐOẠN TRỰC TRÀNG
I. ĐẠI CƯƠNG
Cắt đoạn trực tràng là phẫu thuật cắt bỏ một đoạn đại tràng xích ma và trực tràng cùng mạc treo tương ứng. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng trái (đại tràng xuống hoặc đại tràng xích ma) với trực tràng còn lại. Có hai phương pháp mổ chính là cắt trước và cắt trước thấp. Chỉ định dựa vào vị trí của u nằm ở 1/3 trên hay giữa của trực tràng.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho trường hợp u trực tràng đoạn 1/3 trên và 1/3 giữa.
2. Một số trường hợp khác: polyp ung thư hóa, khối u ở tiểu khung …
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện:
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm tư thế sản khoa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da: đường trắng giữa dưới rốn, có thể kéo dài lên trên rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng.
3.3. Cắt đoạn đại tràng xích ma - trực tràng:
* Giải phóng đại tràng xích ma - trực tràng:
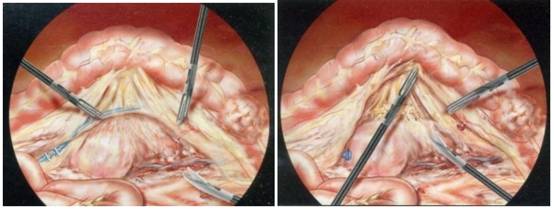
- Rạch mở phúc mạc bắt đầu từ bên trái. Phẫu tích giải phóng đại tràng xích ma - trực tràng khỏi phúc mạc thành sau - bên trái theo một nếp rãnh tạo bởi phúc mạc tiểu khung và mạc treo trực tràng. Đường phẫu tích đi từ trên xuống dưới, từ trái sang phải, từ trước ra sau. Diện phẫu tích đi đúng vào khoảng vô mạch nằm giữa lớp cân sau mạc treo trực tràng và mặt trước xương cùng cụt (thường không chảy máu). Khi phẫu tích cần thấy và bộc lộ rõ niệu quản, động mạch chậu trái. Phẫu tích tới sàn chậu (mặt trên khối cơ nâng hậu môn) thì dừng lại, khi đó cũng thấy rõ mạch trực tràng trên, kéo nâng lên ra phía trước.
- Cắt mở bờ phải mạc treo đại tràng xích ma - trực tràng: xác định rõ niệu quản phải. Rạch một đường đánh dấu từ bờ phải mạc treo đại tràng xích ma (nơi dự kiến thắt gốc mạch mạc treo trực tràng) theo đường rãnh tạo bởi mạc treo trực tràng và nếp phúc mạc tiểu khung bên phải vòng qua mặt trước trực tràng (điểm thấp nhất túi cùng Douglas). Phẫu tích trực tràng từ trên xuống dưới, từ trước ra sau. Thường rất dễ dàng, chỉ cần mở mạc treo phẫu tích nhẹ nhàng ta sẽ gặp đường phẫu tích từ phía bên trái.
- Phẫu tích giải phóng mạc treo trực tràng phía sau: người phụ dùng panh cặp vào đoạn trực tràng phía trước (đoạn sẽ cắt bỏ) kéo trực tràng nâng lên, đặt van sâu bộc lộ rõ mặt sau mạc treo trực tràng. Phẫu tích giải phóng mạc treo trực tràng đúng lớp vô mạc nằm giữa cân sau mạc treo trực tràng và mặt trước xương cùng cụt. Thường ít chảy máu. Tuy nhiên, không được phẫu tích quá thô bạo, tránh thương tổn rách tĩnh mạch trước xương cùng, rất khó cầm máu. Tùy theo có cắt toàn bộ hay một phần mạc treo trực tràng mà dừng lại cho thích hợp. Trong trường hợp cần cắt toàn bộ mạc treo trực tràng (áp dụng cho ung thư trực tràng 1/3 giữa và 1/3 dưới) thì mặt sau phẫu tích đến hết mạc treo tới mặt trên khối cơ nâng, sát lớp cơ vòng hậu môn.
- Phẫu tích mặt trước trực tràng: nối liền 2 điểm phẫu tích trực tràng bên phải và bên trái. Phẫu tích tách trực tràng khỏi bàng quang, tuyến tiền liệt, hai túi tinh ở nam (tử cung, âm đạo ở nữ) vừa đủ để cắt dưới u 4 cm.
Như vậy, toàn bộ trực tràng và đoạn thấp đại tràng xích ma đã được giải phóng khỏi phúc mạc thành sau và tiểu khung.
* Cắt đoạn đại tràng xích ma - trực tràng:
- Xác định điểm cắt trực tràng dưới u ít nhất 2 cm. Phẫu tích cắt mạc treo trực tràng: điểm khởi phát thường bắt đầu từ bờ trái. Dùng kẹp phẫu tích tách mạc treo khỏi lớp cơ trực tràng, từ điểm này có thể dùng dao siêu âm cắt bóc lớp mạc treo trực tràng theo một vòng từ bờ trái ra phía sau, sang phải (ngược chiều kim đồng hồ). Cũng tương tự cách phẫu tích như vậy sẽ cắt lớp mạc treo khỏi thành trực tràng bên phải. Trong trường hợp không có dao siêu âm thì phối hợp cắt đốt bằng dao điện với dùng panh kẹp cắt và buộc chỉ.
- Cắt trực tràng: chú ý khâu các mũi treo trực tràng, cầm máu tỉ mỉ, cắt trực tràng thật cân đối.
- Cắt đại tràng xích ma: cặp cắt mạch mạc treo tràng trên (trong một số trường hợp cần thiết, có thể cặp cắt ở thì ngay sau giải phóng bờ phải mạc treo trực tràng). Cắt một phần đại tràng xích ma ước lượng sao cho còn đủ để đưa xuống nối với trực tràng không bị căng, mạch nuôi dưỡng tốt.
d. Lập lại lưu thông đường tiêu hóa có thể:
- Được thực hiện bằng miệng nối đại tràng - trực tràng với chỉ tiêu chậm 4/0 (thường dùng Vicryl hoặc các sản phẩm tương tự) mũi rời hoặc khâu vắt, một hoặc hai lớp.
- Nếu nối máy thì cắt trực tràng và nối đại tràng xích ma - tràng sẽ được thực hiện bằng dụng cụ cắt nối chuyên dụng.
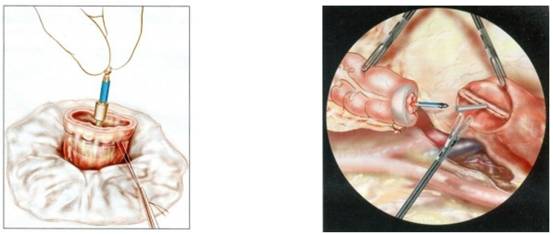
Khâu mạc treo, kiểm tra xem miệng nối kín, không bị căng, nuôi dưỡng tốt không. Trong trường hợp miệng nối đại trực tràng thấp, hoặc ngay sát trên hậu môn, có thể xem xét làm hậu môn nhân tạo bảo vệ phía trên. Hậu môn nhân tạo toàn thể, có thể đặt ở hồi tràng hoặc đại tràng.
3.4. Dẫn lưu Douglas.
3.5. Đóng bụng: 2 hoặc 3 lớp.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
VII. TAI BIẾN VÀ XỬ TRÍ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
21. PHẪU THUẬT CẮT CỤT TRỰC TRÀNG ĐƯỜNG BỤNG - TẦNG SINH MÔN
I. ĐẠI CƯƠNG
Cắt cụt trực tràng đường bụng - tầng sinh môn là phẫu thuật cắt bỏ một đoạn đại tràng xích ma và toàn bộ trực tràng - ống hậu môn cùng mạc treo tương ứng, đưa đại tràng xích ma ra thành bụng làm hậu môn nhân tạo vĩnh viễn. Sử dụng đường mổ qua đường mở bụng và đường tầng sinh môn, có thể phối hợp phẫu thuật nội soi ổ bụng.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u trực tràng đoạn 1/3 dưới
2. Một số trường hợp khác: khối u ở tiểu khung, viêm trực tràng chảy máu do tia xạ…
III. CHỐNG CHỈ ĐỊNH
1. Thể trạng người bệnh quá yếu, cần hồi sức tích cực trước phẫu thuật.
2. Người bệnh già yếu có các bệnh nặng phối hợp.
3. Ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là di căn phúc mạc không có khả năng cắt bỏ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ đại phẫu tiêu hóa, các phương tiện cần có kèm theo như dao điện, dao mổ siêu âm, phương tiện khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: tư thế sản khoa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản.
3. Kỹ thuật
3.1. Rạch da: đường trắng giữa dưới rốn, có thể kéo dài lên trên rốn.
3.2. Thăm dò đánh giá thương tổn và toàn bộ ổ bụng.
3.3. Thì bụng: giải phóng đại tràng xích ma - trực tràng: (xem thêm bài phẫu thuật cắt đoạn trực tràng).
Rạch mở phúc mạc bắt đầu từ bên trái. Phẫu tích giải phóng đại tràng xích ma - trực tràng khỏi phúc mạc thành sau - bên trái theo một nếp rãnh tạo bởi phúc mạc tiểu khung và mạc treo trực tràng. Đường phẫu tích đi từ trên xuống dưới, từ trái sang phải, từ trước ra sau. Diện phẫu tích đi đúng vào khoảng vô mạch nằm giữa lớp cân sau mạc treo trực tràng và mặt trước xương cùng cụt (thường không chảy máu). Khi phẫu tích cần thấy và bộc lộ rõ niệu quản, động mạch chậu trái. Phẫu tích tới sàn chậu (mặt trên khối cơ nâng hậu môn) thì dừng lại, khi đó cũng thấy rõ mạch trực tràng trên, kéo nâng lên ra phía trước.
- Cắt mở bờ phải mạc treo đại tràng xích ma - trực tràng: xác định rõ niệu quản phải. Rạch một đường đánh dấu từ bờ phải mạc treo đại tràng xích ma (nơi dự kiến thắt gốc mạch mạc treo trực tràng) theo đường rãnh tạo bởi mạc treo trực tràng và nếp phúc mạc tiểu khung bên phải vòng qua mặt trước trực tràng (điểm thấp nhất túi cùng Douglas). Phẫu tích trực tràng từ trên xuống dưới, từ trước ra sau. Thường rất dễ dàng, chỉ cần mở mạc treo phẫu tích nhẹ nhàng ta sẽ gặp đường phẫu tích từ phía bên trái. Trong trường hợp khối u to, thâm nhiễm xung quanh, để dễ dàng phẫu tích hơn vùng tiểu khung, có thể thực hiện cắt rời đại tràng xích ma trước (tương ứng đoạn sẽ đưa ra làm hậu môn nhân tạo).
- Phẫu tích giải phóng mạc treo trực tràng phía sau: người phụ dùng panh cặp vào đoạn trực tràng phía trước (đoạn sẽ cắt bỏ) kéo trực tràng nâng lên, đặt van sâu bộc lộ rõ mặt sau mạc treo trực tràng. Phẫu tích giải phóng mạc treo trực tràng đúng lớp vô mạch nằm giữa cân sau mạc treo trực tràng và mặt trước xương cùng cụt. Thường ít chảy máu. Tuy nhiên, không được phẫu tích quá thô bạo, tránh thương tổn rách tĩnh mạch trước xương cùng, rất khó cầm máu. Tùy theo có cắt toàn bộ hay một phần mạc treo trực tràng mà dừng lại cho thích hợp. Trong trường hợp cần cắt toàn bộ mạc treo trực tràng (áp dụng cho ung thư trực tràng 1/3 giữa và 1/3 dưới) thì mặt sau phẫu tích đến hết mạc treo tới mặt trên khối cơ nâng, sát lớp cơ vòng hậu môn.
- Phẫu tích mặt trước trực tràng: nối liền 2 điểm phẫu tích trực tràng bên phải và bên trái. Phẫu tích tách trực tràng khỏi bàng quang, tuyến tiền liệt, hai túi tinh ở nam (tử cung, âm đạo ở nữ) vừa đủ để cắt dưới u 4 cm.
Như vậy, toàn bộ trực tràng và đoạn thấp đại tràng xích ma đã được giải phóng khỏi phúc mạc thành sau và tiểu khung. Chọn đoạn đại tràng làm hậu môn nhân tạo, cắt và đóng tạm đưa ra hố chậu trái.
3.4. Thì tầng sinh môn:
- Rạch da quanh hậu môn một vòng phía ngoài cơ thắt.
- Phẫu tích giải phóng ống hậu môn: tùy chọn phẫu tích từ bờ trái hay phải. Phẫu tích có thể thực hiện bằng dao điện hoặc sử dụng phối hợp dao siêu âm thì nhanh và dễ dàng hơn. Phẫu tích thực hiện từ nông vào sâu, lấy toàn bộ cơ vòng hậu môn. Phẫu tích tỉ mỉ, cầm máu kỹ. Đặc biệt các mạch trực tràng dưới ở hai bên, cầm máu cơ nâng, vách âm đạo hậu môn - trực tràng.
- Khi đã phẫu tích lên cao, ước lượng tới diện phẫu tích phía trên bụng, người phụ phối hợp dùng panh kẹp củ ấu nhỏ đẩy phía sau trực tràng từ phía ổ bụng dễ dàng mở thông vào ổ bụng từ phía dưới lên. Mở rộng chỗ mở phía sau hậu môn - trực tràng kéo đoạn trực tràng qua khe mở này ra ngoài tầng sinh môn. Tiếp tục phẫu tích 2 phía, ra phía trước (vách âm đạo trực tràng) cho đến khi kéo lấy toàn bộ đoạn trực tràng cắt bỏ qua tầng sinh môn.
- Kiểm tra cầm máu, đặt dẫn lưu, khâu lại vết mổ tầng sinh môn. Nếu khối u to, thâm nhiễm tiểu khung, không thực hiện được khâu tầng sinh môn, cần đặt mèches cầm máu.
3.5. Đóng bụng: 2 hoặc 3 lớp.
3.6. Làm hậu môn nhân tạo đại tràng xích ma.
VI. THEO DÕI
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
VII. TAI BIẾN VÀ XỬ TRÍ
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng).
22. CẮT RUỘT THỪA MỔ MỞ LAU RỬA Ổ BỤNG, ĐIỀU TRỊ VIÊM PHÚC MẠC RUỘT THỪA
I. ĐẠI CƯƠNG
Cắt ruột thừa mổ mở là phẫu thuật cắt ruột thừa viêm và mạc treo ruột thừa qua đường rạch đủ rộng trên thành bụng. Phẫu thuật có thể kèm theo là lau rửa và làm sạch ổ phúc mạc viêm lấy giả mạc hoặc loại bỏ ổ áp xe trong ổ bụng do viêm ruột thừa.
II. CHỈ ĐỊNH
- Viêm ruột thừa cấp không đủ Điều kiện mổ nội soi ổ bụng
- Áp xe ruột thừa trong ổ bụng không đủ điều kiện điều trị can thiệp tối thiểu.
- Viêm phúc mạc ruột thừa mà ổ bụng quá bẩn, quá chướng hơi không mổ nội soi được.
III. CHUẨN BỊ
- Bác sĩ chuyên khoa ngoại tổng hợp, kíp mổ có người phụ mổ, dụng cụ viên phẫu thuật
- Bác sĩ gây mê hồi sức và kíp phụ gây mê.
- Người bệnh phải được để nhịn ăn uống ít nhất 6 giờ trước ca mổ nếu phải gây mê nội khí quản và mổ bụng lau rửa toàn bộ.
- Các xét nghiệm cơ bản, chụp tim phổi kiểm tra điện tâm đồ.
IV. CÁC BƯỚC TIẾN HÀNH
- Tư thế: người bệnh nằm ngửa và được đặt thông tiểu.
- Vô cảm bằng gây tê tủy sống hoặc gây mê nội khí quản, mặt nạ thanh quản tùy mức độ dự kiến của can thiệp, có thể phối hợp gây tê ngoài màng cứng tủy sống để giảm đau sau mổ.
- Kỹ thuật:
Rạch da: theo đường mổ ruột thừa bình thường (đường Mc Burney) nếu là ruột thừa viêm không có kèm theo yếu tố bất thường khác, hoặc theo đường trắng bên phải, hoặc đường trắng giữa kéo dài tùy theo yêu cầu phẫu thuật.
Gỡ dính hoặc lần theo các quai ruột hồi tràng đến gốc ruột thừa tại đáy manh tràng, nhất thiết phải tìm thấy và xác định gốc ruột thừa. Nếu có ổ áp xe trong ổ bụng do ruột thừa thì phải loại bỏ bằng cách hút rửa làm sạch và gỡ hết tổ chức viêm, nếu ổ áp xe dính chặt quá có thể không gỡ nhưng phải dẫn lưu. Cố gắng làm sạch tối đa vùng hố chậu phải, tiểu khung, và ổ bụng bằng cách rửa nước muối đẳng trương, lau hút sạch và dẫn lưu đưa ra thành bụng bên phải.
Cắt ruột thừa: là kỹ thuật quan trọng nhất. Bộc lộ ruột thừa rõ ràng từ đầu ruột thừa đến gốc nơi tận cùng của ba dải cơ dọc manh tràng. Bộc lộ mạc treo ruột thừa trong đó có động mạch ruột thừa. cặp cắt ruột thừa sát gốc buộc bằng chỉ hoặc các vật liệu khác như clip. Cặp cắt mạc treo ruột thừa bằng cách buộc chỉ hoặc clip hoặc dụng cụ khác. Nếu gốc ruột thừa viêm mủn nát hoại tử rộng hoặc ứ mủ phải cắt lọc làm sạch rồi dùng chỉ khâu đóng hai lớp.
Đóng bụng theo các lớp cân cơ, da hoặc đóng bụng một lớp toàn thể mũi rời nếu ổ bụng viêm phúc mạc nặng.
V.THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
Theo dõi chăm sóc và XỬ trí biến chứng thông thường:
Biến chứng áp xe tồn dư trong ổ phúc mạc do XỬ trí vùng hố chậu phải không triệt để, do biến chứng tại gốc ruột thừa, do rò manh tràng. Áp xe giữa các quai ruột, áp xe tiểu khung đặc biệt là trường hợp sau mổ viêm phúc mạc toàn thể cần theo dõi chặt chẽ.
Nếu có nhiễm khuẩn trong ổ bụng phải điều trị kháng sinh, chọc hút dẫn lưu, tách vết mổ dẫn lưu hoặc mổ để loại bỏ nguyên nhân.
Biến chứng nhiễm trùng vết mổ, làm vết mổ sưng nóng đỏ đau ứ mủ, phải cắt chỉ tách vết tách vết mổ làm sạch và điều trị kháng sinh.
Khi dẫn lưu ổ bụng hết chảy dịch nên làm siêu âm bụng kiểm tra hoặc căn cứ vào khám lâm sàng tốt cho rút dẫn lưu.
2. Chăm sóc sau mổ
Điều trị giảm đau sau mổ cần thuốc giảm đau hiệu quả đường uống, tiêm hoặc truyền liên tục vào đường gây tê ngoài màng cứng, tiêm tự động tĩnh mạch kiểm soát liều.
Cho người bệnh ăn sớm nếu nhu động ruột về bình thường.
Nếu không có biểu hiện biến chứng nhiễm trùng có thể cho ra viện sớm.
23. KHÂU LỖ THỦNG DẠ DÀY HÀNH TÁ TRÀNG
I. ĐẠI CƯƠNG
Khâu lỗ thủng dạ dày hành tá tràng là kỹ thuật thường gặp được thực hiện trong cấp cứu mục đích làm kín và liền lỗ thủng đồng thời lau rửa sạch ổ bụng. Khâu lỗ thủng có thể thực hiện đơn thuần hoặc kèm theo các kỹ thuật phối hợp: tạo hình môn vị, cắt thần kinh X, nối vị tràng…Khâu lỗ thủng có thể thực hiện bằng mở bụng thông thường hoặc qua nội soi ổ bụng.
II. CHỈ ĐỊNH
1. Lỗ thủng lành tính, bờ mềm mại, không gây hẹp đường xuống tá tràng.
2. Lỗ thủng do vật sắc nhọn từ ngoài vào hoặc từ trong ra.
III. CHỐNG CHỈ ĐỊNH
1. Lỗ thủng do ung thư, hoại tử, bờ ổ loét tổ chức mủn nát.
2. Lỗ thủng to do ổ loét xơ chai làm hẹp đường xuống tá tràng.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức
2. Phương tiện: bộ đại phẫu tiêu hóa
3. Người bệnh
- Xét nghiệm cơ bản: xét nghiệm công thức máu, đông máu, chụp tim phổi, điện tim...
- Chụp bụng không chuẩn bị đứng
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa,
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật:
- Rạch da: đường trắng giữa trên dưới rốn
- Thăm dò, đánh giá:
+ Tình trạng ổ bụng sạch hay bẩn. Lấy dịch ổ bụng cấy vi khuẩn, làm kháng sinh đồ.
+ Vị trí của lỗ thủng: ở hành tá tràng hay ở dạ dày, mặt trước hay mặt sau, ở bờ cong lớn hay bờ cong nhỏ, gần tâm vị hay môn vị…
+ Kích thước lỗ thủng: to hay nhỏ
+ Tính chất lỗ thủng: bờ mềm mại hay xơ chai, mủn nát.
+ Lỗ thủng có gây hẹp đường xuống tá tràng hay không
- Khâu lỗ thủng: trước khi khâu lỗ thủng bao giờ cũng cắt lọc bờ ổ loét để sinh thiết và khâu ổ loét dễ liền hơn. Chỉ khâu khi tổ chức bờ lỗ thủng mềm mại không bị xé, không gây hẹp, không bị ung thư. Nếu không khâu được thì sử dụng biện pháp khác như cắt dạ dày (bán phần hoặc toàn bộ), dẫn lưu lỗ thủng ra ngoài, nối vị tràng…
Lỗ thủng nhỏ (khoảng 1 cm), khâu lỗ thủng một lớp toàn thể mũi rời bằng chỉ tự tiêu chậm 3/0 hoặc 4/0. Lấy kim khâu cách 0,5 cm ở một bên mép lỗ thủng hướng về phía lỗ thủng từ thanh cơ hết niêm mạc, lấy kim ra sau đó mới khâu tiếp từ trong lỗ thủng từ niêm mạc ra thanh cơ ở mép lỗ thủng bên kia cách mép cũng khoảng 0,5 cm. Các mũi khâu cách nhau khoảng 0,3 - 0,5 cm, chú ý khâu hết 2 góc lỗ thủng. Thực hiện hết các mũi khâu rồi mới buộc từng nút. Lỗ thủng rộng có thể khâu vắt (tương tự khâu mũi rời), không nhất thiết phải khâu 2 lớp. Sau khi khâu, lỗ thủng phải kín, hết các lớp, không gây hẹp đường xuống tá tràng. Kiểm tra có hẹp hay không bằng cách đặt 2 ngón tay ở trên và dưới đường khâu, khi 2 đầu ngón tay chạm nhau dễ (cách 2 lớp thành ruột) là được. Lưu ống thông dạ dày ở vị trí chảy tốt nhất, cố định ở mũi người bệnh bằng băng dính hoặc dây buộc.
- Rửa ổ bụng: Thì quan trọng của cuộc mổ là phải rửa ổ bụng sạch ở tất cả các khoang, giữa các quai ruột. Lấy hết thức ăn, lấy tối đa giả mạc có thể được. Rửa nhiều lần bằng huyết thanh ấm, những lần đầu có thể pha betadin loãng. Trước khi kết thúc nên dùng gạc lớn ẩm lau và thấm khô
- Dẫn lưu: Tối thiểu phải đặt một dẫn lưu silicon lớn (28 F), cắt thêm 1-2 lỗ bên ở dưới gan. Nếu ổ bụng bẩn đặt thêm dẫn lưu ở Douglas, hố lách. Không nên đặt dẫn lưu bằng cao su, dẫn lưu nhỏ vì rất dễ tắc.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Như theo dõi hậu phẫu người bệnh mổ đường tiêu hóa có gây mê nội khí quản: mạch, huyết áp, nhiệt độ, hô hấp…
- Nhịn ăn, uống tối thiểu đến khi có lưu thông tiêu hóa trở lại. Lưu thông dạ dày đến khi cho ăn. Nuôi dưỡng tĩnh mạch khi bắt người bệnh nhịn.
- Cho thuốc giảm tiết axit (kháng H1, ức chế bơm proton) ngay từ khi sau mổ
- Kháng sinh, giảm đau, an thần…
2. Tai biến và xử trí
- Chảy máu sau mổ
+ Chảy máu trong ổ bụng: ít gặp, do thao tác khi mổ, rửa ổ bụng làm rách mạc nối, mạc treo, lách…Tùy mức độ mất máu mà quyết định điều trị bảo tồn hay mổ lại.
+ Chảy máu tiêu hóa: do khâu không hết lớp niêm mạc. Thông dạ dày ra máu hoặc ỉa phân đen. Điều trị bảo tồn bằng truyền máu, giảm tiết axit, rửa thông dạ dày (rửa nhẹ nhàng bằng nước ấm). Nếu chảy máu nhiều, dai dẳng nên mổ lại.
- Xì bục đường khâu: Do tổ chức lỗ thủng mủn nát, chỉ buộc lỏng quá hoặc chặt quá (xé tổ chức), khâu thưa quá hoặc mỏng quá, dạ dày căng quá. Người bệnh có dấu hiệu viêm phúc mạc (sốt, bụng trướng, đau…), dẫn lưu ra dịch tiêu hóa, thông dạ dày ra dịch nâu bẩn. Cần mổ lại sớm, khâu lại hoặc dẫn lưu lỗ thủng, rửa ổ bụng dẫn lưu lại. Nên mở thông hỗng tràng để nuôi dưỡng đường ruột.
- Áp xe tồn dư sau mổ: do rửa ổ bụng không sạch, dẫn lưu không tốt (dẫn lưu nhỏ, tắc, đặt không đúng vị trí…). Người bệnh sốt kéo dài, kèm các triệu chứng kích thích của ổ dịch (ỉa lỏng, ỉa són, nấc…) siêu âm, chụp cắt lớp có các ổ dịch đọng (dưới hoành, Douglas…). Điều trị nội bằng kháng sinh, dẫn lưu ổ dịch qua siêu âm, xoay lại dẫn lưu…Không kết quả mở bụng lại dẫn lưu ổ áp xe.
- Hẹp đường xuống tá tràng: thường gặp khi khâu ổ loét hành tá tràng xơ chai. Sau mổ người bệnh chậm có lưu thông tiêu hóa trở lại, thông dạ dày ra nhiều dịch ứ đọng, có thể gặp bệnh cảnh bục chỗ khâu do dạ dày căng. Cần mổ lại tạo hình môn vị, nối vị tràng hoặc cắt đoạn dạ dày.
I. ĐẠI CƯƠNG
Nối vị tràng là phẫu thuật làm miệng nối thông giữa dạ dày và quai đầu hỗng tràng khi đường xuống tá tràng bị tắc nghẽn, cản trở (do u, loét hẹp, cắt thần kinh X toàn bộ…) hoặc chủ động không cho thức ăn qua tá tràng (vỡ tá tràng, túi thừa tá tràng lớn…).
II. CHỈ ĐỊNH
1. Đường xuống tá tràng bị tắc nghẽn do u ở hang vị, tá tràng, bóng Vater, tụy nhẫn…
2. Đường xuống tá tràng lưu thông kém do cắt thần kinh X toàn bộ, tạo hình môn vị.
3. Chủ động không cho thức ăn qua tá tràng, thường kèm theo đóng môn vị: vỡ tá tràng, túi thừa tá tràng lớn không cắt bỏ được
III. CHỐNG CHỈ ĐỊNH
1. Tình trạng toàn thân quá nặng, nhiều bệnh phối hợp, albumin máu thấp... Cần điều chỉnh nước điện giải, máu, albumin… để mổ.
2. U xâm lấn hết dạ dày.
3. Di căn nhiều nơi, thời gian sống quá ngắn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức
2. Phương tiện: bộ đại phẫu tiêu hóa
3. Người bệnh
- Xét nghiệm cơ bản: xét nghiệm công thức máu, sinh hóa máu, đông máu, chụp tim phổi, điện tim...
- Soi dạ dày: chẩn đoán chính xác nguyên nhân gây tắc.
- Chụp dạ dày có cản quang: đánh giá hình thể dạ dày và chẩn đoán xác định hẹp môn vị
- Rửa dạ dày trước mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa,
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật:
- Rạch da: đường trắng giữa trên dưới rốn
- Thăm dò, đánh giá:
+ Đánh giá tổn thương (lý do chỉ định nối vị tràng), tình trạng ổ bụng (sạch hay bẩn, có cổ trướng không, có di căn không).
+ Đánh giá tình trạng dạ dày, nhất là vùng dự kiến làm miệng nối, tổ chức có đủ tốt để làm miệng nối không, vị trí làm miệng nối đủ lưu thông không.
+ Vị trí quai ruột cao nhất có thể nối với dạ dày (tốt nhất là quai hỗng tràng đầu tiên) tổ chức đủ tốt không, mạc treo có căng không…
+ Mạc treo đại tràng ngang có mềm mại không để làm miệng nối qua mạc treo hay trước mạc treo.
- Kỹ thuật làm miệng nối: trình bày kỹ thuật nối qua mạc treo đại tràng ngang 2 lớp với mặt sau hang vị.
+ Mở mạc treo đại tràng ngang: ở vị trí mỏng, ít mạch máu nhất, dài khoảng 8 cm. Đính bờ dưới chỗ mở với mặt sau dạ dày, chỗ đính cách bờ cong lớn khoảng 2 cm (để làm miệng nối), cách môn vị khoảng 4 cm. Đính tiếp bờ trên chỗ mở gần với cung mạch bờ cong lớn để trống phần dạ dày khoảng 2 cm làm miệng nối.
+ Chuẩn bị quai hỗng tràng: nên chọn quai hỗng tràng đầu tiên cách góc Treitz 6 - 8 cm, xoay quai ruột để chiều nhu động từ quai tới (từ góc Treitz) qua miệng nối hướng về phía môn vị rồi đến quai đi. Quai ruột với dạ dày khung tá tràng tạo thành hình chữ phi (φ).
+ Làm miệng nối: chiều dài miệng nối khoảng 6 cm, cách môn vị cũng khoảng 4 cm (chỗ thấp nhất của dạ dày). Mở dạ dày, mở ruột non tương xứng, cầm máu tốt chỗ mở (bằng khâu, đốt điện…), làm sạch dạ dày trước khi nối. Khâu thanh cơ mép sau chỗ mở dạ dày (trừ niêm mạc khâu sau) với thanh cơ mép sau chỗ mở ruột (cũng trừ niêm mạc) bằng chỉ tiêu 3/0 - 4/0 mũi rời hoặc mũi vắt. Khâu lớp trong mặt sau lấy chỉ niêm mạc hoặc toàn thể bằng mũi rời hoặc mũi vắt, thực hiện tương tự cho hết lớp trong mặt trước, chú ý khâu kín 2 góc. Khâu thanh cơ mép trước chỗ mở dạ dày với thanh cơ mép trước chỗ mở ruột, chú ý khâu kín 2 góc.
- Các thay đổi kỹ thuật
+ Làm miệng nối một lớp: lấy toàn bộ chiều dày thành ống tiêu hóa (niêm mạc ít, thanh cơ nhiều để niêm mạc lộn vào trong) mũi rời hoặc mũi vắt.
+ Làm miệng nối trước mạc treo đại tràng ngang: có thể nối thẳng vào mặt trước hang vị hoặc giải phóng mạc nối lớn để nối vào mặt sau hang vị. Quai tới đủ dài để khỏi căng nhưng không nên quá 20 cm tránh hội chứng quai tới
- Rửa ổ bụng: nếu ổ bụng bẩn do thủng dạ dày, tá tràng.
- Dẫn lưu: nếu ổ bụng bẩn.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1 Theo dõi
- Nhịn ăn, nuôi dưỡng tĩnh mạch, lưu thông dạ dày đến khi có lưu thông tiêu hóa trở lại.
- Theo dõi thông dạ dày, tình trạng bụng để phát hiện các biến chứng chảy máu miệng nối, hẹp miệng nối, xì bục miệng nối.
2 Tai biến và xử trí
- Chảy máu sau mổ
+ Chảy máu trong ổ bụng: ít gặp, do thao tác khi mổ, rửa ổ bụng làm rách mạc nối, mạc treo, lách…Tùy mức độ mất máu mà quyết định điều trị bảo tồn hay mổ lại.
+ Chảy máu tiêu hóa: do khâu không hết lớp niêm mạc, cầm máu chỗ mở không tốt. Thông dạ dày ra máu hoặc ỉa phân đen. Điều trị bảo tồn bằng truyền máu, giảm tiết axit, rửa thông dạ dày (rửa nhẹ nhàng bằng nước ấm). Nếu chảy máu nhiều, dai dẳng nên mổ lại.
- Xì bục đường khâu: Do tổ chức dạ dày mủn nát, chỉ buộc lỏng quá hoặc chặt quá (xé tổ chức), khâu thưa quá hoặc mỏng quá. Người bệnh có dấu hiệu viêm phúc mạc (sốt, bụng trướng, đau…), dẫn lưu ra dịch tiêu hóa, thông dạ dày ra dịch nâu bẩn. Cần mổ lại sớm, làm lại miệng nối, cắt dạ dày hoặc dẫn lưu chỗ xì. Nên mở thông hỗng tràng để nuôi dưỡng đường ruột.
- Tắc, hẹp miệng nối: thường do làm miệng nối nhỏ quá, xoắn miệng nối, đính 2 mép miệng nối vào nhau, miệng nối để cao quá… Sau mổ người bệnh chậm có lưu thông tiêu hóa trở lại, thông dạ dày ra nhiều dịch ứ đọng. Có thể soi dạ dày đánh giá, chẩn đoán. Điều trị nội giảm phù nề viêm miệng nối, nếu không đỡ phải mổ lại, làm lại miệng nối.
I. ĐẠI CƯƠNG
Tạo hình môn vị là phẫu thuật với mục đích làm thức ăn đi qua môn vị dễ dàng, được thực hiện khi có hẹp ở môn vị, hành tá tràng (phì đại môn vị, loét xơ chai hành tá tràng gây hẹp môn vị…) hoặc nhu động của dạ dày bị giảm (cắt thần kinh X, tạo hình thực quản bằng dạ dày…). Có nhiều phương pháp tạo hình môn vị, mỗi phương pháp có chỉ định, ưu nhược điểm riêng.
II. CHỈ ĐỊNH
1. Môn vị, hành tá tràng bị tắc nghẽn do phì đại cơ môn vị, loét hành tá tràng xơ chai gây hẹp…
2. Đường xuống tá tràng lưu thông kém do cắt thần kinh X toàn bộ, tạo hình thực quản bằng dạ dày.
III. CHỐNG CHỈ ĐỊNH
1. Tình trạng toàn thân quá nặng, nhiều bệnh phối hợp, albumin máu thấp... Cần điều chỉnh nước điện giải, máu, albumin… để mổ.
2. Tổn thương gây hẹp có tính chất ác tính
3. Tình trạng ổ bụng quá bẩn (thủng ổ loét hành tá tràng)
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức
2. Phương tiện: bộ đại phẫu tiêu hóa
3. Người bệnh
- Xét nghiệm cơ bản: xét nghiệm công thức máu, sinh hóa máu, đông máu, chụp tim phổi, điện tim...
- Soi dạ dày: chẩn đoán chính xác nguyên nhân gây tắc.
- Chụp dạ dày có cản quang: đánh giá hình thể dạ dày, chẩn đoán xác định hẹp môn vị
- Rửa dạ dày trước mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa,
2. Vô cảm: gây mê nội khí quản
3. Kỹ thuật:
- Rạch da: đường trắng giữa trên dưới rốn
- Thăm dò, đánh giá:
+ Đánh giá tổn thương (lý do tạo hình môn vị), tình trạng ổ bụng (sạch hay bẩn, có cổ trướng không, có di căn không).
- Kỹ thuật tạo hình môn vị kiểu Heineke - Mikulicz
+ Giải phóng khối tá tràng đầu tụy
+ Rạch phía trước môn vị khoảng 6 cm (3 cm về phía hang vị, 3 cm về phía tá tràng), đường rạch theo chiều vuông góc với cơ môn vị. Chú ý cầm máu tốt đường rạch, tốt nhất mở bằng dao điện. Trên thực tế không nhất thiết mở dài tới 6 cm như kinh điển, nhưng cần đánh giá đường thông từ dạ dày xuống tá tràng đủ rộng đồng thời kiểm tra tổn thương nếu có qua chỗ mở.
+ Khâu 2 mũi chỉ ở vị trí cơ môn vị ở 2 mép đường rạch kéo ra 2 phía biến đường rạch dọc thành đường ngang. Khâu lại chỗ mở bằng mũi rời hoặc mũi vắt, một lớp hoặc 2 lớp bằng chỉ tiêu.
- Kỹ thuật tạo hình môn vị kiểu Finney
+ Giải phóng khối tá tràng đầu tụy rộng rãi.
+ Khâu đánh dấu 3 mũi (mũi đầu ở bờ trên môn vị, mũi 2 cách mũi đầu 10 cm về phía tá tràng, mũi 3 cách mũi đầu 10 cm về phía bờ cong lớn dạ dày). Căng 3 mũi chỉ, mở một đường từ hang vị (cách môn vị 4 - 5 cm) qua môn vị xuống D2. Cầm máu tốt đường mở.
+ Đóng lại chỗ mở theo kỹ thuật một lớp hoặc 2 lớp (thường dùng mũi khâu vắt) sao cho đầu đường mở (ở hang vị) khâu với cuối đường mở (ở D2). Đảm bảo đường khâu phải kín, đủ chặt, cầm máu tốt.
- Kỹ thuật tạo hình môn vị kiểu Jaboulay
+ Chỉ định khi vùng môn vị không mở qua được do tổ chức xơ chai
+ Giải phóng khối tá tràng đầu tụy rộng rãi.
+ Mở hang vị mặt trước bờ cong lớn và mở trước D2, kích thước đường mở 4-5 cm. Cầm máu tốt đường mở.
+ Làm miệng nối giữa 2 chỗ mở theo kỹ thuật làm miệng nối tiêu hóa.
- Rửa ổ bụng: nếu ổ bụng bẩn do thủng dạ dày, tá tràng.
- Dẫn lưu: nếu ổ bụng bẩn.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1 Theo dõi
- Nhịn ăn, nuôi dưỡng tĩnh mạch, lưu thông dạ dày đến khi có lưu thông tiêu hóa trở lại.
- Theo dõi thông dạ dày, tình trạng bụng để phát hiện các biến chứng chảy máu miệng nối, hẹp miệng nối, xì bục miệng nối.
2 Tai biến và xử trí
- Chảy máu sau mổ
+ Chảy máu trong ổ bụng: ít gặp, do thao tác khi mổ, rửa ổ bụng làm rách mạc nối, mạc treo, lách…Tùy mức độ mất máu mà quyết định điều trị bảo tồn hay mổ lại.
+ Chảy máu tiêu hóa: do khâu không hết lớp niêm mạc, cầm máu chỗ mở không tốt. Thông dạ dày ra máu hoặc ỉa phân đen. Điều trị bảo tồn bằng truyền máu, giảm tiết axit, rửa thông dạ dày (rửa nhẹ nhàng bằng nước ấm). Nếu chảy máu nhiều, dai dẳng nên mổ lại.
- Xì bục đường khâu: Do tổ chức mủn nát, chỉ buộc lỏng quá hoặc chặt quá (xé tổ chức), khâu thưa quá hoặc mỏng quá. Người bệnh có dấu hiệu viêm phúc mạc (sốt, bụng trướng, đau…), dẫn lưu ra dịch tiêu hóa, thông dạ dày ra dịch nâu bẩn. Cần mổ lại sớm, làm lại miệng nối, cắt dạ dày hoặc dẫn lưu chỗ xì. Nên mở thông hỗng tràng để nuôi dưỡng.
- Tắc, hẹp miệng nối: thường do làm miệng nối nhỏ quá, xoắn miệng nối, đính 2 mép miệng nối vào nhau… Sau mổ người bệnh chậm có lưu thông tiêu hóa trở lại, thông dạ dày ra nhiều dịch ứ đọng. Điều trị nội giảm phù nề viêm miệng nối, nếu không đỡ phải mổ lại, làm lại miệng nối.
I. ĐẠI CƯƠNG
Phẫu thuật Heller là phẫu thuật cắt mở lớp cơ tâm vị - thực quản, chỉ để lại lớp niêm mạc và dưới niêm mạc tâm vị - thực quản.
Việc mở cơ tâm vị có thể gây trào ngược thực quản do vậy phẫu thuật Heller thường được phối hợp với phẫu thuật tạo van chống trào ngược.
II. CHỈ ĐỊNH
- Phẫu thuật Heller được chỉ định trong điều trị bệnh co thắt tâm vị hay còn gọi là phình giãn thực quản.
- Chỉ định ít gặp: tăng trương lực cơ thắt dưới thực quản (gặp khi có túi thừa ở 1/3 dưới thực quản).
III. CHỐNG CHỈ ĐỊNH
IV. CHUẨN BỊ
1. Người thực hiện
- Người thực hiện chuyên khoa tiêu hóa
- Bác sỹ gây mê có kinh nghiệm
2. Phương tiện
- Bộ dụng cụ trung phẫu tiêu hóa
- Dao điện
3. Người bệnh
- Làm các xét nghiệm cơ bản
- Chụp phổi, điện tim
- Điều trị nâng cao thể trạng trước mổ vì đa số người bệnh ở tình trạng suy dinh dưỡng do không ăn được bình thường.
- Cho người bệnh nhịn ăn trước mổ có thể phải đặt sonde để rửa và hút dịch ứ đọng ở thực quản.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
- Người bệnh nằm ngửa, đầu hơi cao đặt gối cao ở dưới lưng ngang mức đầu dưới xương bả vai
- Người thực hiện đứng bên phải người bệnh, trợ thủ 1 và dụng cụ viên đứng bên trái, trợ thủ 2 đứng phía trên và cùng bên với Người thực hiện.
2. Đường mổ
Đường trắng giữa trên rốn, sau khi bọc 2 mép vết mổ, đặt van tự động banh 2 mép vết mổ, đặt 1 van mềm (Malleable) để đẩy gan trái lên trên và sang phải để bộc lộ rõ ràng vùng tâm vị - thực quản.
3. Giải phóng thực quản và mở cơ tâm vị - thực quản.
- Đốt và cắt mở mạc nối nhỏ đến tận bờ trước của lỗ thực quản. Có thể phải thắt động mạch gan trái (nếu nằm trong mạc nối nhỏ) giải phóng phúc mạc ở bờ trái thực quản cho tới tận góc His. Phẫu tích và mở phúc mạc trước thực quản.
- Luồn 1 dây qua phía sau thực quản để nâng thực quản ra trước sau đó phẫu tích giải phóng thực quản lên phía trên trung thất, mặt trước và sau của thực quản được giải phóng càng cao càng tốt để có thể hạ thực quản xuống dưới ổ bụng.
- Tay trái Người thực hiện luồn ra phía sau nâng thực quản ra trước. Sau đó dùng dao mở lớp cơ của thực quản. Sau đó dùng kéo đầu tù mở lớp cơ thực quản, lên phía trên khoảng 5 - 6 cm và xuống dưới dạ dày 2 - 3 cm, cầm máu kỹ 2 mép vết mổ. Có thể bơm hơi vào dạ dày cho phồng lớp niêm mạc lên để kiểm tra xem có gây thủng niêm mạc này không.
Việc mở cơ và đốt cầm máu có thể gây thủng niêm mạc thực quản khi đó cần khâu lại lỗ thủng bằng chỉ 4.0 kim nhỏ.
4. Tạo van chống trào ngược
- Cắt mở cơ môn vị có thể gây hiện tượng trào ngược thực quản do vậy nên làm van chống trào ngược. Có nhiều phương pháp tạo van trong đó phương pháp Nissen và Dor là 2 phương pháp được sử dụng nhiều nhất.
- Phương pháp Dor: sau khi mở cơ thực quản kéo phình vị lớn ra phía trước thực quản khâu vào 2 mép của đường mở cơ.
- Phương pháp Nissen: Kéo phình vị lớn qua phía sau thực quản khâu vào mép phải của đường mở cơ. Kéo phình vị lớn qua phía trước thực quản khâu cố định vào phần phình vị được cố định vào mép đường mở cơ trên. Sau khi mở phình vị lớn sẽ ôm quanh lấy thực quản.
5. Lau rửa ổ bụng
- Cầm máu kỹ, dẫn lưu cạnh thực quản và đóng bụng như thường quy.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
1. Theo dõi và điều trị sau mổ
- Lưu ống thông dạ dày đến khi có nhu động ruột.
- Cho kháng sinh dự phòng lúc tiền mê và sau mổ 24 giờ
- Nên cho thuốc giảm tiết axit dạ dày 3 ngày
- Khi có nhu động ruột, rút ống thông dạ dày và cho ăn sữa nước cháo sau đó là cháo từ ngày thứ 7 sau mổ
2. Biến chứng và xử trí
- Chảy máu sau mổ: mổ lại để cầm máu
- Viêm phúc mạc do thủng niêm mạc thực quản: mổ lại để khâu lỗ thủng. Nên mở thông dạ dày giảm áp sau mổ.
I. ĐẠI CƯƠNG
Cắt toàn bộ dạ dày là phẫu thuật cắt bỏ hết dạ dày, ở trên cắt đến thực quản bụng và ở dưới cắt dưới môn vị tới tá tràng. Lưu thông tiêu hóa được thực hiện bằng cách nối hỗng tràng với thực quản.
Đây là phẫu thuật nặng và phức tạp đòi hỏi phải được thực hiện bởi các Người thực hiện chuyên khoa tiêu hóa và phải chuẩn bị người bệnh thật tốt trước khi phẫu thuật.
II. CHỈ ĐỊNH
- Ung thư dạ dày: đây là chỉ định chính của cắt toàn bộ dạ dày, có thể thực hiện theo nguyên tắc hoặc theo yêu cầu của tổn thương.
- Các chỉ định ít gặp: viêm niêm mạc dạ dày chảy máu, u lành tính lớn của dạ dày, tâm vị.
III. CHỐNG CHỈ ĐỊNH
- Thể trạng người bệnh quá kém
- Ung thư dạ dày đã có di căn phúc mạc hoặc có xâm lấn vào cơ hoành hoặc lan lên qua thực quản bụng
- Chống chỉ định tương đối: người bệnh quá già có các bệnh lý phối hợp nặng của tim mạch, hô hấp…
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện chuyên khoa tiêu hóa và Bác sỹ gây mê có kinh nghiệm.
2. Phương tiện: Bộ dụng cụ đại phẫu, dao điện, máy hút, máy cắt nối.
3. Người bệnh
- Soi dạ dày và thực quản để xác định tổn thương và đánh giá mức độ xâm lấn của khối u
- Làm các xét nghiệm cơ bản
- Siêu âm và chụp cắt lớp vi tính ổ bụng (nếu có thể)
- Điều trị nâng cao thể trạng người bệnh trước phẫu thuật đảm bảo điều chỉnh tốt các rối loạn sinh hóa và hồi phúc đủ lượng albumine và protein máu.
- Nhịn ăn trước mổ 6 giờ, thụt tháo phân hoặc rửa ruột bằng thuốc tẩy. Nếu có hẹp môn vị phải rửa dạ dày trước mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế:
- Người bệnh nằm ngửa, kê gối ở lưng ngang với phần dưới xương bả vai
- Đặt thông tiểu
- Người thực hiện đứng bên phải người bệnh phụ mổ 1 đứng bên đối diện, phụ mổ 2 đứng cùng bên với Người thực hiện, dụng cụ viên đứng đối diện với Người thực hiện.
2. Vô cảm: Gây mê nội khí quản
3. Đường mổ: Đường trắng giữa trên rốn, có thể mở rộng xuống dưới rốn
4. Kỹ thuật: Dưới đây là kỹ thuật cắt toàn bộ dạ dày do ung thư bao gồm cắt bỏ dạ dày và mạc nối lớn và nạo vét hạch
4.1. Mở bụng đường trắng giữa trên rốn, cắt dây chằng tròn và dây chằng liền sau đó khâu vải bao bọc kín 2 mép vết mổ
4.2. Thăm dò và đánh giá tổn thương: Thăm dò kỹ khối u để đánh giá mức độ
xâm lấn của khối u vào các cơ quan lân cận như cuống gan, tụy, mức độ xâm lấn của u lên thực quản cũng như phát hiện các tổn thương di căn ở phúc mạc, gan và phần phụ (ở nữ) qua đó xác định khả năng cắt bỏ dạ dày được hay không được.
4.3. Cắt bỏ dạ dày và nạo vét hạch
- Giải phóng mạc nối lớn khỏi đại tràng
- Thắt động mạch vị mạc nối phải tận gốc
- Nạo vét hạch ở sau dưới tá tràng, việc nạo hạch vùng này phải đảm bảo lấy được hết tổ chức tế bào hạch vì nơi đây là nơi hợp lưu của nhiều nhánh bạch huyết dạ dày.
- Nạo vét hạch cuống gan và thắt động mạch môn vị tận gốc
- Cắt và đóng mỏm tá tràng: khâu cầm máu diện cắt sau đó khâu kín mỏm tá tràng bằng các mũi khâu rời hoặc đường khâu vắt bằng chỉ không tiêu hoặc tiêu chậm số 3.0
- Nạo vét hạch dọc theo động mạch gan chung
- Thắt động mạch vị trái tận gốc và tiếp tục nạo hạch dọc động mạc lách đến tận cùng lách, nạo hạch vùng động mạch thân tạng và trước động mạch chủ bụng
- Giải phóng bờ cong bé lên đến thực quản bụng
- Giải phóng dây chằng vị - lách, thắt các mạch ngắn.
- Giải phóng hoàn toàn thực quản bụng sau khi nạo hạch ở tâm vị để có thể luồn tay hoàn toàn xung quanh thực quản.
- Cắt toàn bộ dạ dày thực quản và mạc nối lớn: có thể dùng clamp thực quản hoặc khâu 2 mũi chỉ đánh dấu trước khi cắt thực quản.
4.4. Nối thực quản - hỗng tràng trên quai Y (Roux en Y) qua mạc treo đại tràng ngang
- Quai ruột đưa lên nối với thực quản phải đủ dài để miệng nối không căng, được nuôi dưỡng tốt và …càng tốt để hạn chế phần ruột bị loại trừ khỏi đường tiêu hóa.
- Miệng nối thực quản - hỗng tràng được nối tận bên, có thể khâu mũi rời hoặc khâu vắt bằng chỉ tiêu chậm hoặc không tiêu. Các mũi chỉ ở phía thực quản phải lấy toàn thể gồm cả niêm mạc vì niêm mạc thực quản là biểu mô cắt tầng rất chắc. Sau khi thực hiện đường nối phía sau yêu cầu gây mê đẩy sonde từ mũi qua miệng nối xuống dưới sau đó tiến hành khâu nối mặt trước.
- Miệng nối hỗng - hỗng tràng được thực hiện theo phương pháp tận bên, khâu vắt hoặc mũi rời bằng chỉ tiêu chậm hoặc không tiêu 3.0, miệng nối này cách miệng nối thực quản - ruột 40 cm.
- Khâu lại các lỗ mạc treo.
4.5 Dẫn lưu và đóng bụng
- Cầm máu kỹ đường mổ và lau bụng
- Đặt 2 dẫn lưu ổ dưới gan phải và hố lách cạnh miệng nối.
- Đóng bụng như thường quy.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Người bệnh được theo dõi và săn sóc theo chế độ hộ lý cấp I.
- Điều trị kháng sinh phối hợp 7 ngày
- Trong 5 ngày đầu người bệnh được nuôi dưỡng hoàn toàn bằng đường tĩnh mạch, chủ yếu hồi phục đủ nước điện giải và lượng Albumine, protein cần thiết.
- Từ ngày thứ 5 sau khi có trung tiện có thể cho ăn qua đường miệng bắt đầu bằng sữa và nước cháo nhiều lần, mỗi lần 100ml, sau đó giảm dần số lần cho ăn và tăng lượng ăn.
- Rút dẫn lưu tối thiểu sau 5 ngày.
2. Các biến chứng sau mổ
2.1. Chảy máu sau mổ: Các dấu hiệu là mạch nhanh, huyết áp tụt, da và niêm mạc nhợt, dẫn lưu ra máu. Cần mổ lại để cầm máu.
2.2. Viêm phúc mạc do bục miệng nối thực quản: Phải mổ lại để làm lại miệng nối và mở thông hỗng tràng nuôi dưỡng người bệnh. Nguy cơ không liền rất cao nên cần phải đặt dẫn lưu thật tốt.
2.3. Dò miệng nối
- Phải hút liên tục hoặc đảm bảo dẫn lưu thông tốt.
- Nuôi dưỡng tốt người bệnh qua đường tĩnh mạch.
- Nếu dò nhiều nên mở thông hỗng tràng nuôi ăn.
2.4. Áp xe tồn dư sau mổ
- Trích dẫn lưu hoặc chọc hút dưới siêu âm.
- Cấy mủ làm kháng sinh đồ, điều trị kháng sinh thích hợp.
I. ĐẠI CƯƠNG
Mở thông dạ dày là phải phẫu thuật tạo ra lỗ thông trực tiếp từ ngoài vào trong lòng dạ dày để nuôi dưỡng người bệnh hoặc để hút làm giảm áp lực trong lòng dạ dày.
Về kỹ thuật đây không phải là phẫu thuật phức tạp nhưng không được coi là một phẫu thuật nhỏ vì thường được làm trên những người bệnh có thể trạng toàn thân rất kém, suy kiệt như ung thư giai đoạn cuối hoặc được làm trong những phẫu thuật lớn ổ bụng như cắt khối tá tụy, viêm tụy cấp hoại tử…
Kỹ thuật mở thông dạ dày cần được làm một cách hoàn hảo để tránh dò dịch gây nhiễm trùng, viêm loét thành bụng xung quanh và có thể thay ống thông khi cần thiết.
II. CHỈ ĐỊNH
1. Mở thông dạ dày để nuôi dưỡng người bệnh
Mở thông dạ dày tạm thời được dùng trong những trường hợp sau:
+ Tổn thương thực quản do bỏng, hẹp thực quản mà dạ dày không bị tổn thương.
+ Trong các phẫu thuật lớn ổ bụng mà dự kiến phải nuôi dưỡng người bệnh qua đường tiêu hóa tích cực và lâu dài: cắt khối tá tụy, viêm tụy cấp hoại tử, cắt toàn bộ dạ dày…
- Mở thông dạ dày vĩnh viễn:
+ Trường hợp ung thư thực quản không còn chỉ định mổ vì nhiều lý do tại chỗ như u lan rộng ra trung thất, dò khí thực quản hoặc toàn thân như người bệnh quá già yếu có bệnh lý tuần hoàn và hô hấp…
+ Trường hợp ung thư vùng họng hầu
2. Mở thông dạ dày để giảm áp
Trong trường hợp cần phải hút dạ dày lâu dài mở thông dạ dày giúp tránh được những nguy cơ do đặt sonde mũi dạ dày lâu dài có thể gây ra như viêm loét tại chỗ, nhiễm trùng đường hô hấp…
III. CHỐNG CHỈ ĐỊNH
Mở thông dạ dày là kỹ thuật không quá phức tạp có thể thực hiện được dưới gây mê toàn thân hoặc tại chỗ nên không có chống chỉ định.
IV. CHUẨN BỊ MỔ
- Người mổ: là Người thực hiện chuyên khoa tiêu hóa.
- Phương tiện mổ: bộ đồ mổ trung phẫu thuật
- Trước mổ cần làm các xét nghiệm cơ bản và các thăm dò để đánh giá tình trạng hô hấp và tim mạch của người bệnh nhằm lựa chọn phương pháp vô cảm thích hợp.
- Người bệnh cần được nhịn ăn 6 giờ trước phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: người bệnh nằm ngửa, kê gối ở đáy ngực, Người thực hiện đứng bên phải người bệnh, người phụ và dụng cụ viên đứng bên đối diện.
2. Phương pháp vô cảm
- Gây mê toàn thân là phương pháp được ưu tiên lựa chọn người giúp Người thực hiện có thể mở bụng, thăm dò và thực hiện kỹ thuật được thuận lợi. Chống chỉ định gây mê toàn thân khi có dò khí phế quản với thực quản, ung thư vùng họng hầu không thể đặt nội khí quản được, suy hô hấp nặng…
- Gây tê tại chỗ chỉ nên được sử dụng khi có chống chỉ định gây mê toàn thân hoặc khi gây mê toàn thân có nhiều nguy cơ.
3. Đường mổ
Đường trắng giữa trên rốn, cách mũi ức 2 cm, chiều dài đường mổ phụ thuộc vào mức độ dày của thành bụng. Không nên sử dụng đường mổ trắng bên hoặc dưới sườn vì vết mổ sẽ gần với lỗ dưới ra của ống thông dạ dày dẫn đến nguy cơ nhiễm trùng thành bụng cao.
4. Thăm dò
Đặt van tự động để banh vết mổ, đặt một van để nâng gan lên trên. Kéo nhẹ dạ dày xuống dưới, thăm dò để phát hiện tổn thương ở dạ dày, nhất là vùng tâm phình vị hoặc cơ hoành (nếu có) trong trường hợp ung thư thực quản.
5. Kỹ thuật
Có nhiều phương pháp mở thông dạ dày. Dưới đây là kỹ thuật mở thông dạ dày kiểu Witzel và Fontan kỹ thuật được sử dụng phổ biến nhất.
5.1. Mở thông dạ dày kiểu Witzel
- Sau khi thăm dò ổ bụng, người phụ kéo dạ dày xuống dưới để bọc lộ phình vị dạ dày.
- Dùng 2 cặp Allis cặp tạo nếp thành trước phình vị, nên chọn nơi có nghèo mạch máu nhất, có thể thay cặp Allis bằng 2 mũi chỉ khâu treo thành ruột lên
- Rạch thanh mạc cơ ở giữa 2 cặp Allis hoặc 2 mũi chỉ khâu, đường rạch dài 1-1,5 cm.
- Cầm máu kỹ lớp dưới niêm mạc và niêm mạc bằng dao điện hoặc các mũi chỉ khâu sau đó mở 1 lỗ nhỏ ở chỗ đã cầm máu.
- Hút sạch dịch trong dạ dày
- Luồn ống thông Pezzer số 23 hoặc Foley số 22 vào dạ dày.
- Khâu kín lỗ mở dạ dày bằng các mũi chỉ rời hoặc 1 đường khâu túi quanh ống thông.
- Khâu tạo 1 đường hầm dài 8 - 10 cm để vùi ống thông vào thành dạ dày. Vị trí đi ra của ống thông tương ứng với vị trí đưa ống ra ngoài ổ bụng.
- Đục 1 lỗ nhỏ ở thành bụng tương ứng với vị trí ra của ống thông ở dạ dày để luồn ống ra ngoài ổ bụng. Không bao giờ được đưa ống trực tiếp qua vết mổ vì nguy cơ nhiễm trùng vết mổ rất cao.
- Khâu đính dạ dày quanh ống thông vào thành bụng bằng 3-4 mũi chỉ không tiêu.
- Khâu cố định ống thông vào da
- Lau sạch ổ bụng, kiểm tra sau đó đóng vết mổ như thường quy.
5.2. Kỹ thuật mổ thông dạ dày kiểu Fontan
- Kéo mặt trước dạ dày càng cao càng tốt bằng 1 cặp Allis hoặc Babcok.
- Khâu 1 mũi thanh mạc cơ xung quanh cặp Allis bằng chỉ tiêu chậm 0.0
- Rạch thanh mạc cơ ở giữa đường khâu túi
- Cầm máu lớp dưới niêm mạc sau đó mở 1 lỗ nhỏ qua niêm mạc bằng dao điện hoặc bằng panh, lỗ mở niêm mạc có kích thước tương ứng với ống thông
- Luồn ống thông vào trong lòng dạ dày
- Khâu vòng 2 túi vùi quanh ống thông
- Đưa ống thông ra ngoài ổ bụng qua 1 đường rạch ở thành bụng tương ứng với vị trí ống thông trên dạ dày
- Khâu cố định thanh mạc cơ dạ dày quanh ống thông với phúc mạc thành bụng.
VII. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi sau mổ
- Trong 48 giờ đầu sau mổ ống thông được nối với chai dẫn lưu để dịch dạ dày tự chảy ra nhằm làm giảm áp lực trong dạ dày bảo vệ cho vết mổ ở dạ dày.
- Từ ngày thứ 2 sau mổ bắt đầu truyền thức ăn qua ống thông để nuôi dưỡng người bệnh lúc đầu là dung dịch đường Glucose sau đó là sữa và cháo, súp đã được xay nhỏ, khối lượng thức ăn tăng dần theo nhu cầu và tùy theo sự đáp ứng của người bệnh.
- Cho kháng sinh dự phòng trước khi tiền mê và 24 giờ đầu sau mổ.
2. Tai biến và xử trí tai biến
- Chảy máu sau mổ: thường xảy ra khi cầm máu không tốt chỗ mổ niêm mạc dạ dày các triệu chứng là sonde dạ dày ra máu đỏ hoặc nôn máu, ỉa phân đen. Nếu chảy ít có thể điều trị bằng rửa dạ dày bằng nước lạnh và thuốc giảm tiết axit dạ dày, nếu chảy máu nhiều phải mổ lại để cầm máu.
- Nhiễm trùng vết mổ: thay băng làm sạch và dùng kháng sinh điều trị.
- Dò dịch dạ dày qua chân ống thông: tạm thời ngừng cho ăn qua ống thông và mổ cho dịch dạ dày chảy qua ống xuống chai dẫn lưu đồng thời làm sạch tại chỗ tránh loét da.
- Nếu dò nhiều: rút bỏ ống thông hoặc thay bằng ống to hơn.
29. MỔ DẪN LƯU VIÊM TẤY SÀN MIỆNG LAN TỎA
I. ĐẠI CƯƠNG
Viêm tấy sàn miệng lan tỏa là một nhiễm trùng nặng, thường do biến chứng của các ổ nhiễm trùng răng miệng không được điều trị hiệu quả, tiến triển thành áp xe và có thể lan rộng xuống cổ, ngực và cả trung thất. Nguy cơ tử vong cao do nhiễm trùng nhiễm độc... Xử trí viêm tấy sàn miệng lan tỏa cần phải làm sớm trong cấp cứu để dẫn lưu mủ, tránh các nguy cơ mủ lan rộng và vỡ vào các tạng lân cận.
II. CHỈ ĐỊNH
Viêm tấy sàn miệng lan tỏa.
III. CHỐNG CHỈ ĐỊNH
Viêm tấy ổ răng, miệng chưa hóa mủ.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện đã có kinh nghiệm, nhất là phẫu thuật tiêu hóa và gây mê hồi sức có kinh nghiệm.
2. Phương tiện
Bộ phẫu thuật tiêu hóa thường
Bộ dụng cụ phẫu thuật mạch máu. Bộ mở ngực thông thường.
Dao mổ điện
3. Người bệnh
- Các xét nghiệm cơ bản
- Nhất thiết phải: chụp cắt lớp vi tính lấy toàn bộ vùng cổ ngực
- Kháng sinh mạnh, phổ rộng, dùng sớm đường tĩnh mạch. Nên dùng Métronidazol hoặc Dalacin phối hợp với Cephalosporine thế hệ thứ 3.
- Hồi sức trước phẫu thuật khi có tình trạng nhiễm trùng nhiễm độc, suy đa tạng.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
Người bệnh nằm ngửa, kê gối cao ở gáy để ưỡn cổ. Nghiêng sang bên đối diện với bên dự kiến rạch da trường hợp áp xe một bên.
Đặt ống thông dạ dày
Đặt dẫn lưu bàng quang
2. Vô cảm
Gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da: Theo vị trí tổ chức viêm tấy hoại tử ở vùng cổ. Cần mở rộng lên góc hàm hoặc kéo xuống dưới nền cổ theo vị trí lan tỏa của áp xe, nguyên tắc phải rạch da rộng đến tổ chức lành. Nơi rạch da là chỗ sờ mềm đỏ, ấn lùng bùng, hoặc thậm chí có hơi lép bép
3.2. Thăm dò đánh giá thương tổn tìm nguyên nhân, lưu ý góc hàm tìm tổn thương áp xe quanh răng, áp xe amydale...
Hết sức thận trọng khi thăm dò áp xe cạnh bó mạch cảnh.
Lấy mủ làm xét nghiệm vi khuẩn. Nên soi tươi và nuôi cấy vi khuẩn kị khí nên bệnh phẩm cần được gửi đến ngay khoa vi sinh khi lấy mủ.
Nếu áp xe lan xuống phía dưới nền cổ, cần phá rộng xuống dưới để dẫn lưu mủ.
Nếu có áp xe trung thất, dẫn lưu như áp xe trung thất (xem bài dẫn lưu áp xe trung thất)
Bơm rửa nhiều lần huyết thanh mặn, Betadine...
Đặt dẫn lưu tối thiểu 2 cái để rửa liên tục về sau, tốt nhất là dẫn lưu Silicone
Da hở hoàn toàn
3.3. Mở thông dạ dày bắt buộc nếu áp xe sàn miệng lan tỏa rộng, người bệnh suy kiệt cần nuôi dưỡng.
Kỹ thuật mở thông dạ dày (xem thêm phần mở thông dạ dày). Lưu ý nên thực hiện mở thông dạ dày phương pháp Fontan cải tiến, thực hiện nhanh, đơn giản và sau này việc rút bỏ ống thông cũng thuận lợi.
Nếu có điều kiện: Người thực hiện, phương tiện có thể tiến hành mở thông dạ dày qua nội soi.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
1.1. Như mọi trường hợp phẫu thuật nói chung, đặc biệt lưu ý dẫn lưu, nếu thấy chảy máu tươi cần báo Người thực hiện ngay. Mạch huyết áp, nhiệt độ 1 giờ/1 lần trong 6 giờ đầu, các ngày sau 2 lần /ngày
1.2. Sau phẫu thuật phối hợp tối thiểu 2 loại kháng sinh như phần trên. Tuy nhiên kháng sinh có thể chỉnh sau khi có kết quả kháng sinh đồ. Kháng sinh dùng kéo dài 7 đến 10 ngày hoặc hơn tùy theo diễn biến của người bệnh và tình trạng tại chỗ.
1.3. Cho người bệnh ăn sớm qua thông mở thông dạ dày sau từ 6 giờ sau phẫu thuật.
1.4. Cần lưu ý bồi phụ đủ nước, điện giải, protein máu, truyền máu nếu cần thiết.
1.5. Vệ sinh vùng răng miệng hàng ngày cho người bệnh.
1.6. Vết thương để hở nên phải chăm sóc thay băng những ngày đầu tối thiểu 2 lần. Dùng gạc có độ thấm cao như Urgo.
1.7. Các dẫn lưu được rút theo chỉ định của bác sĩ điều trị: tình trạng người bệnh tiến triển tốt, dẫn lưu không ra, kiểm tra siêu âm hoặc chụp cắt lớp không còn thấy ổ áp xe.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
Tổn thương mạch máu, hay gặp nhất là mạch cảnh. Ngoài ra có thể gặp tổn thương mạch giáp dưới, mạch dưới đòn, hoặc quai động mạch chủ. Khi đó cần chèn tay giữ mạch máu không cho chảy và mời ngay chuyên khoa mạch máu hỗ trợ. Người thực hiện mạch máu sẽ căn cứ thương tổn để có thái độ xử trí.
Hồi sức tích cực, truyền máu nếu cần.
2.2. Sau phẫu thuật
Chảy máu do hoại tử mạch do quá trình áp xe lan tỏa. Xử trí khâu mạch, ghép thắt mạch chỉ định rất hạn chế.
Áp xe vỡ vào màng tim, phổi: dẫn lưu mủ màng phổi, màng tim. Nếu nhỏ có thể dẫn lưu dưới hướng dẫn siêu âm
Áp xe phổi do mủ vỡ vào phổi: Điều trị nội khoa, kháng sinh, dẫn lưu tư thế và vật lý trị liệu. Nếu không tiến triển sẽ xem xét để tiến hành cắt phổi
Ổ cặn màng phổi: Khi người bệnh ổn định sẽ mổ bóc màng phổi nội soi hoặc mổ mở.
30. MỔ DẪN LƯU ÁP XE TRUNG THẤT
I. ĐẠI CƯƠNG
Áp xe trung thất là một nhiễm trùng nặng, hay gặp nhất biến chứng của thủng thực quản do hóc xương/dị vật gây ra hoặc do viêm tấy sàn miệng lan tỏa xuống. Ngoài ra áp xe trung thất còn gặp sau phẫu thuật lồng ngực như phẫu thuật tim mở, phẫu thuật thực quản. Xử trí áp xe trung thất cần phải làm sớm trong cấp cứu để dẫn lưu mủ, tránh các biến chứng vỡ mủ từ trung thất vào màng tim, màng phổi... hoặc hoại tử vào mạch máu.
II. CHỈ ĐỊNH
Áp xe trung thất lớn trên 5 cm.
III. CHỐNG CHỈ ĐỊNH
Ổ áp xe nhỏ dưới 5 cm hoặc chưa hóa mủ, không thấy nguyên nhân rõ ràng có thể điều trị nội khoa và theo dõi kết hợp chọc hút dưới hướng dẫn của chẩn đoán hình ảnh (nếu cần).
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viện tiêu hóa đã có kinh nghiệm phẫu thuật thực quản, hoặc
Người thực hiện tim mạch và gây mê hồi sức có kinh nghiệm.
2. Phương tiện
Bộ dụng cụ phẫu thuật mạch máu + bộ cưa xương ức
Bộ mở ngực thông thường.
Bộ phẫu thuật tiêu hóa thường
Dao mổ điện
3. Người bệnh
- Các xét nghiệm cơ bản
- Điện tâm đồ
- Nhất thiết phải: chụp cắt lớp vi tính lấy toàn bộ vùng cổ ngực
- Nên nội soi thực quản dạ dày xác định vị trí thủng để tiên lượng xử trí
- Kháng sinh mạnh, phổ rộng, dùng sớm đường tĩnh mạch. Nên dùng Metronidazol phối hợp với Cephalosporine thế hệ thứ 3.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
Nếu dẫn lưu đường cổ, người bệnh nằm ngửa, kê gối cao ở gáy để ưỡn cổ.
Nghiêng sang bên đối diện với bên dự kiến rạch da trường hợp áp xe một bên.
Nếu dẫn lưu đường lưng, người bệnh nằm nghiêng một bên, đặt gối kê ngực như mổ ngực.
Đặt dẫn lưu bàng quang
2. Vô cảm: Gây mê nội khí quản
3. Kỹ thuật
3.1. Đường cổ:
3.1.1. Dẫn lưu đường cổ: Đường trước cơ ức đòn chũm, mở rộng lên góc hàm hoặc kéo xuống dưới nền cổ theo vị trí lan tỏa của áp xe, nguyên tắc phải rạch da rộng tìm chỗ phồng đau ở cổ hoặc theo phim chụp cắt lớp vi tính để rạch.
Sau khi rạch da, qua lớp cơ cổ nông, tách lớp cơ ức đòn chũm và đi hướng phía sau và xuống dưới về phía thực quản.
3.1.2. Thăm dò đánh giá thương tổn: thực quản, vị trí ổ áp xe, còn dị vật hay không.
Có thể xác định mốc tìm là cột sống phía sau. Thấy vị trí thực quản, tìm ổ áp xe và rạch vào. Thường vị trí có ổ mủ sẽ phồng, màu trắng, bùng nhùng, sờ mềm. Tuy nhiên lưu ý có thể nhầm tĩnh mạch khi bị chèn ép sẽ căng, mềm nhưng không đập, do vậy cần chọc thăm dò ổ mủ nếu thấy cần thiết để phân biệt nếu thấy nghi ngờ.
Hết sức thận trọng khi thăm dò áp xe cần lưu ý bó mạch cảnh.
Sau khi đã vào đúng vị trí ổ áp xe dùng tay phá rộng xuống phía dưới nếu mủ lan rộng xuống phía dưới
Bơm rửa nhiều lần huyết thanh mặn, Betadine...
Đặt dẫn lưu tối thiểu 2 cái để rửa liên tục về sau, tốt nhất là dẫn lưu Silicone
Da hở hoàn toàn
3.2. Đường lưng
Áp xe đã lan rộng xuống dưới trung thất, không có khả năng dẫn lưu đường trên
Theo vị trí định khu trên phim chụp cắt lớp chọn đường vào gần nhất để rạch da. Dùng 2 panh to để tách cơ và đi vào khoang trung thất sau.
Cắt xương sườn nếu thấy cần thiết để có đường vào dẫn lưu phía sau. Dùng tay thăm dò: tổn thương thực quản, lấy dị vật...
Đặt 2 dẫn lưu to để bơm rửa. Dẫn lưu được hút liên tục áp lực 20 cm nước.
Tùy điều kiện (chuyên khoa, thiết bị) mà dẫn lưu đường lưng cũng có thể thực hiện với sự hỗ trợ của phẫu thuật nội soi.
* Mở thông dạ dày bắt buộc: Nếu nguyên nhân do thủng thực quản, hoặc áp xe sàn miệng lan tỏa rộng. Kỹ thuật mở thông dạ dày (xem thêm phần mở thông dạ dày). Lưu ý nên thực hiện mở thông dạ dày phương pháp Fontan cải tiến, thực hiện nhanh, đơn giản.
Nếu có điều kiện có thể thực hiện mở thông dạ dày qua nội soi khi tiến hành soi thực quản dạ dày tại trung tâm, có chuyên gia và trang thiết bị cần thiết.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
1.1. Như mọi trường hợp phẫu thuật nói chung, đặc biệt lưu ý dẫn lưu, nếu thấy chảy máu tươi cần báo Người thực hiện ngay. Mạch huyết áp, nhiệt độ 1 giờ/1 lần trong 6 giờ đầu, các ngày sau 2 lần /ngày
1.2. Sau phẫu thuật phối hợp tối thiểu 2 loại kháng sinh như phần trên. Tuy nhiên kháng sinh có thể chỉnh sau khi có kết quả kháng sinh đồ. Kháng sinh dùng kéo dài 7 đến 10 ngày hoặc hơn tùy theo diễn biến của người bệnh và tình trạng tại chỗ.
1.3. Vết thương để hở nên phải chăm sóc thay băng những ngày đầu tối thiểu 2 lần.
1.4. Cho người bệnh ăn sớm qua thông mở thông dạ dày sau từ 6 giờ sau phẫu thuật.
1.5. Cần lưu ý bồi phụ đủ nước, điện giải, protein máu, truyền máu nếu cần thiết.
1.6. Các dẫn lưu được rút theo chỉ định của bác sĩ điều trị: tình trạng người bệnh tiến triển tốt, dẫn lưu không ra, kiểm tra siêu âm hoặc chụp cắt lớp không còn thấy ổ áp xe.
1.7. Vệ sinh vùng răng miệng hàng ngày cho người bệnh.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
Tổn thương mạch máu, hay gặp nhất là mạch cảnh. Ngoài ra có thể gặp tổn thương mạch giáp dưới, mạch dưới đòn, hoặc quai động mạch chủ. Khi đó cần chèn tay giữ mạch máu không cho chảy và mời ngay chuyên khoa mạch máu hỗ trợ. Người thực hiện mạch máu sẽ căn cứ thương tổn để có thái độ xử trí.
2.2. Sau phẫu thuật
Chảy máu do hoại tử mạch vì quá trình áp xe lan tỏa. Xử trí khâu mạch, ghép thắt mạch chỉ định rất hạn chế.
Áp xe vỡ vào màng phổi: dẫn lưu mủ màng phổi; vỡ vào màng tim: dẫn lưu hoặc mở cửa sổ. Nếu nhỏ có thể dẫn lưu dưới hướng dẫn siêu âm.
Áp xe phổi do mủ vỡ vào phổi: Điều trị nội khoa, kháng sinh, dẫn lưu tư thế và vật lý trị liệu. Nếu không tiến triển sẽ xem xét để tiến hành cắt phổi
Ổ cặn màng phổi, khi người bệnh ổn định sẽ mổ bóc vỏ màng phổi nội soi hoặc mổ mở.
Dày dính màng tim cần phẫu thuật bóc vỏ màng tim.
31. ĐIỀU TRỊ NGOẠI KHOA TẮC RUỘT DO LAO
I. ĐẠI CƯƠNG
Lao ruột chủ yếu được điều trị nội khoa, Tuy nhiên các trường hợp biến chứng như tắc ruột, viêm phúc mạc thủng ruột, xuất huyết tiêu hóa nặng rò ruột cần điều trị phẫu thuật. Các phương pháp phẫu thuật khác nhau tùy theo thể loại biến chứng, theo tình trạng người bệnh.
II. CHỈ ĐỊNH
- Tắc ruột do lao đã điều trị nội khoa không kết quả, hoặc sau khi điều trị, hoặc tái phát nhiều lần.
- Phối hợp lao và ung thư
- Chưa chắc chắn chẩn đoán
III. CHỐNG CHỈ ĐỊNH
Bán tắc ruột chưa điều trị
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện đã có kinh nghiệm phẫu thuật, đặc biệt là phẫu thuật tiêu hóa, và gây mê hồi sức có kinh nghiệm.
2. Phương tiện
Bộ dụng cụ phẫu thuật tiêu hóa đại phẫu
Dao mổ điện
3. Người bệnh
- Các xét nghiệm cơ bản
- Chụp x quang phổi, điện tâm đồ
- Nội soi đường tiêu hóa
- Siêu âm, hoặc chụp cắt lớp vi tính.
- Kháng sinh phổ rộng dùng trước mổ. Nên dùng Métronidazol phối hợp với Cephalosporine thế hệ thứ 3.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
Người bệnh nằm ngửa
Đặt thông dạ dày
Đặt dẫn lưu bàng quang
2. Vô cảm
Gây mê nội khí quản. Nên có màng lọc nối ống máy mê.
3. Kỹ thuật
3.1. Rạch da
Đường giữa trên dưới rốn rộng rãi để đảm bảo thăm dò được toàn bộ ổ bụng. Nếu có Người thực hiện kinh nghiệm và phương tiện có thể thực hiện phẫu thuật nội soi.
3.2. Thăm dò toàn bộ ổ bụng theo nguyên tắc: trên xuống dưới toàn bộ đường tiêu hóa.
3.1.1. Với tắc ruột do dính/kết bọc
Cố gắng gỡ dính tối đa
Mở tối đa kết bọc để giải phóng ruột
Nếu quá dính chỉ nên làm mở thông ruột trên tắc: mở thông ruột trên ống thông đưa ra ngoài, hoặc đưa quai ruột tắc ra ngoài. Hạn chế nối tắt.
3.1.2. Tắc ruột do hẹp
Cắt đoạn nối nếu đoạn ruột hẹp ít, ngắn. Khâu lại 2 lớp chỉ tiêu chậm số 3/0 -4/0. Có thể nối bên bên trong cấp cứu, tận tận hoặc tận bên với mổ phiên.
Tình trạng người bệnh yếu không thể cắt đoạn nên làm mở thông ruột trên chỗ tắc đưa ra trên thông, hoặc đưa quai ruột tắc ra ngoài. Nên hạn chế nối tắt.
Nếu hẹp nhiều chỗ, đoạn dài nên làm tạo hình ruột hẹp. Khâu lại chỉ tiêu chậm số 3/0-4/0. Tuy nhiên phải là Người thực hiện tiêu hóa có kinh nghiệm mới làm được và làm trong mổ phiên.
3.1.3. Tắc ruột do thể u
Thường gặp là u góc hồi manh tràng, u đại tràng, trực tràng khu trú ít hơn.
Khác với u đại tràng, u lao ruột chỉ cần cắt ruột theo tổn thương chứ không cần cắt theo mạch máu chi phối. Ví dụ: u góc hồi manh tràng cắt manh tràng + đoạn hồi tràng, u đại tràng cắt đoạn đại tràng tổn thương không nạo vét hạch. Chỉ lấy hạch nếu hoại tử.
Khi phẫu tích manh tràng hoặc đại tràng, cần lưu ý bộc lộ rõ các mạch máu, niệu quản 2 bên để tránh làm tổn thương.
Sau cắt đoạn ruột khâu phục hồi đường tiêu hóa: miệng nối hồi -đại tràng lên tận tận-tận bên chỉ tiêu chậm 2 lớp 3/0 - 4/0; miệng nối đại tràng-đại tràng tận tận 2 lớp chỉ tiêu chậm 3/0 - 4/0.
Cần gửi giải phẫu bệnh để xét nghiệm đánh giá mức độ điều trị lao: đã ổn định, chưa khỏi cần điều trị tiếp.
Đặt dẫn lưu: Các vị trí cần đặt là rãnh đại tràng 2 bên và ở Douglas. Yêu cầu dẫn lưu to, tốt nhất dùng dẫn lưu tráng Silicone.
Đóng bụng 2 lớp: cân cơ phúc mạc, da.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
1.1. Như những trường hợp phẫu thuật nói chung, đặc biệt lưu ý các dẫn lưu về màu sắc, số lượng. Nếu thấy dẫn lưu ra màu đỏ, ra nhiều bất thường cần báo Người thực hiện xem lại ngay.
1.2. Trong 6 giờ đầu sau phẫu thuật cần theo dõi mạch, huyết áp, nhiệt độ mỗi giờ 1 lần. Trong ngày tiếp theo theo dõi 2 lần/ ngày.
1.3. Sau phẫu thuật phối hợp tối thiểu 2 loại kháng sinh như phần trên.
1.4. Các dẫn lưu sẽ được rút theo chỉ định của bác sĩ điều trị: thể trạng người bệnh tiến triển tốt, dẫn lưu không ra.
1.5. Cần lưu ý bồi phụ đủ nước, điện giải, protein máu, truyền máu nếu cần thiết.
2. Tai biến và xử trí
2.1.Trong quá trình phẫu thuật
- Thủng ruột khi tiến hành gỡ dính: khâu lại bằng chỉ tiêu số 3 hoặc 4
- Thủng vào dạ dày: khâu lại chỉ tiêu chậm, hút thông dạ dày sau mổ.
- Thủng vào tá tràng: nên mời tuyến trên chi viện ngay vì XỬ trí phức tạp tùy theo từng trường hợp cụ thể.
- Cắt phải niệu quản, nếu không mất nhiều có thể nối ngay chỉ tiêu chậm số 4/0 và đặt modelage. Nếu bị mất đoạn nhiều nên đưa dẫn lưu đoạn trên ra ngoài, đầu dưới thắt lại và đánh dấu bằng một sợi chỉ màu (cần ghi rõ trong biên bản phẫu thuật) để dễ tìm khi phẫu thuật lại. Gửi sớm người bệnh lên tuyến trên.
2.2. Sau phẫu thuật
- Chảy máu từ thành bụng bên ngoài, nếu nhẹ có thể băng ép và theo dõi, nếu chảy nhiều cần mở vết thương kiểm tra để khâu cầm máu
- Chảy máu trong ổ bụng. Nếu theo dõi thấy các dẫn lưu ra nhiều, tụt huyết áp nên mổ lại sớm để kiểm tra và xử trí nguyên nhân chảy máu.
- Viêm phúc mạc do bục miệng nối: phẫu thuật đưa 2 đầu ruột ra ngoài, nếu đầu dưới ngắn thì đóng lại và cố định vào thành bụng trước (cần ghi rõ vị trí cố định trong biên bản phẫu thuật), lau rửa kỹ ổ bụng và đặt dẫn lưu.
- Áp xe tồn dư trong ổ bụng: xác định chính xác vị trí ổ áp xe bằng siêu âm, nếu có thể chụp cắt lớp vi tính:
Áp xe nhỏ, đường kính < 5 cm, ở nông có thể chọc hút dưới sự hướng dẫn của siêu âm, hoặc tách vết mổ
Áp xe lớn, nằm sâu phải trích dẫn lưu ngoài phúc mạc
Áp xe nằm giữa các quai ruột cần phẫu thuật lại làm sạch ổ áp xe.
-Tắc ruột sớm do dính, theo dõi điều trị nội khoa: ống thông dạ dày, kháng sinh, truyền dịch. Tuy nhiên nếu điều trị nội thất bại cần phẫu thuật, tùy theo mức độ sẽ gỡ dính, hoặc dính nhiều làm mở thông ruột trên chỗ tắc.
- Hồi sức tích cực, truyền máu nếu cần thiết.
- Nếu có ỉa lỏng nhiều cần cho Immodium, Debridat uống.
32. XỬ TRÍ VIÊM TẤY LAN TỎA TẦNG SINH MÔN
I. ĐẠI CƯƠNG
Viêm tấy lan tỏa tầng sinh môn hay còn gọi bệnh Fournier là một cấp cứu ngoại khoa. Nguyên nhân do nhiễm trùng nặng tầng sinh môn có nguồn gốc từ các bệnh lý vùng hậu môn (trĩ, rò, áp xe cạnh hậu môn...) hoặc đường tiết niệu (viêm tấy nước tiểu, rò nước tiểu...) trên cơ địa người bệnh mắc tiểu đường, nghiện rượu, suy giảm miễn dịch... bị bội nhiễm và phát triển thành. Đặc điểm của bệnh là viêm tấy lan tỏa nhanh, rộng nhưng nông chỉ đến hết phần da và tổ chức dưới da. Việc xử trí ngoại khoa viêm tấy lan tỏa tầng sinh môn cần phải làm sớm trong cấp cứu mục đích dẫn lưu mủ, cắt lọc tổ chức hoại tử tránh để lan rộng mới có cơ hội cứu được người bệnh.
II. CHỈ ĐỊNH
Viêm tấy mủ lan tỏa rộng tầng sinh môn.
III. CHUẨN BỊ
1. Người thực hiện
Người thực hiện đã có kinh nghiệm phẫu thuật, đặc biệt là phẫu thuật tiêu hóa, và gây mê hồi sức có kinh nghiệm.
2. Phương tiện
Bộ dụng cụ phẫu thuật tiêu hóa
Bàn mổ có bộ giạng chân tư thế sản khoa
Dao mổ điện
3. Người bệnh
- Các xét nghiệm cơ bản, yếu tố đông máu
- Chụp x quang phổi, điện tâm đồ
- Kháng sinh mạnh, phổ rộng, dùng sớm đường tĩnh mạch. Nên dùng Métronidazol phối hợp với Cephalosporine thế hệ thứ 3.
IV. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
Người bệnh nằm ngửa dạng chân tư thế sản khoa, kê mông cao
Đặt dẫn lưu bàng quang
2. Vô cảm
Gây mê nội khí quản hoặc gây tê tủy sống
3. Kỹ thuật
3.1. Dẫn lưu cắt lọc tổ chức hoại tử
Phải rạch da rộng cho đến tận tổ chức lành bất kể hoại tử lan đến đâu Cắt lọc tổ chức hoại tử đến tổ có tưới máu, thường đến lớp cân cơ là đủ. Lấy mủ làm xét nghiệm vi khuẩn và kháng sinh đồ.
Dùng tay phá rộng lên phía trên ở hố ngồi trực tràng 2 bên nếu ổ mủ lan đến đó. Thăm dò kiểm tra nguồn gốc: rò cạnh hậu môn, rò nước tiểu...
Bơm rửa nhiều lần huyết thanh mặn, Betadine...
Đặt dẫn lưu tại hố ngồi trực tràng, tốt nhất là dẫn lưu Silicone
Da hở hoàn toàn.
3.2. Kết hợp xử trí
Trường hợp viêm tấy lan tỏa, tổn thương lan rộng, người bệnh cần được kết hợp làm: Hậu môn nhân tạo ở đại tràng sigma hoặc đại tràng ngang (xem bài làm hậu môn nhân tạo) và/hoặc mở thông bàng quang trên ống thông Pezzer.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1.Theo dõi
1.1. Như những trường hợp phẫu thuật nói chung, đặc biệt lưu ý dẫn lưu bàng quang, và đầu ruột (hậu môn nhân tạo).
1.2. Sáu giờ đầu cần lấy mạch, huyết áp, nhiệt độ mỗi giờ 1 lần. Những ngày tiếp theo thì lấy 2 lần/ ngày.
1.3. Sau phẫu thuật phối hợp tối thiểu 2 loại kháng sinh như phần trên. Tuy nhiên kháng sinh có thể chỉnh sau khi có kết quả kháng sinh đồ. Kháng sinh dùng kéo dài 7 đến 10 ngày hoặc hơn tùy theo diễn biến của người bệnh và tình trạng tại chỗ.
1.4. Cần lưu ý bồi phụ đủ nước, điện giải, protein máu, truyền máu nếu cần thiết.
1.5. Dẫn lưu sẽ rút sau từ 5 đến bảy ngày nếu không thấy ra, tình trạng chung người bệnh tiến triển tốt.
2. Chăm sóc vết thương
- Chăm sóc vết thương trong bệnh lý viêm tấy lan tỏa tầng sinh môn là một khâu quan trọng ảnh hưởng đến kết quả điều trị người bệnh.
- Vết thương để hở nên phải chăm sóc thay băng những ngày đầu tối thiểu 2 lần.
- Trong quá trình thay băng chăm sóc, tiếp tục cắt lọc tổ chức hoại tử hàng ngày.
- Dùng các loại gạc có độ thấm hút cao như gạc Urgo.
3. Tai biến và xử trí
3.1. Trong phẫu thuật
- Chảy máu do hoại tử vào các mạch máu: khâu mạch máu hoặc thắt mạch
- Thủng niệu đạo: mở thông bàng quang như trên.
- Chảy máu đám rối trước bàng quang: cầm máu dao điện.
- Hồi sức tích cực, truyền máu.
3.2. Sau phẫu thuật
- Chảy máu do hoại tử mạch. Nếu chảy máu ít chỉ cần băng ép, nếu chảy máu nhiều lên đưa lên nhà mổ kiểm tra để khâu hoặc thắt mạch.
- Liên quan đến hậu môn nhân tạo: tụt, hoại tử, chảy máu... do làm kỹ thuật không đúng hoặc do hoại tử lan đến cần phải xử trí làm lại.
- Liên quan đến mở thông bàng quang: tắc, tụt thông, máu cục bàng quang... Cần kiểm tra lại, bơm rửa máu cục.
33. ĐIỀU TRỊ PHẪU THUẬT VIÊM PHÚC MẠC TIÊN PHÁT
I. ĐẠI CƯƠNG
Viêm phúc mạc có nhiều nguyên nhân và xử trí trong phẫu thuật khác nhau theo nguyên nhân. Tuy nhiên phần này chỉ đề cập việc xử trí viêm phúc viêm phúc mạc toàn thể tiên phát. Đây là một cấp cứu ngoại khoa thường gặp, cần phải xử trí phẫu thuật cấp cứu mục đích dẫn lưu mủ, lau rửa ổ bụng.
II. CHỈ ĐỊNH
Viêm phúc mạc toàn thể.
III. CHỐNG CHỈ ĐỊNH
Viêm phúc mạc do phế cầu đã được khẳng định (xét nghiệm vi khuẩn)
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện đã có kinh nghiệm phẫu thuật, đặc biệt là phẫu thuật tiêu hóa, và gây mê hồi sức có kinh nghiệm.
2. Phương tiện
- Bộ dụng cụ phẫu thuật bụng
- Bộ dụng cụ phẫu thuật tiêu hóa
- Dao mổ điện
3. Người bệnh
- Các xét nghiệm cơ bản
- Chụp x quang phổi, điện tâm đồ
- Siêu âm, hoặc chụp cắt lớp vi tính.
- Kháng sinh mạnh, phổ rộng, dùng sớm đường tĩnh mạch. Nên dùng Métronidazol phối hợp với Cephalosporine thế hệ thứ 3.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
- Người bệnh nằm ngửa. Có thể độn lưng nếu nghi ngờ các tổn thương ở tụy tá tràng.
- Đặt thông dạ dày
- Đặt dẫn lưu bàng quang
2. Vô cảm
Gây mê nội khí quản
3. Kỹ thuật
3.1. Rạch da:
- Đường trắng giữa trên dưới rốn rộng rãi để đảm bảo thăm dò được toàn bộ ổ bụng
- Nếu Người thực hiện có kinh nghiệm, có phương tiện có thể thực hiện phẫu thuật nội soi.
3.2. Thăm dò toàn bộ ổ bụng theo nguyên tắc: trên xuống dưới toàn bộ đường tiêu hóa, các tạng trong bụng: gan, lách..., sau phúc mạc: tụy, thận..., tiểu khung: phần phụ. Nếu có tổn thương XỬ trí theo thương tổn.Cần kiểm tra kỹ tránh bỏ sót tổn thương.
- Lấy mủ xét nghiệm vi khuẩn. Cần làm soi tươi trực tiếp và nuôi cấy. Yêu cầu mủ phải lấy và chuyển ngay cho khoa vi sinh từ lúc vào ổ bụng.
- Trước khi đóng bụng, cần rửa bụng nhiều huyết thanh mặn, ấm, pha Betadine
- Đặt dẫn lưu: Các vị trí cần đặt là rãnh đại tràng 2 bên và ở Douglas. Yêu cầu dẫn lưu to, tốt nhất dùng dẫn lưu tráng silicone. Ngoài ra theo các vị trí có tổn thương: vùng tụy, hố lách, trên gan...
- Đóng bụng 1 lớp toàn thể: lấy toàn bộ các lớp của thành bụng.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
1.1. Như những trường hợp phẫu thuật nói chung, đặc biệt lưu ý các dẫn lưu về màu sắc, số lượng. Nếu thấy dẫn lưu ra màu đỏ, ra nhiều bất thường cần báo Người thực hiện xem lại ngay.
1.2. Trong 6 giờ đầu sau phẫu thuật cần theo dõi mạch, huyết áp, nhiệt độ mỗi giờ 1 lần. Trong ngày tiếp theo theo dõi 2 lần/ ngày
1.3. Sau phẫu thuật phối hợp tối thiểu 2 loại kháng sinh như phần trên. Tuy nhiên kháng sinh có thể chỉnh sau khi có kết quả kháng sinh đồ. Thời gian dùng kháng sinh kéo dài 7 đến 10 ngày hoặc hơn tùy theo diễn biến của người bệnh.
1.4. Các dẫn lưu sẽ được rút theo chỉ định của bác sĩ Điều trị: thể trạng người bệnh tiến triển tốt, dẫn lưu không ra, kiểm tra siêu âm không còn mủ hoặc không có ổ khu trú.
1.5. Cần lưu ý bồi phụ đủ nước, điện giải, protein máu, truyền máu nếu cần thiết.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
- Chảy máu do tổn thương mạch trong quá trình tiến hành thăm dò, ví dụ rách mạch máu mạc treo ruột tùy tình huống có thể khâu bằng chỉ tiêu chậm số 4 hoặc 5, hoặc cắt đoạn ruột.
- Thủng ruột nên khâu lại chỉ tiêu số 3 hoặc 4. khâu 2 lớp. Thủng dạ dày: khâu lại chỉ tiêu chậm, lưu ống thông dạ dày để hút sau mổ.
- Thủng vào tá tràng: nên mời tuyến trên chi viện ngay vì XỬ trí phức tạp tùy theo từng trường hợp cụ thể.
- Cắt phải niệu quản, nếu không mất nhiều có thể nối ngay chỉ tiêu chậm số 4/0 và đặt modelage. Nếu bị mất đoạn nhiều nên đưa dẫn lưu đoạn trên ra ngoài, đầu dưới thắt lại và đánh dấu bằng một sợi chỉ màu (cần ghi rõ trong biên bản phẫu thuật) để dễ tìm khi phẫu thuật lại. Gửi sớm người bệnh lên tuyến trên.
- Thủng bàng quang khâu lại bàng quang chỉ tiêu chậm số 3, 2 lớp và dẫn lưu bàng quang sông Pezzer hoặc Foley
- Hồi sức tích cực, truyền máu nếu cần thiết.
2.2. Sau phẫu thuật
- Chảy máu từ thành bụng bên ngoài, nếu nhẹ có thể băng ép và theo dõi, nếu chảy nhiều cần mở vết thương kiểm tra để khâu cầm máu.
- Chảy máu trong ổ bụng: dẫn lưu ra nhiều máu đỏ tươi, tụt huyết áp, nên mổ lại kiểm tra để cầm máu
- Áp xe tồn dư, cần theo dõi. Nếu áp xe nhỏ, dưới 5 cm, thể trạng người bệnh tiến triển tốt, tiêu hóa thông, có thể theo dõi điều trị nội khoa.
- Áp xe lớn, sốt, tùy theo mức độ và khu trú có thể chọc hút dẫn lưu lại dưới siêu âm hoặc mổ lại để dẫn lưu.
- Tắc ruột sớm do dính, theo dõi điều trị nội khoa: ống thông dạ dày, kháng sinh, truyền dịch. Tuy nhiên nếu điều trị nội thất bại cần phẫu thuật, tủy theo mức độ sẽ gỡ dính, hoặc dính nhiều làm mở thông ruột trên chỗ tắc.
34. PHẪU THUẬT CẮT ĐOẠN TRỰC TRÀNG NỘI SOI
I. ĐẠI CƯƠNG
Cắt đoạn trực tràng nội soi là phẫu thuật cắt bỏ một đoạn đại tràng xích ma và trực tràng cùng mạc treo tương ứng bằng phương pháp mổ nội soi. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng trái (đại tràng xuống hoặc đại tràng xích ma) với trực tràng còn lại bằng máy nối cơ học.
II. CHỈ ĐỊNH
Thường áp dụng nhất cho các trường hợp u trực tràng đoạn 1/3 trên và 1/3 giữa.
III. CHỐNG CHỈ ĐỊNH
1. Khối u quá lớn, ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là phúc mạc không có khả năng cắt bỏ.
2. Người bệnh già yếu hoặc có các bệnh nặng phối hợp không thể thực hiện được phương pháp mổ nội soi (ví dụ như suy tim, suy chức năng hô hấp,…)
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện
- Dàn máy mổ nội soi với các phương tiện chuyên dụng.
- Bộ dụng cụ mổ mở đại phẫu tiêu hóa.
- Dụng cụ khâu nối máy.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm tư thế sản khoa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản.
3. Người thực hiện: đứng bên phải người bệnh, phụ 1 đứng bên đối diện, phụ 2 đứng bên trái Người thực hiện và giữ camera, dụng cụ viên đứng dưới giữa hai chân người bệnh.
4. Kỹ thuật:
4.1. Đặt trocar:
Thường đặt 5 trocar tại các vị trí như sau:
Dưới rốn: sử dụng ống camera (trocar 10mm - số 1)
Hố chậu phải: ngang gai chậu trước trên phải, vào trong 2 khoát ngón tay (trocar 12mm - số 2), sử dụng dao siêu âm, dụng cụ cắt nối trực tràng,…
Mạng sườn phải: bờ ngoài cơ thẳng to phải, cách trocar số 2 khoảng 10 cm (trocar 5mm hoặc 10mm - số 3), sử dụng panh thông thường hoặc panh Babcock (số 5mm hoặc 10mm).
Hố chậu trái: (trocar 5mm - số 4). Mạng sườn trái (trocar 5mm - số 5).
4.2. Thăm dò:
Đánh giá thương tổn và các tạng trong ổ bụng. Đưa người bệnh về tư thế đầu thấp tối đa, nghiêng sang phải. Gạt ruột non lên cao, sang phải để bộc lộ rõ vùng tiểu khung và nửa bụng trái.
4.3. Giải phóng đại - trực tràng và cắt đoạn trực tràng:
- Phẫu tích mạch mạc treo tràng dưới và giải phóng bờ phải đại tràng xich ma - trực tràng: xác định rõ động mạch chậu, niệu quản phải, theo ụ nhô đi lên phía mạc treo đại tràng xích ma khoảng 5 cm sẽ thấy bó mạch mạc treo tràng dưới. Mở bờ phải mạc treo đại tràng xích ma - trực tràng (điểm bắt đầu là nơi dự kiến thắt gốc mạch mạc treo tràng dưới tới điểm thấp nhất túi cùng Douglas). Phẫu tích giải phóng đại tràng xích ma - trực tràng từ trên xuống dưới, từ trước ra sau, từ trái sang phải. Khi bờ mạc treo đã khá tự do, nâng lên dễ dàng, tiến hành phẫu tích mạch mạc treo tràng dưới. Dùng gạc nhỏ nội soi đẩy tổ chức lỏng lẻo nằm giữa mạc treo ở trên, động mạch chậu gốc trái ở dưới cho đến khi nhìn thấy rõ niệu quản trái. Đặt gạc đánh dấu vị trí niệu quản trái. Tiếp tục phẫu tích lột trần mạch mạc treo tràng dưới một đoạn khoảng 2 cm. Thắt gốc mạch bằng buộc chỉ hoặc clip khóa mạch (hemolock) hoặc dao hàn mạch. Nên cắt mạch sau để dễ dàng cho việc phẫu tích mạc treo (có tác dụng nâng mạc treo lên).
- Phẫu tích giải phóng mạc treo trực tràng phía sau: phẫu tích giải phóng mạc treo trực tràng đúng lớp vô mạch nằm giữa cân sau mạc treo trực tràng và mặt trước xương cùng cụt. Không phẫu tích quá thô bạo, tránh thương tổn rách tĩnh mạch trước xương cùng, rất khó cầm máu. Tùy theo cắt toàn bộ hay một phần mạc treo trực tràng mà phẫu tích đến đoạn trực tràng tương ứng. Trong trường hợp cần cắt toàn bộ mạc treo trực tràng thì phẫu tích đến mặt trên khối cơ nâng, sát lớp cơ vòng hậu môn.
- Phẫu tích giải phóng đại tràng trái: dùng dao điện hoặc dao siêu âm giải phóng đại tràng xích ma khỏi phúc mạc thành bên trái. Tiếp tục phẫu tích lên cao giải phóng đại tràng trái, đại tràng góc lách. Ước lượng đoạn đại tràng trái đã đủ dài để đưa xuống nối với trực tràng thì dừng lại.
- Phẫu tích bờ trái đại tràng xích ma - trực tràng: từ hố chậu trái tìm gạc đánh dấu vị trí niệu quản trái, mở mạc treo đại tràng xich ma để lộ ra khoang phía sau trực tràng. Người phụ 1 dùng panh (qua lỗ trocar số 5) luồn qua khe mở mạc treo đưa xuống dưới ở phía sau, bờ trái trực tràng để bộc lộ rõ một màng mỏng phúc mạc bên trái trực tràng. Dùng dao điện hoặc dao siêu âm cắt lá phúc mạc bờ trái trực tràng.
- Phẫu tích mặt trước trực tràng khỏi bàng quang, tuyến tiền liệt, hai túi tinh ở nam (tử cung, âm đạo ở nữ) vừa đủ để cắt dưới u ít nhất 2 cm.
- Phẫu tích hai cánh bên trực tràng. Kết thúc thì mổ này, trực tràng đã hoàn toàn tự do khỏi phúc mạc và các thành phần treo giữ ở tiểu khung. Trở lại cắt mạch mạc treo tràng dưới.
- Cắt đoạn trực tràng:
Xác định điểm cắt trực tràng dưới u ít nhất 4 cm, phẫu tích cắt mạc treo trực tràng khỏi thành trực tràng một đoạn khoảng 2 cm, để lộ hoàn toàn lớp cơ. Dùng máy cắt đưa qua lỗ trocar 2, sử lưỡi dao 60 cm cắt trực tràng. Kiểm tra diện cắt, có thể phải dùng 2 lưỡi cắt. Kết thúc phần phẫu tích bằng nội soi.
4.4. Mở bụng cắt đoạn đại trực tràng:
- Mở nhỏ ổ bụng ở hố chậu trái, nên tận dụng lỗ mở trocar số 4, rạch da đủ rộng để có thể lấy khối u trực tràng dễ dàng khỏi ổ bụng. Nên sử dụng đường rạch ngang. Bọc chỗ mở bụng, dùng panh Babcock đưa đoạn đại trực tràng đã phẫu tích ra khỏi ổ bụng.
- Xác định vị trí đại tràng xích ma sẽ cắt bỏ sao cho đảm bảo một số yếu tố: lấy đi hết tổ chức u, bao gồm cả các hạch vệ tinh trên mạc treo; mạch nuôi dưỡng tốt; đủ dài để làm miệng nối không căng.
- Cắt đoạn đại tràng xích ma đã lựa chọn. Khâu đặt dụng cụ cắt nối. Có thể làm miệng nối đại - trực tràng tận - tận hoặc tận - bên.
- Đóng thành bụng.
Trong quá trình thực hiện quy trình trên, người phụ 1 rửa mỏm trực tràng qua đường hậu môn bằng nước muối, dung dịch betadine.
4.5. Lập lại lưu thông đường tiêu hóa:
- Trở lại trường mổ ổ bụng qua camera nội soi. Phụ 1 đưa máy nối qua hậu môn tới mỏm trực tràng, nhìn rõ vòng cắt dự kiến tại vị trí tốt nhất. Mở máy đẩy đinh nhọn qua thành trực tràng.
- Khớp nối giữa đại tràng xích ma với trực tràng. Kiểm tra đại tràng nằm đúng chiều, không căng, mạc treo không xoắn, bấm máy, tháo máy đúng yêu cầu kỹ thuật. Kiểm tra hai đầu cắt trên máy.
- Kiểm tra miệng nối. Có thể khâu lại mạc treo - phúc mạc tiểu khung.
- Đặt dẫn lưu tiểu khung qua nội soi, rút và đóng các lỗ trocar.
VI. THEO DÕI
- Theo dõi như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày, bồi phụ đủ nước - điện giải, năng lượng hàng ngày. Chú ý bù đủ albumine, protein máu.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
- Chảy máu: nếu không cầm được bằng nội soi, nên chuyển mổ mở.
- Miệng nối không kín: thường phải chuyển mổ mở kiểm tra và XỬ trí theo tình huống cụ thể.
2. Sau phẫu thuật
Chảy máu: chảy máu trong ổ bụng, cần theo dõi sát, cần thiết phải phẫu thuật lại ngay qua nội soi hoặc mổ mở. Chảy máu miệng nối, soi trực tràng kiểm tra. Thường chỉ cần đặt miếng gạc ép vào miệng nối. Nếu máu chảy thành tia, cần can thiệp cầm máu.
Bục miệng nối: phẫu thuật lại đóng đầu dưới, đưa đầu ruột trên ra ngoài. Có thể giữ nguyên miệng nối và làm hậu môn nhân tạo dẫn lưu toàn bộ phía trên.
Tắc ruột sau mổ: kiểm tra xem do dãn ruột cơ năng hay tắc ruột cơ học. Nếu do nguyên nhân cơ học phải mổ kiểm tra và XỬ trí nguyên nhân.
Áp xe tồn dư trong ổ bụng: nếu ổ áp xe khu trú, dẫn lưu dưới siêu âm. Áp xe nằm giữa các quai ruột, cần phẫu thuật lại làm sạch và dẫn lưu ổ bụng.
35. PHẪU THUẬT CẮT CỤT TRỰC TRÀNG NỘI SOI
I. ĐẠI CƯƠNG
Cắt cụt trực tràng nội soi là phẫu thuật cắt bỏ một đoạn đại tràng xích ma và toàn bộ trực tràng hậu môn cùng mạc treo tương ứng bằng phương pháp mổ nội soi rồi đưa đại tràng xích ma ra thành bụng làm hậu môn nhân tạo ở hố chậu trái.
II. CHỈ ĐỊNH
Thường áp dụng nhất cho các trường hợp u trực tràng đoạn 1/3 dưới. Xem thêm bài phẫu thuật cắt cụt trực tràng đường bụng - tầng sinh môn.
III. CHỐNG CHỈ ĐỊNH
1. Khối u quá lớn, ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là phúc mạc không có khả năng cắt bỏ.
2. Người bệnh già yếu hoặc có các bệnh nặng phối hợp không thể thực hiện
được phương pháp mổ nội soi (ví dụ như suy tim, suy chức năng hô hấp). Xem thêm bài phẫu thuật cắt cụt trực tràng đường bụng - tầng sinh môn.
IV. CHUẨN BỊ
1. Người thực hiện
Người thực hiện tiêu hóa và bác sỹ gây mê hồi sức có kinh nghiệm.
2. Phương tiện
Dàn máy mổ nội soi với các phương tiện chuyên dụng. Bộ dụng cụ mổ mở đại phẫu tiêu hóa.
3. Người bệnh
(xem bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng và bài cắt toàn bộ đại tràng)
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm tư thế sản khoa, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản.
3. Người thực hiện
Đứng bên phải người bệnh, phụ 1 đứng bên đối diện, phụ 2 đứng bên trái Người thực hiện và giữ camera, dụng cụ viên đứng dưới giữa hai chân người bệnh.
4. Kỹ thuật
4.1. Đặt trocar
4.2. Thăm dò
Đánh giá thương tổn và các tạng trong ổ bụng.
4.3. Giải phóng đại - trực tràng và cắt đoạn trực tràng
Các bước mục a, b, c xem bài phẫu thuật cắt đoạn trực tràng nội soi. Lưu ý:
Không cần giải phóng đại tràng trái toàn bộ.
Phẫu tích trực xuống càng thấp càng dễ dàng cho thì mổ tầng sinh môn.
4.4. Mở bụng cắt đoạn đại trực tràng:
- Mở nhỏ ổ bụng ở mạng sườn trái, nên tận dụng lỗ mở trocar số 5, rạch da đủ rộng để có thể lấy khối u trực tràng dễ dàng khỏi ổ bụng và làm hậu môn nhân tạo. Dùng Babcock đưa đoạn đại trực tràng đã phẫu tích ra khỏi ổ bụng.
- Xác định vị trí đại tràng xích ma sẽ cắt bỏ sao cho đảm bảo một số yếu tố: lấy đi hết tổ chức u, bao gồm cả các hạch vệ tinh trên mạc treo; mạch nuôi dưỡng tốt; đủ dài để làm hậu môn nhân tạo.
- Cắt đoạn đại tràng xích ma đã lựa chọn, làm hậu môn nhân tạo tại hố chậu trái.
- Đóng thành bụng, rút dụng cụ mổ nội soi.
4.5. Thì cắt cụt trực tràng đường tầng sinh môn:
- Rạch da quanh hậu môn một vòng bờ ngoài cơ thắt.
- Phẫu tích giải phóng ống hậu môn: tùy chọn phẫu tích từ bờ trái hay phải. Phẫu tích có thể thực hiện bằng dao điện hoặc sử dụng phối hợp dao siêu âm thì nhanh và dễ dàng hơn. Phẫu tích thực hiện từ nông vào sâu, lấy toàn bộ cơ vòng hậu môn. Phẫu tích tỉ mỉ, cầm máu kỹ. Đặc biệt các mạch trực tràng dưới ở hai bên, cầm máu cơ nâng, vách âm đạo hậu môn - trực tràng.
- Khi đã phẫu tích lên cao, ước lượng tới diện phẫu tích phía trên bụng, mở vào phía sau hậu môn - trực tràng kéo đoạn trực tràng qua khe mở này ra ngoài tầng sinh môn. Tiếp tục phẫu tích 2 phía, ra phía trước (vách âm đạo trực tràng) cho đến khi kéo lấy toàn bộ đoạn trực tràng cắt bỏ qua tầng sinh môn.
- Kiểm tra cầm máu, đặt dẫn lưu, khâu lại vết mổ tầng sinh môn. Nếu do khối u to, thâm nhiễm tiểu khung, không thực hiện được khâu tầng sinh môn, cần đặt mèche cầm máu.
VI. THEO DÕI
Theo dõi như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày, bồi phụ đủ nước- điện giải, năng lượng hàng ngày. Chú ý bù đủ albumine, protein máu.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
Chảy máu: nếu không cầm được bằng nội soi, nên chuyển mổ mở.
U quá to, thâm nhiễm xung quanh không thực hiện được kỹ thuật mổ nội soi, chuyển mổ mở.
2. Sau phẫu thuật
- Chảy máu: chảy máu trong ổ bụng, cần theo dõi sát, cần thiết phải phẫu thuật lại ngay qua nội soi hoặc mổ mở.
- Tắc ruột sau mổ: kiểm tra xem do dãn ruột cơ năng hay tắc ruột cơ học. Nếu do nguyên nhân cơ học phải mổ kiểm tra và XỬ trí nguyên nhân.
36. PHẪU THUẬT CẮT ĐẠI TRÀNG PHẢI NỘI SOI
I. ĐẠI CƯƠNG
Cắt đại tràng phải là phẫu thuật bao gồm: cắt bỏ 10 - 15 cm hồi tràng, manh tràng, đại tràng lên, nửa đại tràng ngang bên phải, cùng mạc treo tương ứng thực hiện bằng kỹ thuật mổ nội soi ổ bụng. Lập lại lưu thông đường tiêu hóa bằng nối hồi tràng với đại tràng ngang qua đường mở nhỏ thành bụng.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u ở đại tràng từ van hồi - manh tràng đến đại tràng ngang.
2. Một số trường hợp khác: lao hồi manh tràng, polyp ung thư hóa, túi thừa đại tràng biến chứng, lồng ruột hoại tử, khối u mạc treo đại tràng.
III. CHỐNG CHỈ ĐỊNH
1. Khối u quá lớn, ung thư đã di căn xa, vào các tạng lân cận, đặc biệt là tá tràng, phúc mạc không có khả năng cắt bỏ.
2. Người bệnh già yếu hoặc có các bệnh nặng phối hợp không thể thực hiện được phương pháp mổ nội soi (ví dụ như suy tim, suy hô hấp)
IV. CHUẨN BỊ
1. Người thực hiện
2. Phương tiện
3. Người bệnh
Mục 1, 2, 3 xem bài phẫu thuật cắt đại tràng phải (mổ mở); cắt đoạn trực tràng nội soi và bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa hai chân dạng, đặt ống thông bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Người thực hiện đứng bên trái người bệnh, phụ 1 đứng giữa hai chân người bệnh, phụ 2 đứng ngay bên trái Người thực hiện và cầm camera.
4. Kỹ thuật:
4.1. Đặt trocar:
Thường đặt 4 trocar tại các vị trí như sau:
Dưới rốn: sử dụng ống camera (trocar 10mm - số 1)
Trên rốn: trên đường trắng, cách trocar số 1 khoảng 4 khoát ngón tay (trocar 10mm - số 2)
Hố chậu phải: (trocar 5mm - số 3)
Hố chậu trái: (trocar 5 hoặc 10 mm phụ thuộc cỡ panh Babcock - số 4).
4.2. Thăm dò
Đánh giá thương tổn và các tạng trong ổ bụng. Đưa người bệnh về tư thế đầu cao, nghiêng sang trái. Gạt ruột non xuống thấp, sang trái để bộc lộ rõ vùng đại tràng phải.
4.3. Giải phóng đại tràng phải:
* Phương pháp phẫu tích từ ngoài vào trong:
- Phẫu tích đại tràng ngang, đại tràng góc gan: bắt đầu từ đoạn giữa đại tràng ngang, dùng dao siêu âm phẫu tích giải phóng đoạn đại tràng ngang bên phải đến đại tràng góc gan. Tránh tổn thương dạ dày tá tràng, túi mật.
- Phẫu tích giải phóng mạc Told bên phải: sau khi hạ đại tràng góc gan, tiếp tục phẫu tích xuống hố chậu phải để giải phóng mạc Told bên phải. Thường chỉ cần dùng gạc mổ nội soi gạt dần tổ chức liên kết lỏng lẻo phía sau phúc mạc của mạc treo đại tràng phải. Các tạng phía sau phúc sẽ được bộc lộ dần dần và tách khỏi thành bụng sau bên. Khi nhìn rõ tá tràng, dùng panh kẹp gạc nhỏ đẩy mạc treo đại tràng dần sang trái, xuống dưới bộc lộ rõ toàn bộ khung tá tràng tới sát góc Treitz. Cầm máu những mạch máu nhỏ. Đặt một gạc nhỏ đánh dấu phía trên gối dưới tá tràng.
- Phẫu tích giải phóng góc hồi manh tràng: phụ 1 dùng panh cặp vào đáy manh tràng, nâng góc hồi manh tràng đẩy lên trên, chếch sang trái. Tiến hành phẫu tích giải phóng góc hồi manh tràng. Tương tự như trên, sử dụng dao siêu âm phối hợp với dùng gạc bóc tách tổ chức. Ở vị trí này cần bộc lộ rõ niệu quản, động mạch chậu phải. Giải phóng góc hồi manh tràng tới mốc gối dưới tá tràng (nhận biết bằng miếng gạc đánh dấu ở thì mổ trên). Kết thúc thì mổ này toàn bộ đại tràng phải dự kiến cắt bỏ đã được giải phóng khỏi các thành phần kéo giữ trong ổ bụng và sau phúc mạc.
- Cắt mạc treo: dùng dao điện hoặc dao siêu âm cắt mạc treo ruột (mạc treo hồi tràng đoạn sẽ cắt bỏ và mạc treo đại tràng phải). Các mạch lớn như nhánh hồi manh đại trùng tràng, nhánh đại tràng phải, đại tràng ngang được cặp cắt bằng kìm khóa mạch (hemolock).
* Phương pháp phẫu tích từ trong ra ngoài:
Có thể giải phóng đại tràng phải bằng kỹ thuật phẫu tích từ trong ra ngoài. Cụ thể:
- Phẫu tích mạch đại tràng phải: mở mạc treo phẫu tích các mạch nuôi đại tràng phải và đoạn cuối hồi tràng (nhánh đại tràng phải, hồi manh đại tràng, nhánh nuôi dưỡng đại tràng ngang). Sau khi bộc lộ rõ mạch, tiếp tục phẫu tích từ trong ra ngoài: bóc tách mạc treo đại tràng khỏi các tạng nằm phía sau phúc mạc (tá tràng, thận, niệu quản phải) tới sát thành bụng bên phải thì dừng lại. Cặp cắt mạch nuôi dưỡng đại tràng phải và đoạn cuối hồi tràng.
- Giải phóng đại tràng ngang, đại tràng góc gan, mạc Told, góc hồi manh tràng: tương tự như mô tả ở trên.
4.4. Mở bụng cắt đoạn đại tràng phải và làm miệng nối:
- Mở nhỏ ổ bụng trên rốn, nên tận dụng lỗ mở trocar số 2, rạch da đủ rộng để có thể lấy khối u đại tràng dễ dàng khỏi ổ bụng. Bọc chỗ mở bụng, dùng panh Babcock đưa khối u và đại tràng đã phẫu tích ra khỏi ổ bụng.
- Xác định vị trí đại tràng ngang sẽ cắt bỏ sao cho đảm bảo một số yếu tố: lấy đi hết tổ chức u, bao gồm cả các hạch vệ tinh trên mạc treo; mạch nuôi dưỡng tốt.
- Cắt đại tràng phải, hồi tràng (khoảng 20 cm), khâu mạc treo, làm miệng nối hồi - đại tràng tận - bên hoặc bên bên. Có thể dùng dụng cụ khâu nối máy.
- Đặt một dẫn lưu rãnh đại tràng phải, đưa qua lỗ trocar số 3 ở hố chậu phải. Đóng thành bụng.
VI. THEO DÕI
- Theo dõi, chăm sóc sau mổ như mọi trường hợp phẫu thuật đường tiêu hóa: bù đủ nước - điện giải, năng lượng hàng ngày, truyền đủ protein, albumine. Phối hợp 2 loại kháng sinh từ 5 đến 7 ngày.
- Khi có trung tiện bắt đầu cho ăn cháo sữa.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
U to không có khả năng mổ nội soi, chuyển mổ mở.
Thủng vào tá tràng, cắt phải niệu quản, chảy máu khó cầm: nên chuyển mổ mở, XỬ trí tùy theo từng trường hợp cụ thể.
2. Sau phẫu thuật
- Chảy máu: chảy máu trong ổ bụng, cần theo dõi sát, cần thiết phải phẫu thuật lại ngay qua nội soi hoặc mổ mở.
- Bục miệng nối: thường phải mổ lại, đưa hai đầu ruột ra ngoài tạm thời một thời gian.
- Tắc ruột sau mổ: kiểm tra xem do dãn ruột cơ năng hay tắc ruột cơ học. Nếu do nguyên nhân cơ học phải mổ kiểm tra và XỬ trí nguyên nhân.
- Áp xe tồn dư trong ổ bụng: nếu ổ áp xe khu trú, dẫn lưu dưới siêu âm. Áp xe nằm giữa các quai ruột cần phẫu thuật lại làm sạch và dẫn lưu ổ bụng.
37. PHẪU THUẬT CẮT ĐẠI TRÀNG TRÁI NỘI SOI
I. ĐẠI CƯƠNG
Cắt đại tràng trái nội soi là phẫu thuật cắt bỏ nửa đại tràng ngang bên trái, đại tràng góc lách, đại tràng xuống cùng mạc treo tương ứng thực hiện bằng kỹ thuật mổ nội soi. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng ngang với đại tràng xích ma. Miệng nối có thể được khâu tay hoặc máy nối cơ học.
II. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u bên trái đại tràng ngang, u đại tràng góc lách, đại tràng xuống.
2. Một số trường hợp khác: lồng ruột hoại tử, khối u mạc treo đại tràng, túi thừa đại tràng.
III. CHỐNG CHỈ ĐỊNH
1. Khối u quá lớn, ung thư đã di căn xa, vào các tạng lân cận, tới phúc mạc không có khả năng cắt bỏ.
2. Người bệnh già yếu hoặc có các bệnh nặng phối hợp không thể thực hiện được phương pháp mổ nội soi (ví dụ như suy tim, suy hô hấp)
IV. CHUẨN BỊ
1. Người thực hiện
2. Phương tiện
3. Người bệnh
Mục 1,2,3 xem bài phẫu thuật cắt đại tràng trái (mổ mở); bài cắt đoạn trực tràng nội soi và bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa hai chân dạng, đặt sonde bàng quang.
2. Vô cảm: gây mê nội khí quản
3. Người thực hiện đứng đứng giữa hai chân người bệnh, phụ 1 đứng bên trái người bệnh, phụ 2 đứng bên phải người bệnh và cầm camera.
4. Kỹ thuật:
4.1. Đặt trocar:
Thường đặt 4 trocar tại các vị trí như sau:
- Dưới rốn: sử dụng ống camera (trocar 10mm - số 1)
- Trên rốn: trên đường trắng, cách trocar số 1 khoảng 4 khoát ngón tay (trocar 10mm - số 2)
- Mạng sườn phải: (trocar 5mm - số 3)
- Hố chậu trái: (trocar 5mm - số 4).
4.2. Thăm dò
Đánh giá thương tổn và các tạng trong ổ bụng. Đưa người bệnh về tư thế đầu cao, nghiêng sang phải. Gạt ruột non xuống thấp, sang phải để bộc lộ rõ vùng đại tràng trái.
4.3. Giải phóng đại tràng trái:
* Phương pháp phẫu tích từ ngoài vào trong:
- Phẫu tích đại tràng ngang, đại tràng góc lách: bắt đầu từ đoạn giữa đại tràng ngang, dùng dao siêu âm mở vào hậu cung mạc nối, phẫu tích giải phóng đoạn đại tràng ngang bên trái đến đại tràng góc lách. Khi phẫu tích tới đại tràng góc lách, mạc nối lớn đã được nâng lên tách khỏi phần đại tràng ngang bên trái thì dừng lại.
- Phẫu tích giải phóng mạc Told bên trái: phẫu tích bắt đầu từ hố chậu trái để giải phóng mạc Told bên trái. Dùng dao điện hoặc dao siêu âm phối hợp dùng gạc mổ nội soi cắt mở mạc Told, gạt dần tổ chức liên kết lỏng lẻo phía sau phúc mạc của mạc treo đại tràng trái từ hố chậu trái lên góc lách, từ ngoài vào trong. Các tạng phía sau phúc sẽ được bộc lộ dần dần và đại tràng tách khỏi thành bụng sau bên. Lưu ý khi tới góc lách: đại tràng được cố định vào lách, thành bụng bởi một dây chằng, khi phẫu tích cần quan sát kỹ lách, không nên kéo quá mạnh, có nguy cơ làm rách vào nhu mô lách gây chảy máu. Kết thúc thì mổ này, toàn bộ đại tràng trái đã được giải phóng khỏi các thành phần kéo giữ của thành bụng sau, lách, mạc nối lớn và dễ dàng đưa ra khỏi ổ bụng.
* Phương pháp phẫu tích từ trong ra ngoài:
Có thể giải phóng đại tràng trái bằng kỹ thuật phẫu tích từ trong ra ngoài. Cụ thể:
- Phẫu tích cặp cắt mạch đại tràng trái: nâng đại tràng trái lên, sẽ nhìn rõ bó mạch mạc treo tràng dưới, từ đây cho các nhánh sang trái (nhánh đại tràng trái, các nhánh xich ma 1, 2, và trực tràng trên). Mở mạc treo xác định mạch đại tràng trái, phẫu tích từ trong ra ngoài: bóc tách mạc treo đại tràng trái khỏi các tạng nằm phía sau phúc mạc (thận, niệu quản trái). Quá trình phẫu tích phối hợp sử dụng dao siêu âm với dùng gạc nhỏ gạt đẩy tổ chức liên kết phía dưới mạc treo. Sau khi đã phẫu tích tối đa tới sát thành bụng bên trái thì dừng lại.
- Hạ đại tràng ngang, đại tràng góc lách, cắt mạc Told: kết thúc thì mổ trên mạc treo đại tràng trái có thể nâng lên dễ dàng. Tiếp tục giải phóng đoạn đại tràng ngang, góc lách, cắt mở mạc Told trái. Quá trình phẫu tích tương tự như đã nêu ở trên.
4.4. Mở bụng cắt đại tràng trái và làm miệng nối:
- Mở nhỏ vào ổ bụng ở hố chậu trái, nên tận dụng lỗ mở trocar số 4, rạch da đủ rộng để có thể lấy khối u đại tràng dễ dàng khỏi ổ bụng. Bọc chỗ mở bụng, dùng panh Babcock đưa khối u và đại tràng đã phẫu tích ra khỏi ổ bụng.
- Xác định vị trí đại tràng ngang, đại tràng xich ma sẽ cắt bỏ sao cho đảm bảo một số yếu tố: lấy đi hết tổ chức u (bao gồm cả các hạch vệ tinh), mạch nuôi dưỡng tốt. Miệng nối không căng.
- Cắt đại tràng, khâu mạc treo, nối đại tràng ngang - đại tràng xich ma kiểu tận - tận hoặc bên.
- Có thể dùng dụng cụ khâu nối máy.
- Đặt một dẫn lưu rãnh đại tràng trái. Đóng thành bụng.
VI. THEO DÕI
- Theo dõi, chăm sóc sau mổ như mọi trường hợp phẫu thuật đường tiêu hóa: bù đủ nước - điện giải, năng lượng hàng ngày, truyền đủ protein, albumine. Phối hợp 2 loại kháng sinh từ 5 đến 7 ngày.
- Khi có trung tiện bắt đầu cho ăn cháo sữa.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
- U to không có khả năng mổ nội soi, chuyển mổ mở.
- Cắt phải niệu quản, chảy máu khó cầm (rách bao lách): nên chuyển mổ mở, XỬ trí tùy theo từng trường hợp cụ thể.
2. Sau phẫu thuật: xem bài cắt đại tràng phải nội soi
38. PHẪU THUẬT CẮT ĐOẠN ĐẠI TRÀNG XÍCH MA NỘI SOI
I. ĐẠI CƯƠNG
Cắt đoạn đại tràng xích ma là phẫu thuật cắt bỏ đoạn đại tràng xích ma: đầu trên là đoạn nối với đại tràng xuống, đầu dưới là trực tràng cùng mạc treo tương ứng thực hiện bằng kỹ thuật mổ nội soi. Lập lại lưu thông đường tiêu hóa bằng nối đại tràng xuống với trực tràng bằng dụng cụ khâu nối máy.
I. CHỈ ĐỊNH
1. Thường áp dụng nhất cho các trường hợp u đại tràng xích ma.
2. Một số trường hợp khác: đại tràng dài, xoắn đại tràng, lồng ruột hoại tử, khối u mạc treo đại tràng.
II. CHỐNG CHỈ ĐỊNH
1. Khối u quá lớn, ung thư đã di căn xa, vào các tạng lân cận, phúc mạc không có khả năng cắt bỏ.
2. Người bệnh già yếu hoặc có các bệnh nặng phối hợp không thể thực hiện được phương pháp mổ nội soi (ví dụ như suy tim, suy hô hấp)
III. CHUẨN BỊ
1. Người thực hiện
2. Phương tiện
3. Người bệnh
Mục 1, 2, 3 xem bài cắt đoạn trực tràng nội soi và bài nguyên tắc chung phẫu thuật vùng hậu môn - trực tràng.
IV. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
2. Vô cảm
3. Người thực hiện
Mục 1, 2, 3 xem bài cắt đoạn trực tràng nội soi.
4. Kỹ thuật:
4.1. Đặt trocar
4.2. Thăm dò
Mục a, b xem bài cắt đoạn trực tràng nội soi
4.3. Giải phóng đại - trực tràng và cắt đoạn đại tràng xích ma:
- Phẫu tích mạch mạc treo tràng dưới và giải phóng bờ phải đại tràng xích ma - trực tràng: xác định rõ động mạch chậu, niệu quản trái, theo ụ nhô đi lên phía mạc treo đại tràng xích ma khoảng 5 cm sẽ thấy bó mạch mạc treo tràng dưới. Mở bờ phải mạc treo đại tràng xích ma - trực tràng. Phẫu tích giải phóng đại tràng xích ma - trực tràng đoạn trên, từ trên xuống dưới, từ trước ra sau, từ trái sang phải. Khi bờ mạc treo đã khá tự do, nâng lên dễ dàng, tiến hành phẫu tích mạch mạc treo tràng dưới. Dùng gạc nhỏ nội soi đẩy tổ chức lỏng lẻo nằm giữa mạc treo ở trên, động mạch chậu gốc trái ở dưới cho đến khi nhìn thấy rõ niệu quản trái. Đặt gạc đánh dấu vị trí niệu quản trái. Tiếp tục phẫu tích lột trần mạch mạc treo tràng dưới một đoạn khoảng 2 cm. Thắt gốc mạch bằng buộc chỉ hoặc clip khóa mạch (hemolock) hoặc dao hàn mạch. Nên cắt mạch sau để dễ dàng cho việc phẫu tích tiếp theo.
- Phẫu tích giải phóng đại tràng xích ma và đại tràng trái: dùng dao điện hoặc dao siêu âm giải phóng đại tràng xích ma khỏi phúc mạc thành bên trái. Tiếp tục phẫu tích lên cao giải phóng đại tràng trái. Ước lượng đoạn đại tràng trái đã đủ dài để đưa xuống nối với trực tràng thì dừng lại.
- Phẫu tích bờ trái trực tràng: từ hố chậu trái tìm gạc đánh dấu vị trí niệu quản trái, mở mạc treo đại tràng xích ma để lộ ra khoang phía sau bên trực tràng. Người phụ 1 dùng panh (qua lỗ trocar số 5) luồn qua khe mở mạc treo đưa xuống dưới ở phía sau, bờ trái trực tràng để bộc lộ rõ một màng mỏng phúc mạc bên trái trực tràng. Dùng dao điện hoặc dao siêu âm cắt lá phúc mạc bờ trái trực tràng.
- Cắt đoạn trực tràng:
Xác định điểm cắt trực tràng dưới u ít nhất 2 cm, phẫu tích cắt mạc treo trực tràng khỏi thành trực tràng một đoạn khoảng 2 cm, để lộ hoàn toàn lớp cơ. Dùng máy cắt đưa qua lỗ trocar 2, sử lưỡi dao 60 cm cắt trực tràng. Kiểm tra diện cắt, có thể phải dùng 2 lưỡi cắt. Kết thúc phần phẫu tích bằng nội soi.
4.4. Mở bụng cắt đoạn đại trực tràng
4.5. Lập lại lưu thông đường tiêu hóa:
Mục d và e xem bài cắt đoạn trực tràng nội soi
Trong trường hợp khối u nằm ở đoạn giữa đại tràng xích ma, sau khi kết thúc thì phẫu tích nội soi giải phóng đại tràng, có thể đưa đoạn đại tràng xích ma cắt nối ngoài ổ bụng qua chỗ mở nhỏ ở hố chậu trái.
VI. THEO DÕI
Xem bài cắt đoạn trực tràng nội soi
VII. TAI BIẾN VÀ XỬ TRÍ
Xem bài cắt đoạn trực tràng nội soi
39. PHẪU THUẬT ĐIỀU TRỊ SA TRỰC TRÀNG BẰNG NỘI SOI
I. ĐẠI CƯƠNG
Phẫu thuật nội soi Điều trị sa trực tràng người lớn bao gồm bóc tách giải phóng trực tràng, cố định vào ụ nhô bằng khâu trực tiếp (phương pháp Orr - Loygue) hay các kỹ thuật cải tiến (dùng miếng Ivalon, Teflon làm trung gian, cố định trực tràng vào ụ nhô, cân trước xương cùng)
II. CHỈ ĐỊNH
Sa trực tràng toàn bộ ở người lớn, đoạn ruột sa không bị hoại tử.
III. CHỐNG CHỈ ĐỊNH
Ruột đó hoại tử hay tình trạng người bệnh không cho phép phẫu thuật nội soi.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa.
2. Phương tiện
3. Người bệnh
Xem bài cắt đoạn trực tràng nội soi và bài nguyên tắc chung phẫu thuật vùng hậu môn trực tràng.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: nằm ngửa, đùi hơi thấp, dạng để có thể kiểm tra ruột sa trong khi phẫu thuật.
2. Vô cảm: mê nội khí quản.
3. Người thực hiện đứng bên phải người bệnh, phụ 1 đứng bên đối diện, phụ 2 đứng bên trái Người thực hiện và giữ camera.
4. Kỹ thuật
4.1. Đặt trocar
Thường đặt 4 trocar tại các vị trí như sau:
- Dưới rốn: sử dụng ống camera (trocar 10mm - số 1)
- Hố chậu phải: ngang gai chậu trước trên phải, vào trong 2 khoát ngón tay (trocar 12mm - số 2), sử dụng dao siêu âm, dụng cụ cắt nối trực tràng.
- Mạng sườn phải: bờ ngoài cơ thẳng to phải, cách trocar số 2 khoảng 10 cm (trocar 5mm hoặc 10mm - số 3), sử dụng panh thông thường hoặc panh Babcock (số 5mm hoặc 10mm).
- Hố chậu trái: (trocar 5mm - số 4).
4.2. Thăm dò
Đánh giá thương tổn và các tạng trong ổ bụng. Đưa người bệnh về tư thế đầu thấp tối đa, nghiêng sang phải. Gạt ruột non lên cao, sang phải để bộc lộ rõ vùng tiểu khung và nửa bụng trái.
4.3. Giải phóng trực tràng:
- Mở bờ phải mạc treo đại tràng xích ma - trực tràng ngay trên ụ nhô. Phẫu tích giải phóng đại tràng xích ma - trực tràng từ trên xuống dưới, từ trước ra sau, từ trái sang phải. Chú ý niệu quản, mạch chậu trái. Phẫu tích mạc treo trực tràng phía sau đúng lớp vô mạch nằm giữa cân sau mạc treo trực tràng và mặt trước xương cùng cụt. Không phẫu tích quá thô bạo, tránh thương tổn rách tĩnh mạch trước xương cùng, rất khó cầm máu. Phẫu tích đến mặt trên khối cơ nâng, sát lớp cơ vòng hậu môn.
- Phẫu tích bờ trái trực tràng: từ hố chậu trái đi xuống, mở lá phúc mạc bên trái để lộ ra khoang phía sau trực tràng. Dùng dao điện hoặc dao siêu âm cắt lá phúc mạc bờ trái trực tràng.
- Phẫu tích mặt trước trực tràng khỏi bàng quang, tuyến tiền liệt, hai túi tinh ở nam (tử cung, âm đạo ở nữ) vừa đủ dưới nếp phúc mạc tiểu khung khoảng 4 cm. Kết thúc thì mổ này, trực tràng đã hoàn toàn tự do khỏi phúc mạc và các thành phần treo giữ ở tiểu khung.
4.4. Cố định trực tràng
khâu lớp thanh cơ trực tràng với ụ nhô, cân trước xương cùng 4 mũi chỉ prolene, tránh khâu vào tĩnh mạch chậu. Sau khi cố định cần kiểm tra lại từ phía hậu môn, kéo trực tràng lên đủ cao.
Có thể cố định trực tràng với ụ nhụ gián tiếp bằng miếng Ivalon, Teflon. Đặt dẫn lưu tiểu khung qua nội soi nếu cần thiết, rút và đóng các lỗ trocar.
VI. THEO DÕI
- Theo dõi như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Sau phẫu thuật phối hợp 2 loại kháng sinh từ 5 đến 7 ngày, bồi phụ đủ nước - điện giải, năng lượng hàng ngày. Cho ăn khi có lưu thông ruột. Tập luyện cơ tròn sau phẫu thuật.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Trong phẫu thuật
- Chảy máu: nếu không cầm được bằng nội soi, nên chuyển mổ mở.
- Tổn thương các tạng lân cận: có thể phải chuyển mổ mở kiểm tra và XỬ TRÍ theo tình huống cụ thể.
2. Sau phẫu thuật
- Táo bón: do khâu gây gập góc, hoặc làm hẹp lòng trực tràng: trong trường hợp nặng phải mổ lại.
- Tái phát: do phẫu thuật tích không đủ kéo trực tràng lên cao, phải mổ lại.
40. PHẪU THUẬT NỘI SOI CẮT DẠ DÀY BÁN PHẦN CỰC DƯỚI ĐIỀU TRỊ LOÉT DẠ DÀY TÁ TRÀNG
I. ĐẠI CƯƠNG
Cắt bỏ vùng phản xạ tiết axit của dạ dày, vùng hang môn vị, vùng thân vị bằng phẫu thuật nội soi đảm bảo 2 yêu cầu:
- Loại bỏ ổ loét và cắt phần dạ dày sinh bệnh loét.
- Lập lại lưu thông tiêu hóa bằng miệng nối giữa đoạn dạ dày còn lại với quai đầu tiên của hỗng tràng, kiểu Polya hoặc Finsterer.
Một số trường hợp do ổ loét sâu ở D2 hoặc D3, có thể cắt 2/3 dạ dày để lại ổ loét.
II. CHỈ ĐỊNH
- Loét dạ dày tá tràng mạn tính gây biến chứng: hẹp môn vị, chảy máu tiêu hóa nhiều lần, thủng ổ loét.
- Loét dạ dày tá tràng mạn Điều trị nội khoa không đỡ.
III. CHỐNG CHỈ ĐỊNH
1. Chống chỉ định của mổ cắt dạ dày:
- Loét dạ dày tá tràng nhưng chưa điều trị nội đúng kế hoạch, chưa có biến chứng hẹp, xuất huyết tiêu hóa, chưa thủng.
- Người bệnh thể trạng yếu hay kèm bệnh nặng cấp.
2. Chống chỉ định của phẫu thuật nội soi:
- Tiền sử mổ viêm phúc mạc, tắc ruột.
- Cổ trướng tự do hoặc cổ trướng khu trú.
- Thoát vị thành bụng, thoát vị rốn.
- Nhiễm khuẩn tại chỗ thành bụng.
- Bệnh lý rối loạn đông máu.
IV. CHUẨN BỊ
1. Người bệnh
- Làm các xét nghiệm cơ bản máu và nước tiểu, chụp và soi thực quản dạ dày, tá tràng.
- Bù dịch, điện giải, protit, số lượng hồng cầu thiếu. Chuẩn bị mổ:
- Rửa dạ dày nếu có hẹp môn vị. Vệ sinh răng miệng, làm hàm giả nếu không còn răng. Thụt tháo trước phẫu thuật và kháng sinh dự phòng.
2. Phương pháp gây mê: mê nội khí quản
3. Phương tiện, dụng cụ
- Bộ trang thiết bị đồng bộ mổ nội soi.
- Máy cắt, nối trong mổ nội soi dùng 1 lần.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế người bệnh Người bệnh nằm ngửa, đặt ống sonde dạ dày trước mổ. Người bệnh năm ở tư thế đầu cao chân thấp một góc 30 độ so với mặt phẳng nằm ngang. Hai chân dạng một góc 90 độ.
2. Vị trí và phương tiện của nhóm mổ:
- Màn hình chính và các thiết bị trên xe đẩy ngang vị trí vai trái của người bệnh, màn hình phụ đặt bên phải.
- Người thực hiện đứng giữa 2 chân người bệnh, người cầm camera đứng bên trái người bệnh, người phụ và đưa dụng cụ đứng bên phải người bệnh.
3. Vị trí trocar:
- Bơm hơi vào ổ bụng bằng phương pháp bơm hơi mở kiểu Hasson, áp lực khí trong ổ bụng duy trì 12mmHg.
- Thông thường đặt 4 trocar, trocar đầu dành cho ống soi đặt cạnh rốn, ống soi 10mm, nghiêng 30 độ thường được sử dụng. Trocar 10mm đặt bên phải mũi ức dành cho que gạt để vén gan trái lên bộc lộ mặt trước dạ dày. Hai trocar thao tác đặt ở trên đường vú bên phải dưới bờ sườn 5 cm và ở đường nách trước trái ngang rốn.
4. Phẫu thuật:
- Thì I: Thăm dò,đánh giá thương tổn. Thăm dò đánh giá tình trạng ổ loét, kiểm tra các tạng khác trong ổ bụng.
- Thì II: Giải phóng bờ cong lớn dạ dày cắt bỏ và phẫu tích bờ cong nhỏ của dạ dày.
- Thì III: phẫu tích bó mạch môn vị, cặp bằng clip hay thắt chỉ.
- Thì IV: Cắt và đóng mỏm tá tràng bằng máy cắt với đạn dùng cho đường tiêu hóa.
- Thì V: Phẫu tích, cặp clip, cắt, hoặc buộc chỉ chắc động mạch vành vị.
- Thì V: Cắt phần dạ dày bằng máy cắt, dùng khoảng 2 đạn cho đường tiêu hóa.
- Thì VI: Lập lại lưu thông tiêu hóa bằng cách nối mổ dạ dày dạ dày hỗng tràng kiểu finsterer bằng máy hoặc khâu tay qua nội soi.
- Thì VII: Kiểm tra, lấy bệnh phẩm và đóng các lỗ trocar.
VI. THEO DÕI VÀ CHĂM SÓC SAU PHẪU THUẬT
1. Truyền dịch ngày đầu sau phẫu thuật.
2. Có thể uống nước sau 24 giờ.
3. Điều trị kháng sinh theo phác đồ.
4. Rút dẫn lưu theo từng trường hợp cụ thể.
VII. XỬ TRÍ TAI BIẾN
- Chảy máu lách: Cầm máu bảo tồn, không kết quả phải cắt lách.
- Tổn thương đường mật: Khâu phục hồi, dẫn lưu ống Kehr.
- Lộ bóng Vater, cắt phải bóng Vater: Tạo hình
- Cắt phải cuống gan: Phục hồi tĩnh mạch của trước, động mạch gan (có thể thắt) và phục hồi đường mật sau cùng.
41. PHẪU THUẬT CẮT ĐOẠN ĐẠI TRÀNG NỘI SOI
I. ĐẠI CƯƠNG
Cắt đoạn đại tràng được thực hiện qua nội soi để cắt nửa đại tràng phải, cắt nửa đại tràng trái hay cắt đoạn đại tràng xích ma và cắt đoạn trực tràng sau đó lập lại lưu thông ruột bằng cách nối ruột non với đại tràng (cắt ½ đại tràng phải) hoặc nối đại tràng với đại tràng (cắt ½ đại tràng trái) hoặc đại tràng với trực tràng (cắt đoạn đại tràng xích ma hoặc trực tràng).
II. CHỈ ĐỊNH CẮT ĐOẠN ĐẠI TRÀNG NỘI SOI
- U đại tràng.
- Viêm túi thừa đại tràng.
- Bệnh Crohn đại tràng.
- Đa polip đại tràng.
- Dị tật thông động mạch - tĩnh mạch ở đại tràng.
- Xoắn đại tràng (manh tràng, đại tràng phải, đại tràng xích ma…)
- Vỡ đại tràng do chấn thương.
III. CHỐNG CHỈ ĐỊNH
- Khối u ở giai đoạn T4 hoặc đã di căn phúc mạc.
- Viêm phúc mạc do vỡ đại tràng hay viêm phúc mạc do viêm túi thừa đại tràng thủng đến muộn.
- Người bệnh có chống chỉ định gây mê hoặc bệnh lý tim mạch, hô hấp có chống chỉ định bơm hơi trong ổ bụng.
IV. PHẪU THUẬT CẮT ĐOẠN ĐẠI TRÀNG NỘI SOI
Gồm có:
- Cắt đoạn đại tràng phải.
- Cắt đoạn đại tràng trái.
1. Cắt đoạn đại tràng phải
1.1. Chuẩn bị
1.1.1. Người thực hiện.
- Người thực hiện chuyên khoa tiêu hóa cũng như phẫu thuật nội soi tiêu hóa, ổ bụng.
- Bác sỹ gây mê hồi sức có kinh nghiệm.
1.1.2. Phương tiện:
Hệ thống máy và dụng cụ phẫu thuật nôi soi tiêu hóa, ổ bụng (nếu có dao siêu âm hoặc ligasure, máy cắt nối thì càng tốt)
1.1.3. Người bệnh:
- Khám và làm bệnh án trước mổ.
- Xét nghiệm máu và sinh hóa.
- Xquang phổi và siêu âm bụng.
- Nội soi đại tràng, sinh thiết.
- Soi dạ dày nếu nghi ngờ có tổn thương phối hợp ở dạ dày.
- Chuẩn bị đại tràng theo quy định
1.2. Các bước tiến hành.
1.2.1. Tư thế:
Người bệnh nằm ngửa, Người thực hiện và người phụ mổ đứng bên trái, dàn máy nội soi bên phải người bệnh.
1.2.2. Vô cảm:
Gây mê nội khí quản, đặt sond đái và sond dạ dày.
1.2.3. Kỹ thuật:
- Vị trí trocar: Đặt 4 trocar:
+ 1 trocar 10 ở rốn (camera).
+ 1 trocar 5 mm dưới sườn trái.
+ 1 trocar 5mm ở hố chậu trái.
+ 1 trocar 10mm ở dưới sườn phải.
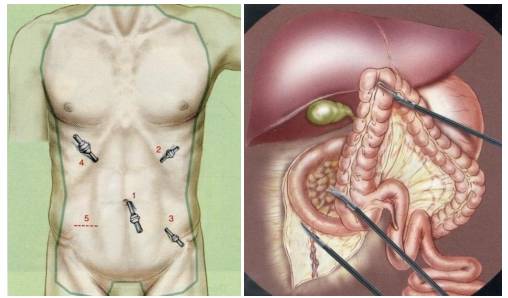
Hình 1: Các vị trí trocar Hình 2: Gỡ dính phúc mạc thành bên
- Gỡ dính phúc mạc (mạc Told) bắt đầu từ tiểu khung ngang mức với đoạn cuối hồi tràng (bàn mổ nghiêng trái 30o, tư thế Trendelenburg).
- Tiếp tục gỡ dính phúc mạc (mạc Told) từ đoạn cuối hồi tràng đến đại tràng góc gan.
| - Hạ đại tràng góc gan (bàn mổ ở tư thế ngược với tư thế Trendelenburg, đầu cao 30o, nghiêng trái 30o). Dùng panh kéo đại tràng lên và đại tràng ngang xuống dưới.Cắt dây chằng gan - đại tràng và cầm máu bằng dao điện hoặc clip. - Tiếp tục gỡ dính giữa mạc treo đại tràng và tá tràng. - Đặt lai người bệnh tư thế Trendelenburg. Dùng panh hay kẹp ruột kéo mạc treo ra phía trước.Mở phúc mạc mạc treo đại tràng bộc lộ động mạch hồi manh đại tràng. - Thắt và cắt động mạch hồi manh đại tràng, tiếp tục mở phúc mạc và phẫu tích bó mạch đại tràng phải. Tiếp tục phẫu tích và gỡ dinh tá tràng và mạc treo đại tràng phải. |
Hình 3: Hạ đại tràng góc gan |
- Thắt và cắt động mạch đại tràng phải sau đó đặt lai người bệnh ở tư thế đầu cao 30o và nghiêng trái 30o, đổi vị trí camera ở trocar 10mm trên xương mu. Tiếp tục thắt và cắt nhánh phải của động mạch đại tràng giữa (buộc hay clip). Như vậy toàn bộ đại tràng phải và đoạn đầu đại tràng ngang đã được giải phóng.
- Giải phóng đoạn cuối hồi tràng đủ dài để đua ra thành bụng trước (không căng).
- Rạch 4 - 6 cm thành bụng trước (ở hố chậu phải hay trên rốn).
Hình 4: Đưa đại tràng phải ra ngoài ổ bụng
- Đưa đại tràng phải và đoạn cuối hồi tràng ra ngoài ổ bụng. Cắt và nối hồi tràng - đại tràng ngang bằng máy hoặc khâu nối.
Hình 5: Nối hồi đại tràng ngang
2. Cắt đại tràng trái nội soi
| - Vị trí đặt trocar: có thể đặt 4 hoặc 5 trocar. + 1 trocar 10 - 12mm cho ống kính đặt 1 cm trên rốn, lệch sang phải. + 1 trocar 12mm đặt ở hố chậu phải (dao điện,dao siêu âm,clip, endoGIA…) + 1 trocar 5mm đặt ở hố chậu trái (để dùng cho panh kéo căng mạc told trái,mạc nối lớn hay mạc treo đại tràng trái). + 1 trocar 5mm ở dưới sườn trái (dùng panh với tay trái Người thực hiện) |
Hình 6: Các vị trí trocar |
+ 1 trocar 5mm trên xương mu(hệ thống hút,rửa và để dễ dàng bộc lộ chỗ nối đại tràng xích ma - trực tràng).
- Tư thế bàn mổ: Trendelenburg nghiêng sang phải 10o.
- Đẩy mạc nối lớn lên trên,ruột non sang phải đẻ bộc lộ góc tá hỗng tràng. Xác định tĩnh mạch mạc treo tràng dưới. Rạch mạc treo đai tràng trái từ ụ nhô tới góc tá hỗng tràng.
Hình 7: Bộc lộ trường phẫu thuật Hình 8: Giải phóng mạc Told bên trái.
- Giải phóng phần trên và phía trong của mạc Told trái: Sau khi kéo căng tĩnh mạch mạc treo tràng trên, mạc told trái được giải phóng ngay trước lá mạc trước thận từ phía trong ra ngoài cho tới thành bụng bên.
- Thắt tĩnh mạch mạc treo tràng dưới: Tĩnh mạch này được phẫu tích ở bờ dưới tụy và cắt sau khi đã clip.
- Kéo căng mạc treo đại tràng xích ma và xác định động mạch mạc treo tràng dưới sau đó phẫu tích, kẹp clip và cắt.
|
| |
| Hình 9: Thắt bó mạch mạc treo tràng dưới | Hình 10: Giải phóng mạc treo đại tràng xích ma |
- Giải phóng mạc treo đại tràng xích ma: Giải phóng mạc treo đại tràng xích ma, niệu quản trái và bó mạch sinh dục ở lớp sau.
- Giải phóng mạc Told trái: Rễ của mạc treo đại tràng ngang ở bên trái được phẫu tích và giải phóng ra khỏi bờ dưới tụy cho phép vào hậu cung mạc nối.
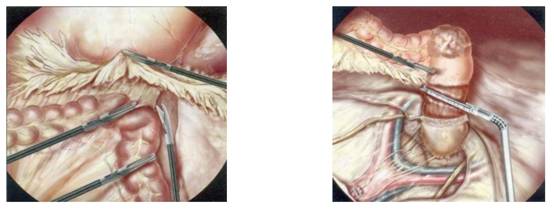
Hình 11: Hạ góc đại tràng trái Hình 12: Cắt đoạn trực tràng
- Mở phúc mạc rãnh thành đại tràng trái từ dưới lên trên.
- Kéo căng mạc nối lớn lên trên và đại tràng ngang xuống dưới để giải phóng mạc nối lớn 1/3 trái của đại tràng ngang. Cắt dây chằng lách - đại tràng, cắt dây chằng hoành lách và hạ toàn bộ góc đại tràng trái.
- Phẫu tích 1/3 trên của trực tràng: Sau khi đã giải phóng đại tràng trái và đại trang xích ma, kéo căng đại tràng xích ma lên trên, mở mạc treo trực tràng ở phía sau và phẫu tích mạc treo này cho tới 1/3 trên của trực tràng. Thắt và cắt động mạch trực tràng trên (clip).
- Cắt trực tràng: Cắt ngang trực tràng bằng endoGIA (60mm) qua lỗ trocar 12mm ở hố chậu phải. Trực tràng được kéo lên trên và sang trái. Trục của máy cắt phải vuông góc với trực tràng.
- Đưa đại tràng trái đã cắt ra ngoài: Rạch nhỏ thành bụng trên xương mu sau đó cắt đại tràng trái và mạc treo đại tràng ở ngoài ổ bụng.
- Làm đường khâu túi khâu phần đầu máy nối vào đoạn đại tràng còn lại sau đó đưa trở lại ổ bụng và khâu lại chỗ mở bụng.
|
| |
| Hình 13: Chuẩn bị miệng nối | Hình 14: Nối đại tràng phải với trực tràng bằng máy đưa qua hậu môn |
- Đặt máy nối: Miệng nối đại tràng - trực tràng được thực hiện bằng máy qua đường hậu môn dưới hướng dẫn của nội soi sau khi kiểm tra kỹ không có xoắn đại tràng. Máy nối đưa qua hậu môn và đục thủng đường khâu ở mỏm cắt trực tràng.
- Thực hiện nối với đầu trên đại tràng và kiểm tra bằng test chỉ thị màu xanh hoặc test với khí.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
+ Như những trường hợp khâu nối tiêu hóa.
+ Sau mổ cho kháng sinh 5 - 7 ngày.
+ Bồi phụ đủ nước, điện giải, máu, protein.
2. Tai biến và xử trí
- Trong mổ:
+ Chảy máu trong mổ: Do vết thương mạch máu hay mạc treo nếu không khâu được qua nội soi, chuyển mổ mở để cầm máu.
+ Thủng ruột non, đại tràng: Thủng ruột non có thể khâu qua nội soi hoặc đưa ra ngoài ổ bụng khâu.
+ Thủng đại tràng: Nếu thủng nhỏ có thể khâu ngay và đưa đường khâu dưới vết mổ.Nếu thủng lớn hoặc phức tạp thì nên khâu và đưa đường khâu ra ngoài (trên que).
- Sau mổ
+ Chảy máu sau mổ nên mổ lại ngay.
+ Viêm phúc mạc sau mổ do bục miệng nối: Mổ lại đưa hai đầu ruột làm hậu môn nhân tạo.
+ Áp xe tồn dư: nếu áp xe < 5 cm có thể chọc hút dưới hướng dẫn siêu âm hoặc tách vết mổ, luồn ống dẫn lưu áp xe. Nếu áp xe lớn nên mổ lại làm sạch, dẫn lưu ổ áp xe.
42. PHẪU THUẬT NỘI SOI KHÂU CƠ HOÀNH TRONG CHẤN THƯƠNG BỤNG KÍN
I. ĐẠI CƯƠNG
Vỡ cơ hoành là tổn thương ít gặp trong chấn thương bụng kín. Ở Mỹ, vỡ cơ hoành chỉ chiếm từ 1 - 3 % trong chấn thương bụng kín của thập niên 80. Tai nạn giao thông ngày càng tăng, làm tăng tỷ lệ người bệnh bị chấn thương bụng ngực, do đó vỡ cơ hoành do chấn thương ngày càng tăng. Tổn thương vỡ cơ hoành được ghi nhận ở 5,2 - 17% trong số những người bệnh bị tử vong do đa chấn thương được mổ tử thi.
Biểu hiện của vỡ cơ hoành do chấn thương rất đa dạng tùy theo tổn thương. Vỡ cơ hoành hay bị bỏ sót do ít gặp lại nằm trong bệnh cảnh đa chấn thương hoặc biểu hiện không rõ ràng.
Khi đã có chẩn đoán vỡ cơ hoành, phải mổ để khâu lại chỗ vỡ. trước đây chỉ có mổ mở (mở bụng hoặc mở ngực), sau khi phẫu thuật nội soi ra đời, khâu chỗ vỡ cơ hoành có thể thực hiện được qua nội soi ngực hoặc nội soi bụng. Phẫu thuật nội soi có nhiều ưu điểm giảm bớt được chi phí và trả lại sức lao động sớm cho bệnh nhân.
II. CHỈ ĐỊNH
- Người bệnh được chẩn đoán vỡ cơ hoành với đày đủ các triệu chứng lâm sàng và phim chụp.
- Người bệnh có đủ điều kiện để mổ nội soi.
III. CHỐNG CHỈ ĐỊNH
- Thể trạng người bệnh quá yếu không chịu được phẫu thuật.
- Người bệnh già yếu, có nhiều bệnh phối hợp.
- Chống chỉ định của phẫu thuật nội soi:
o Tiền sử mổ viêm phúc mạc, tắc ruột.
o Cổ trướng tự do hoặc khu trú.
o Thoát vị thành bụng, thoát vị rốn. o Nhiễm khuẩn tại chỗ thành bụng o Bệnh lý rối loạn đông máu.
- Chống chỉ định bơm hơi phúc mạc: Bệnh mạch vành, bệnh van tim, bệnh tâm phế mãn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa, nội soi và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: Bộ trang thiết bị đồng bộ mổ nội soi.
3. Người bệnh
- Các xét nghiệm cơ bản, nội soi, Xquang, siêu âm ổ bụng.
- Truyền bù nước điện giải, kháng sinh dự phòng trước mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: Người bệnh nằm ngửa, đặt ống thông dạ dày trước mổ. Người bệnh năm ở tư thế đầu cao chân thấp một góc 30 độ so với mặt phẳng nằm ngang. Hai chân dạng một góc 90 độ.
2. Vô cảm: Gây mê nội khí quản.
3. Kỹ thuật
Vị trí đặt trocar: Trocar đầu tiên được đặt là trocar 10 dành cho camer được đặt qua lỗ rốn.
- Trocar 10mm đặt tại cạnh phải mũi ức, dùng để đặt que gạt nâng mặt dưới gan trái và dây chằng tròn lên bộc lộ vùng thực quản tâm vị.
- Trocar 5mm trên đường vú phải, dưới bờ sườn 5 cm.
- Trocar 10mm đặt ở ngang rốn trên đường trắng bên trái.
Bơm hơi ổ bụng không vượt qua 12 mm thủy ngân, kết hợp với giãn cơ tốt, sonde dạ dày tốt. Với camera, hai loại ống kính 0 độ và 30 độ được khuyên sử dụng để có khoảng quan sát tốt. Về nguyên tắc, số lượng, vị trí trocar tùy thuộc vào người bệnh, thương tổn, thói quen của Người thực hiện làm sao cho dễ thao tác là được.
Kiểm tra ổ bụng: Kiểm tra kỹ đánh giá tổn thương.
Khâu cơ hoành: Bộc lộ chỗ vỡ cơ hoành, đưa tạng thoát vị từ bụng lên ngực trở lại khoang bụng, cắt lọc mép vỡ cơ hoành, sau đó tiến hành khâu cơ hoành bằng chỉ không tiêu như Ethibon 2.0 bằng mũi rời hoặc khâu liền. Trước khi khâu cần phải dẫn lưu màng phổi 1 bên hoặc 2 bên tùy theo vị trí tổn thương của cơ hoành.
Sau khi khâu xong kiểm tra và lau sạch ổ bụng, đóng lại các lỗ trocar.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Kháng sinh từ 2 đến 5 ngày.
- Cần lưu ý bồi phụ nước và điện giải.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
- thủng đường tiêu hóa: khâu lại ngay trong mổ
- Chảy máu: cặp clip cầm máu.
2.2. Sau phẫu thuật
- chảy máu: mổ lại cầm máu
- Viêm phúc mạc do thủng đường tiêu hóa: mổ lai dẫn lưu hoặc khâu thủng tùy tình trạng ổ bụng
- Áp xe tồn dư trong ổ bụng: xác định bằng siêu âm hoặc chụp cắt lớp vi tính ổ bụng.
Tùy kích thước, hướng XỬ trí khác nhau: điều trị kháng sinh hoặc mổ, chích dẫn lưu
43. PHẪU THUẬT NỘI SOI SAU PHÚC MẠC ĐIỀU TRỊ BỆNH GIÃN TĨNH MẠCH TINH
I. ĐẠI CƯƠNG
Phẫu thuật nội soi giãn tĩnh mạch tinh là phẫu thuật thắt cắt tĩnh mạch tinh giãn bằng phương pháp nội soi
Mục đích phẫu thuật giãn tĩnh mạch tinh nhằm tăng cường chất lượng tinh trùng, chức năng tinh hoàn, tăng tỷ lệ có thai ở các cặp vợ chồng khi người chồng bị vô sinh do giãn tĩnh mạch tinh, cũng như để giảm đau vùng bìu do tĩnh mạch tinh giãn.
Thường tĩnh mạch tinh bên trái bị giãn nhiều hơn vì đường về của tĩnh mạch tinh trái gấp góc trước khi đổ vào tĩnh mạch thận trái, trong khi tĩnh mạch tinh bên phải đổ thẳng vào tĩnh mạch chủ. Tuy nhiên cũng có những trường hợp tĩnh mạch tinh bị giãn cả hai bên
II. CHỈ ĐỊNH
- Giãn tĩnh mạch tinh độ III, giãn tĩnh mạch tinh lớn gây khó chịu hoặc đau tức vùng bìu kéo dài, Điều trị nội khoa không có hiệu quả.
- Giãn tĩnh mạch tinh ảnh hưởng, làm giảm thể tích tinh hoàn.
- Giãn tĩnh mạch ảnh hưởng tới tinh dịch đồ (ở nam giới trên 17 tuổi và các trường hợp vô sinh nam)
III. CHUẨN BỊ
- Cán bộ: Bác sỹ chuyên khoa Tiết niệu, bác sỹ phẫu thuật chuyên khoa phẫu thuật nội soi thành thục.
- Người bệnh: được chẩn đoán giãn tĩnh mạch tinh qua lâm sàng và siêu âm, được giải thích kỹ về kết quả và kỹ thuật phẫu thuật nội soi, cũng như kết quả của phẫu thuật đối với các trường hợp vô sinh.
- Dụng cụ: bộ phẫu thuật nội soi bụng. Chỉ buộc hoặc clip kẹp tĩnh mạch (clip kim loại hoặc clip hemolock).
IV. CÁC BƯỚC TIẾN HÀNH
1. Phương pháp vô cảm
Người bệnh được gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế người bệnh và kíp phẫu thuật
Tư thế người bệnh nằm nghiêng 90° về bên đối diện, có độn gối vùng thắt lưng.
Để có thể mở rộng trường phẫu thuật, người bệnh nằm nghiêng, chân dưới co gấp và chân trên duỗi thẳng, có gối độn ở phía dưới mạng mỡ hoặc gấp bàn mổ khoảng 10 - 15°. ở các điểm tựa cố định như đầu, cổ, háng, đầu gối, cổ chân, được cố định chắc bằng băng vải, có thể cố định thêm băng dính to bản vào lồng ngực và háng với bàn mổ.
Người thực hiện và người phụ (cầm camera) đứng ở phía sau lưng người bệnh. Dụng cụ viên đứng ở phía chân bàn mổ. Màn hình ở phía đầu người bệnh đối diện với Người thực hiện ở bên phải Người thực hiện.
3. Các bước kỹ thuật
- Vị trí trocar:
+ Trocar đầu tiên ở trên đường nách giữa ngay dưới đầu xương sườn 12
+ Trocar thứ 2: ở thành bên lớp cơ cạnh cột sống và bờ dưới thấp nhất của xương sườn 12.
+ Trocar thứ 3: Trocar thứ ba đặt ở gần đường nách trước và khoảng 2 - 3 khoát ngón tay phía trên trước mào chậu.
- Phẫu tích tìm tĩnh mạch tinh
Xác định cực dưới thận và cơ đái chậu là 2 mốc giải phẫu quan trọng. Từ mốc giải phẫu này sẽ dễ xác định được niệu quản. Niệu quản nằm ngay phía trước cơ đái chậu, có nhu động. Khi thấy cơ đái chậu, phẫu tích dần phía trước cơ đái chậu thường sẽ thấy niệu quản. Phía trước niệu quản sẽ tìm thấy tĩnh mạch tinh giãn.
- Phẫu tích tĩnh mạch tinh giãn riêng biệt khỏi động mạch và tổ chức xung quanh
- Cặp clip (hoặc buộc) tĩnh mạch phía trên
- Rạch mở tĩnh mạch bán phần qua nội soi rồi nhờ người phụ đứng ngoài bóp, giải phóng máu tĩnh mạch phía dưới bìu để người bệnh dễ chịu hơn sau phẫu thuật, hút máu qua ống hút và theo dõi máu chảy qua ống kính camera. Đây cũng là một cách khẳng định chắc chắn tĩnh mạch tinh
- Cặp clip (hoặc buộc) tĩnh mạch đầu dưới, phía dưới chỗ mở lấy máu rồi cắt đôi tĩnh mạch.
- Lau, cầm máu vùng phẫu thuật.
- Rút trocar, khâu phục hồi lỗ trocar như thường quy.
V. THEO DÕI CÁC BIẾN CHỨNG
- Chảy máu: do cầm máu không kỹ ở các mạch thành bụng hoặc ngay chính mạch của hệ tĩnh mạch tinh bị tuột chỉ hay chưa chắc. Nếu chảy máu nhiều qua ống dẫn lưu hay vết mổ sưng to phải can thiệp lại.
- Hãn hữu có trường hợp xác định tĩnh mạch tinh không đúng, buộc nhầm tĩnh mạch khác hoặc nhầm động mạch tinh,..., phải can thiệp lại.
- Phù bạch huyết ở bìu.
- Tràn dịch màng tinh hoàn: Trường hợp tràn dịch ít, cần theo dõi tiếp. Nếu tràn dịch nhiều mới phải can thiệp ngoại khoa.
- Tái phát: Tỷ lệ tái phát khoảng 10 - 15% đối với phẫu thuật nội soi điều trị giãn tĩnh mạch tinh.
44. PHẪU THUẬT NỘI SOI ĐẨY BÃ THỨC ĂN XUỐNG ĐẠI TRÀNG ĐIỀU TRỊ TẮC RUỘT DO BÃ THỨC ĂN
I. ĐẠI CƯƠNG
Phẫu thuật nội soi hoặc nội soi hỗ trợ đẩy bã thức ăn được thực hiện để Điều trị tắc ruột do bã thức ăn nhằm tìm ra tất cả các bã thức ăn trong ống tiêu hóa và chủ động đưa hết các khối bã di chuyển xuống đại tràng mà không cần phải mở ống tiêu hóa.
II. CHỈ ĐỊNH
Người bệnh bị bán tắc ruột hoặc tắc ruột cơ học hoàn toàn do bã thức ăn đang di chuyển trong ruột non.
III. CHUẨN BỊ
1. Người bệnh: phải nhịn ăn uống ít nhất 6 giờ trước khi mổ
- Đặt thông dạ dày
- Vệ sinh
- Thông tiểu
- Xét nghiệm cơ bản, chụp phổi, điện tim.
- Nếu có rối loạn cân bằng nước và điện giải cần điều chỉnh sớm.
2. Phương tiện: Thiết bị mổ nội soi cơ bản, bộ trocar mổ nội soi một lỗ hoặc dụng cụ mổ nội soi phối hợp bàn tay (gel platform).
3. Người thực hiện:
Là phẫu thuật viên ngoại khoa có trình độ mổ nội soi cơ bản.
Bác sĩ gây mê: gây mê nội khí quản
IV. CÁC BƯỚC TIẾN HÀNH
- Gây mê nội khí quản
- Tư thế nằm ngửa
- Bố trí bàn mổ: Người thực hiện bên phải, người phụ camera đứng bên phải Người thực hiện. Màn hình để bên trái hoặc ngang vai trái người bệnh. Dụng cụ viên và bàn dụng cụ ngang nơi gối trái người bệnh.
- Bước 1 đặt các trocar, một trocar cho camera, hai trocar cho dụng cụ hoặc một trocar cho cả ba gồm ống soi, hai dụng cụ. Có thể sử dụng một đường rạch nhỏ để đặt chung cho các trocar trên một platform hoặc thêm một đường rạch nhỏ cho một gel platform luồn bàn tay hỗ trợ khi cần dùng tay đẩy khối bã thức ăn. Bơm hơi trong ổ bụng áp lực từ 15 - 12 mmHg.
- Bước 2: dùng camera quan sát ổ bụng kiểm tra chẩn đoán đúng là có tắc ruột khi thấy các quai ruột giãn trên và xẹp dưới chỗ tắc là khối bã thức ăn bị nghẹt trong lòng ruột
- Bước 3: Dùng hai kẹp ruột loại không chấn thương loại lớn, cặp thứ nhất nhấc quai ruột bên trên cặp thứ hai bóp nhẹ vào khối bã làm thay đổi hình dạng thuôn dài khối và tác động đẩy xuống đoạn ruột tiếp theo bên dưới, hai cặp ruột luân phiên liên tiếp đến khi khối đi qua van xuống đại tràng, chú ý thao tác cần nhẹ vừa đủ tác động nhưng không gây thương tổn thanh mạc ruột và không làm tụ máu mạc treo ruột non. Trường hợp khối bã nghẹt chắc trong quai ruột có thể rạch mở 3 cm trên thành bụng tại hố chậu phải gần góc hồi manh tràng để đưa quai ruột và khối ra ngoài dùng tay nắn xuống, các quai ruột cũng luân chuyển lên xuống cho đến khi tới góc manh tràng. Một cách khác là rạch 4 cm theo chiều ngang trên xương mu, đặt một gel platform rồi luồn một bàn tay vào trong ổ bụng phối hợp với một cặp ruột không chấn thương loại to như nói trên nắn cho khối bã đi xuống đại tràng.
- Bước 4: Kiểm tra toàn bộ ống tiêu hóa từ dạ dày, tá tràng trở xuống để chắc chắn không còn các khối bã khác vẫn đang di chuyển trong đương tiêu hóa.
- Bước 5: Rút các dụng cụ và đóng các lỗ mở trên thành bụng.
V. TAI BIẾN VÀ CÁCH XỬ TRÍ
- Tai biến rách thanh mạc ruột khi thao tác: thanh mạc hay thậm chí ruột bị thủng rách do thao tác quá mạnh. Cần phải lấy kim chỉ cỡ 4/0 khâu lại thành ruột bằng các mũi rời. Cần làm sạch ổ bụng nếu thủng ruột làm các chất bẩn tràn ra.
- Tai biến chảy máu, tụ máu do rách mạc treo ruột non. Hút sạch máu chảy, nhanh chóng cặp mạch máu và cầm máu bằng chỉ khâu, buộc hay các dụng cụ khác.
VI. THEO DÕI SAU MỔ
- Theo dõi diễn biến sau mổ như các ca thông thường.
- Chú ý rút thông tiểu ngay sau mổ, lưu thông dạ dày hút dịch đọng trong khoảng 3 ngày, khi thấy dấu hiệu nhu động bình thường hoặc người bệnh trung tiện đại tiện được thì rút thông dạ dày.
- Theo dõi hoạt động của hệ thống tiêu hóa, nếu người bệnh không không chướng bụng, có thể cho ăn sớm.
- Hướng dẫn người bệnh khi ra viện thực hiện chế độ ăn uống hợp lý, tránh tái phát.
45. PHẪU THUẬT NỘI SOI CHỐNG TRÀO NGƯỢC DẠ DÀY - THỰC QUẢN
I. ĐẠI CƯƠNG
Bệnh lý gây ra do trào ngược dạ dày thực quản đã được biết tới từ cuối thế kỷ 19 khi Quinck mô tả tình trạng loét ở phần thấp thực quản nhưng ông không biết đó là do trào ngược. Chỉ tới năm 1930 thì Hamperl và Winkenstein mới cho rằng chính dịch axit trào ngược từ dạ dày lên là nguyên nhân gây ra viêm thực quản. Năm 1951, Allison là người đầu tiên đặt vấn đề phải mổ đặt lại vị trí của tâm vị nhằm chống hiện tượng trào ngược. Sau đó đã nở rộ rất nhiều các kỹ thuật mổ xẻ khác nhau nhằm chống hiện tượng trào ngược thực quản. Với sự thử thách của thời gian, kỹ thuật tạo van toàn bộ do Nissen đề xướng năm 1955 và cải tiến sau đó của học trò ông là Rossetti cùng với kỹ thuật tạo van không toàn bộ của Toupet là những kỹ thuật được nhiều Người thực hiện chấp nhận.
Phẫu thuật chống trào ngược không chỉ dùng đơn thuần trong điều trị bệnh viêm thực quản do trào ngược mà còn được sử dụng phối hợp và trở thành một thì của phẫu thuật mở cơ thực quản tâm vị chữa bệnh co thắt tâm vị nhằm ngăn ngừa hiện tượng trào ngược thứ phát xảy ra sau phẫu thuật mở cơ.
Tất cả các phẫu thuật vùng thực quản tâm phình vị khi mổ mở đều phải thao tác trong vùng sâu, khó tiếp cận và khó thao tác. Khi phẫu thuật nội soi ra đời, nó đã đem lại một cách tiếp cận mới cho phẫu thuật này và đã nhanh chóng được áp dụng trong phẫu thuật chống trào ngược.
II. CHỈ ĐỊNH
Người bệnh bị viêm thực quản trào ngược được chẩn đoán bằng triệu chứng lâm sàng, cận lâm sàng, có hoặc không có thoát vị cơ hoành kèm theo, đã được điều trị nội khoa đúng phương pháp trong ít nhất 6 tháng mà không đỡ.
III. CHỐNG CHỈ ĐỊNH
- Thể trạng người bệnh quá yếu không chịu được phẫu thuật.
- Người bệnh già yếu, có nhiều bệnh phối hợp.
- Người bệnh ung thư thực quản.
- Chống chỉ định của phẫu thuật nội soi:
o Tiền sử mổ viêm phúc mạc, tắc ruột.
o Cổ trướng tự do hoặc cổ trướng khu trú.
o Thoát vị thành bụng, thoát vị rốn. o Nhiễm khuẩn tại chỗ thành bụng. o Bệnh lý rối loạn đông máu.
- Chống chỉ định bơm hơi phúc mạc: Bệnh mạch vành, bệnh van tim, bệnh tâm phế mãn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa, nội soi và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: Bộ trang thiết bị đồng bộ mổ nội soi.
3. Người bệnh:
- Các xét nghiệm cơ bản, nội soi, Xquang, siêu âm ổ bụng.
- Nội soi có viêm thực quản trào ngược.
- Truyền bù nước điên giải, kháng sinh dự phòng trước mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: Người bệnh nằm ngửa, đặt ống thông dạ dày trước mổ. Người bệnh năm ở tư thế đầu cao chân thấp một góc 30 độ so với mặt phẳng nằm ngang. Hai chân dạng một góc 90 độ.
2. Vô cảm: Gây mê nội khí quản.
3. Kỹ thuật
Vị trí đặt trocar:
- Trocar đầu tiên 10mm đặt tại vùng rốn dành cho ống soi, theo phương pháp mở.
- Trocar 10mm đặt tại cạnh phải mũi ức, dùng để đặt que gạt nâng mặt dưới gan trái và dây chằng tròn lên bộc lộ vùng thực quản tâm vị.
- Trocar 5mm trên đường vú phải, dưới bờ sườn 5 cm.
- Trocar 10mm đặt ở ngang rốn trên đường trắng bên trái.
Trình bày vùng mổ:
- Gan trái được nâng lên bằng que gạt hình quạt bộc lộ vùng mặt trước thực quản tâm vị.
- Dùng kéo hoặc dao đốt điện hình móc mở mạc nối nhỏ dọc theo bờ cong nhỏ cho tới sát cột trụ hoành phải. Chú ý không làm tổn thương dây thần kinh X phải nhất là nhánh chân ngỗng.
- Tiếp theo là thì tạo khoảng trống sau thực quản. Sau khi mở mạc nối nhỏ, nhận biết cột trụ hoàng phải, mở một cửa sổ nhỏ phúc mạc ở mặt trước cột trụ hoành phải. Tiếp tục phẫu tích đi dọc theo mặt trước trụ hoành phải xuống phía dưới tới chân chữ V nơi tiếp xúc với trụ hoành trái thì tiếp tục phẫu tích đi lên và sang trái. Lúc này ta mở vào khoảng tổ chức lỏng lẻo mà phía sau là mặt trước hai cột trụ hoàng còn phía trước trên chính là mặt sau của thực quản. Bao giờ cũng đi đúng khoang này, phẫu tích tỷ mỷ, tránh không làm chảy máu các mạch máu nhỏ sẽ làm phẫu trường bị vấy bẩn do máu chảy ra làm khó nhận ra các lớp phẫu tích. Bao giờ cũng bám sát mặt sau thực quản, đi dần sang trái sẽ tới khi nhận ra một lớp màng mỏng qua đó có thể nhìn thấy phình vị lớn dạ dày hay lách. Đó chính là phúc mạc phía bên trái thực quản tâm vị. Mở qua lớp màng này ta đã sang bên khoang dưới hoành trái. Tiếp tục mở rộng khoang sau thực quản lên trên và xuống dưới cho tới khi ta tạo được một đường hầm rộng rãi đủ để đưa phình vị trái sang để tạo van.
Kỹ thuật làm van chống trào ngược:
- Phẫu thuật Nissen-Rossetti: Là kỹ thuật tạo van toàn bộ. Chỉ có môt cải tiến nhỏ của Rossetti so với phẫu thuật nguyên ủy của Nissen. Đó là Nissen giải phóng các mạch ngắn ở phình vị lớn để dễ dàng đưa phình vị lớn qua đường hầm sau thực quản sang bên phải để tạo van trong khi Rossetti nhận thấy không cần cắt các mạch ngắn cũng vẫn có thể dễ dàng đưa phình vị lớn sang nên không mất thời gian cắt các mạch ngắn.
Trước hết khâu một mũi với chỉ không tiêu để khép hai cột trụ hoành lại với nhau. Kinh nghiệm của chúng tôi dùng chỉ Ethibon 2/0 và làm nút thắt trong cơ thể. Cũng có thể khâu và sau đó làm nút thắt đẩy từ ngoài vào. Chú ý vị trí khâu để không làm chít hẹp thực quản nhưng cũng không quá rộng để có thể gây thoát vị sau này.
Để kéo phình vị lớn sang ta đưa một kẹp không chấn thương luồn vào khoảng trống sau thực quản đã được mở sẵn đưa sang bên trái kẹp vào phình vị lớn và kéo qua đó sang bên phải. Để làm việc này dễ dàng có thể đưa que gạt vào khoảng này để nâng thực quản lên cho dễ nhìn và thao tác hoặc sử dụng loại kẹp có thể gập góc ở đầu.
Sau khi phình vị lớn đã được kéo sang bên phải qua sau thực quản, khâu một mũi chỉ từ mặt trước phình vị lớn bên trái thực quản với phần phình vị lớn đã đưa sang bên phải để bắt đầu tạo van. Thông thường cần khâu từ 3 đến 4 mũi với chỉ không tiêu tạo ra một đoạn ống bằng phình vị lớn dài khoảng 3 đến 4 cm bọc quanh thực quản. Để xác định chính xác độ rộng của van, nếu có thì đặt trong lòng thực quản một ống thông cỡ 22 Fr làm chuẩn, nếu không khi có kinh nghiệm Người thực hiện có thể ước lượng độ rộng của van sao cho sau khi tạo van có thể luồn một cái kẹp phẫu thuật giữa thực quản và van mà không căng là được.
Thì cuối cùng bao gồm việc khâu các mũi chỉ cố định van vào cột trụ hoành phải và cố định van vào chân cơ hoành hai bên.
- Phẫu thuật Toupet: Các thì tạo khoảng trống sau thực quản và khâu khép hai cột trụ hoành hoàn toàn giống phẫu thuật Nissen. Riêng khi tạo van chống trào ngược thì thay vì van toàn bộ 360o thì chỉ làm van không toàn bộ 270o. Đưa phình vị lớn qua phía sau thực quản tới bên phải thực quản. Khâu các mũi cố định vào cột trụ hoành phải và vào bờ phải thực quản. Nếu là phẫu thuật kèm theo phẫu thuật Heller thì khâu cố định vào mép bên phải của đường mở cơ. ở bên trái cũng kéo mặt trước phình vị lớn khâu vào bờ trái của thực quản và cố định van vào chân cơ hoành.
Sau khi kết thúc phẫu thuật, kiểm tra toàn bộ xem có chảy máu hay biến chứng nào khác, hút sạch vùng dưới hoành trái và phải, tháo các trocar, tháo hơi và đóng lại các lỗ trocar.
VI. THEO DÕI VÀ XỬ TRÍ CÁC TAI BIẾN
1. Theo dõi
- Truyền dịch và ống thông dạ dày trong 24 giờ, sau đó người bệnh có thể ăn nhẹ.
- Chụp lưu thông thực quản dạ dày bằng thuốc cản quang tan trong nước trong vòng 36 - 48 giờ để kiểm tra độ lưu thông và chức năng của van.
- Thường người bệnh ra viện sau khi chụp phim có kết quả tốt, trở lại chế độ ăn uống sau 1 tuần.
2. Tai biến trong mổ
- Chảy máu là tai biến hay gặp, nguồn chảy có thể la do khi cắt các mạch vị ngắn hay khi tạo đường hầm sau thực quản. Cần xác định rõ chỗ chảy máu để cầm máu.
- Thủng màng phổi trái khi làm đường hầm do đi lạc khỏi khoang phẫu tích gây tràn khí màng phổi. Xử trí bằng luồn 1 ống thông lên khoang màng phổi hút hêt khí, thở áp lực dương và khâu kín khoang màng phổi. Do khí CO2 dễ hấp thu nên ít khi phải dẫn lưu màng phổi.
3. Tai biến sau mổ:
- Viêm phúc mạc do thủng thực quản hay phình vị dạ dày do phẫu tích hoặc đốt phải, biến chứng này hiếm gặp.
- Hẹp thực quản do van qua chặt. Thường hiện tượng hẹp tạm thời do viêm phù nề sau mổ trên cơ sở tạo van có thể xảy ra. Xử trí bằng nhịn ăn, thuốc chống viêm phù nề thường hết. Nếu hẹp lâu co thể nong qua đường nội soi.
- Viêm thực quản trào ngược tái phát do van quá rộng, thường xảy ra sau một thời gian mất hết triệu chứng. XỬ TRÍ bằng điều trị nội khoa không đỡ thì phải mổ lại.
46. PHẪU THUẬT NỘI SOI ĐIỀU TRỊ CO THẮT TÂM VỊ
I. ĐẠI CƯƠNG
Co thắt tâm vị (CTTV) là danh từ do Von Mickulicz dùng lần đầu tiên năm 1882 để chỉ tình trạng bệnh lý của thực quản, trong đó hiện tượng chủ yếu là rối loạn chức năng vận động (nhu động) bình thường của thực quản và tâm vị: mất hoàn toàn co bóp dạng nhu động của thực quản và mất sự dãn nở đồng bộ của cơ thắt tâm vị.
Bệnh này được phát hiện sớm nhất trong những bệnh lý thực quản. Thomas Villis (1674) là người đầu tiên phát hiện được bệnh trên những người đàn ông ở Oxford mắc bệnh nuốt khó và nôn oẹ liên tục do sự đóng chặt của cơ thực quản. Sau đó Purton (1921) lần đầu tiên tìm thấy và mô tả bệnh trên tử thi 6,8. Mấy chục năm qua, bệnh co thắt tâm vị đã được nhiều nhà nghiên cứu y học trên thế giới để tâm nghiên cứu về giải phẫu bệnh, sinh lý bệnh cũng như tìm kiếm nhiều phương pháp Điều trị. Tuy vậy nguyên nhân và cơ chế bệnh sinh vẫn chưa được xác định chắc chắn, việc điều trị cũng có nhiều phương pháp khác nhau, có thể tóm tắt thành 2 loại:
+ Điều trị nội khoa: nong thực quản bằng những dụng cụ đặc biệt (ống nong thủy ngân, nước, hơi và ống nong Savary). Kết quả nói chung chỉ tạm thời và thường phải nong lại nhiều lần.
+ Điều trị ngoại khoa: từ đầu thế kỷ 20 cho đến nay, nhiều phẫu thuật đã được áp dụng, các phẫu thuật cũng không ngừng được cải tiến. Trong đó, phẫu thuật Heller (mở cơ thực quản-tâm vị ngoài niêm mạc) là phẫu thuật được áp dụng rộng rãi, cho kết quả sớm ngay sau mổ tốt. Người bệnh hết nghẹn hoàn toàn, có thể cho uống ngay buổi tối hôm đó. Tuy nhiên phẫu thuật này có nhược điểm là có thể gây hiện tượng trào ngược từ dạ dày lên thực quản mà hậu quả lâu dài sẽ dẫn đến viêm thực quản. Để giảm bớt hậu quả trên đã có nhiều phương pháp tạo van thực quản chống trào ngược được áp dụng. Trong đó phương pháp tạo van toàn bộ của Nissen và cải tiến của học trò ông là Rossetti đã được chứng minh qua thực tế là một phương pháp có hiệu quả.
Tại Việt Nam, phẫu thuật Heller-Nissen kinh điển đã được ứng dụng trong điều trị CTTV ở bệnh Việt Đức từ năm 1986.
Từ năm 1992 - 1993 phẫu thuật soi ổ bụng được ứng dụng trong điều trị nhiều bệnh lý khác nhau, trong đó có CTTV.
II. CHỈ ĐỊNH
- Người bệnh có chẩn đoán co thắt tâm vị với xét nghiệm, Xquang, soi thực quản dạ dày tá tràng.
III. CHỐNG CHỈ ĐỊNH
- Thể trạng người bệnh quá yếu không chịu được phẫu thuật.
- Người bệnh già yếu, có nhiều bệnh phối hợp.
- Người bệnh ung thư thực quản.
- Chống chỉ định của phẫu thuật nội soi:
o Tiền sử mổ viêm phúc mạc, tắc ruột.
o Cổ trướng tự do hoặc cổ trướng khu trú.
o Thoát vị thành bụng, thoát vị rốn. o Nhiễm khuẩn tại chỗ thành bụng o Bệnh lý rối loạn đông máu.
- Chống chỉ định bơm hơi phúc mạc: Bệnh mạch vành, bệnh van tim, bệnh tâm phế mãn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa, nội soi và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: Bộ trang thiết bị đồng bộ mổ nội soi của hãng Kall Storz.
3. Người bệnh:
- Các xét nghiệm cơ bản, nội soi, Xquang, siêu âm ổ bụng.
- Do người bệnh không ăn được vì nuốt nghẹn nên thường có biểu hiện suy dinh dưỡng, rối loạn nước điện giải. Cần được bù năng lượng và bồi phụ nước điện giải qua đường tĩnh mạch vài ngày trước mổ.
- Nếu có ứ đọng thức ăn trong thực quản cần được rửa hút sạch trước mổ.
- Thụt tháo đại tràng.
- Vệ sinh tại chỗ.
- Kháng sinh dự phòng trước mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: Người bệnh nằm ngửa, đặt ống thông dạ dày trước mổ. Người bệnh năm ở tư thế đầu cao chân thấp một góc 30 độ so với mặt phẳng nằm ngang. Hai chân dạng một góc 90 độ.
2. Vô cảm: Gây mê nội khí quản.
3. Kỹ thuật:
Thì I: Phẫu thuật Heller
- Dùng que gạt nâng dây chằng tròn và mặt dưới gan trái lên để bộc lộ mặt trước dạ dày cùng với tâm vị và thực quản bụng
- Mở phúc mạc mặt trước trước thực quản bụng chỗ dính vào chân cơ hoành để bộc lộ đoạn thực quản bụng trên một đoạn dài 5 cm từ tâm vị. Mở phúc mạc ngang suốt chiều rộng của mặt trước tâm vị để lộ lớp cơ.
- Tiến hành mở dọc lớp cơ mặt trước tâm vị: sử dụng một kẹp không chấn thương kéo mặt trước phình vị lớn chỗ sát tâm vị xuống dưới sang trái để căng mặt trước tâm vị. Phẫu tích giải phóng mạch máu chạy trước tâm vị có thể với kéo hay dao đốt điện móc sau đó kẹp 2 clip ở hai phía và cắt ở giữa. Các mạch máu nhỏ khác ở trên hoặc dưới có thể đốt điện cầm máu hoặc kẹp clip tùy theo.
- Đường mở cơ bắt đầu trên thực quản, ở ngay bên trái của dây thần kinh X trước. Mở một điểm ở giữa mặt trước thực quản trên tâm vị sau đó dùng kéo hay móc để phẫu tích từng lớp cơ của thực quản cho tới lớp dưới niêm mạc thì dừng lại. Sau đó tiếp tục phẫu tích đi lên trên cho tới khi đoạn mở cơ thực quản trên tâm vị dài khoảng 4 cm. Trong khi phẫu tích, đi từng lớp giải phóng từng ít một, cắt hay đốt điện khi đã nhìn rõ trong tổ chức định cắt không có mạch máu hay niêm mạc. Sau đó quay xuống mở qua tâm vị xuống phía mặt trước dạ dày khoảng 2 cm sao cho toàn bộ đường mở cơ dài khoảng 6 cm
- Sau khi kết thúc mở cơ người gây mê bơm phồng dạ dày qua ống thông để kiểm tra qua ống soi trong ổ bụng xem còn sợi cơ nào chưa cắt đứt hết, mặt trước thực quản và tâm vị chắc chắn chỉ còn lớp niêm mạc và không có lỗ thủng
Sau khi kiểm tra xong hút khí để dạ dày xẹp lại.
- Sinh thiết cơ thực quản: Sau khi mở cơ, chúng tôi cắt lấy một mẫu cơ nhỏ ở vùng tâm vị chỗ mở cơ để làm sinh thiết.
Thì II: Phẫu thuật Nissen - Rossetti
- Dùng kéo hoặc đốt điện hình móc để mở mạc nối nhỏ dọc theo bờ cong nhỏ của dạ dày cho tới sát cột trụ hoành phải. Chú ý không làm tổn thương dây thần kinh X, nhất là nhánh chân ngỗng.
- Tiếp theo là thì tạo khoảng trống sau thực quản. Sau khi mở mạc nối nhỏ, nhận biết cột trụ hoành phải, mở một cửa sổ nhỏ phúc mạc ở mặt trước cột trụ hoành phải xuống phía dưới tới chân chữ V nơi tiếp xúc với cột trụ hoành trái thì tiếp tục phẫu tích lên trên và sang trái. Lúc này mở vào khoang tổ chức lỏng lẻo mà phía sau là mặt trước của hai cột trụ hoành còn phía trước trên chính là mặt sau của thực quản. Bám sát mặt sau thực quản, đi dần sang trái tới khi nhận thấy một lớp màng mỏng, qua đó nhìn thấy phình vị lớn của dạ dày, hay lách. Mở qua lớp màng này sang bên khoang dưới hoành trái. Tiếp tục mở rộng khoang sau thực quản lên trên và xuống dưới cho tới khi tạo được một đường hầm rộng rãi cho tới khi dùng kẹp phẫu tích đầu tù kéo thử nhẹ nhàng thấy có thể dễ dàng kéo phình vị lớn qua lỗ hổng này sang bên phải mà không gặp trở ngại gì.
- Tạo van: trước hết khâu bằng một mũi chỉ không tiêu (thường là chỉ 2.0) khép khoảng giữa hai cột trụ hoành. Đưa một kẹp không chấn thương luồn vào khoảng trống sau thực quản kéo nhẹ nhàng một phần phình vị lớn qua mặt sau thực quản sang bên phải thực quản. Mũi khâu đầu tiên giữa phần phình vị lớn bên phải với mặt trước của phình vị lớn bên trái thực quản sao cho phần phình vị lớn dạ dày ôm quanh thực quản không quá chật cũng không quá rộng. Thường cần khâu khoảng 3 - 4 mũi chỉ không tiêu để tạo ra được đoạn ống bằng phình vị lớn dài khoảng 3 - 4 cm bọc quanh thực quản. Để xác định chính xác độ rộng của van, đặt trong lòng thực quản ống thông có kích thước 26 Fr làm chuẩn. Phía trên van được cố định vào chân cơ hoành trái. Phía dưới khâu một mũi cố định vào bên phải dạ dày. Kiểm tra toàn bộ ổ bụng, hút sạch dưới hoành trái, phải, tháo hơi, rút các trocar, đóng các lỗ.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi:
- Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Kháng sinh từ 2 đến 5 ngày.
- Cần lưu ý bồi phụ nước và điện giải.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
- Thủng thực quản: khâu ngay và tạo hình van toàn bộ.
- Chảy máu: cặp clip cầm máu.
2.2. Sau phẫu thuật
- chảy máu: mổ lại cầm máu
- Viêm phúc mạc do thủng thực quản: mổ lai dẫn lưu hoặc khâu thủng tùy tình trạng ổ bụng
- Áp xe tồn dư trong ổ bụng: xác định bằng siêu âm hoặc chụp cắt lớp vi tính ổ bụng.
Tùy kích thước hướng XỬ trí khác nhau: điều trị kháng sinh hoặc mổ, chích dẫn lưu.
47. PHẪU THUẬT NỘI SOI ĐIỀU TRỊ THOÁT VỊ HOÀNH
I. ĐẠI CƯƠNG
Cơ hoành là một cấu trúc cân - cơ có hình vòm tạo thành vách ngăn, ngăn cách khoang ngực với khoang bụng. Sự hoàn chỉnh vách ngăn cơ hoành xảy ra vào tuần thứ 8 của thai kỳ. Sự thất bại trong quá trình phát triển của các nếp gấp phúc - phế mạc từ thời kỳ bào thai sẽ tạo ra khiếm khuyết trên cơ hoành. Khiếm khuyết này làm thông thương khoang ngực với khoang bụng, thường xảy ra nhất là ở vùng sau, bên trái.
Thoát vị cơ hoành là một dị tật bẩm sinh thường thấy ở trẻ nhỏ: Là hiện tượng các tạng từ ổ bụng chui lên lồng ngực qua lỗ khuyết bẩm sinh thường ở vị trí lỗ sau và bên trái của cơ hoành. Tùy thuộc vào lỗ thoát vị to hay nhỏ mà các phủ tạng có thể chui lên lồng ngực như dạ dày, ruột non, lách. Những trẻ bị thoát vị cơ hoành bẩm sinh thường có tổn thương phổi nặng nề.
Bệnh thường chiếm tỉ lệ 1/12500 trẻ mới sinh ra, tỉ lệ tử vong là khoảng 30 - 50%.
Thoát vị cơ hoành ở người lớn thường là thoát vị khe thực quản. Cơ hoành có ba lỗ mở chính và các lỗ nhỏ phụ để giúp cho thực quản, động mạch chủ và tĩnh mạch chủ trên “chui qua”. Sự thoát vị của dạ dày qua khe thực quản được gọi là thoát vị khe thực quản. Một trong những biểu hiện thường gặp nhất của thoát vị khe thực quản là hiện tượng trào ngược dịch vị từ dạ dày lên thực quản. Hiện tượng trào ngược này có liên quan đến một số yếu tố, trong đó có hoạt động của cơ thắt dưới thực quản.
Thoát vị khe thực quản xảy ra ở người trẻ tuổi có thể là thoát vị bẩm sinh, những thoát vị mắc phải thường gặp ở người lớn tuổi. Nguyên nhân của thoát vị khe thực quản là do sự suy yếu màng ngăn thực quản (thoát vị mắc phải) hay một lổ khiếm khuyết của cơ hoành ở khe thực quản (thoát vị bẩm sinh). Những thoát vị này thường không có dấu hiệu gì đặc biệt, thường một số trường hợp phần dạ dày thoát vị có thể tự xuống được hoặc không. Bệnh thường được phát hiện tình cờ khi người bệnh chụp phổi hoặc nghĩ đến khi đi khám với triệu chứng của bệnh cảnh trào ngược dạ dày thực quản, viêm dạ dày thực quản: như khó thở, mệt mỏi, ăn chậm tiêu, nôn ói từng giai đoạn, rối loạn tiêu hóa…Bệnh được Điều trị bằng phẫu thuật nhằm mục đích đưa phần tạng bị thoát vị phục hồi về vị trí cũ, khâu phục hồi lại lỗ thực quản cơ hoành. Bệnh thường có tiến triển tốt sau mổ.
II. CHỈ ĐỊNH
- Người bệnh được chấn đoán là thoát vị hoành với hỗ sơ đầy đủ xét nghiệm, chụp phim, nội soi.
- Người bệnh có đủ điều kiện để mổ nội soi.
III. CHỐNG CHỈ ĐỊNH
- Thể trạng người bệnh quá yếu không chịu được phẫu thuật.
- Người bệnh già yếu, có nhiều bệnh phối hợp.
- Chống chỉ định của phẫu thuật nội soi:
o Tiền sử mổ viêm phúc mạc, tắc ruột.
o Cổ trướng tự do hoặc cổ trướng khu trú.
o Thoát vị thành bụng, thoát vị rốn. o Nhiễm khuẩn tại chỗ thành bụng o Bệnh lý rối loạn đông máu.
- Chống chỉ định bơm hơi phúc mạc: Bệnh mạch vành, bệnh van tim, bệnh tâm phế mãn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa, nội soi và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: Bộ trang thiết bị đồng bộ mổ nội soi của hãng Kall Storz.
3. Người bệnh
- Các xét nghiệm cơ bản, nội soi, Xquang, siêu âm ổ bụng.
- Nội soi có viêm thực quản trào ngược, có hình ảnh thoạt vị hoành.
- Truyền bù nước điên giải, kháng sinh dự phòng trước mổ.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: Người bệnh nằm ngửa, đặt ống thông dạ dày trước mổ. Người bệnh năm ở tư thế đầu cao chân thấp một góc 30 độ so với mặt phẳng nằm ngang. Hai chân dạng một góc 90 độ.
2. Vô cảm: Gây mê nội khí quản.
3. Kỹ thuật:
- Đưa các tạng trở lại ổ bụng: dùng các kìm cặp ruột đưa các tạng trở lại ổ bụng. Nếu dính cần phải gỡ dính cẩn thận trách làm thủng các tạng.
- Bộc lộ 2 cột trụ hoành: Sau khi mở mạc nối nhỏ, dùng que gạt nâng thực quản bụng để bộc lộ 2 cột trụ hoành. Khâu khép lại 2 cột trụ hoành bằng chỉ ethibon 2.0 không tiêu. Chú ý vị trí khâu không làm chít hẹp thực quản. Tôt nhất là đặt vào thực quản 1 ống thông có cỡ 24 - 26Fr và khâu trên ống thông đó để đảm bảo không hẹp.
- Tạo van chống trào ngược kiểu Rossetti: Đưa một kẹp không chấn thương luồn vào khoảng trống sau thực quản kéo nhẹ nhàng một phần phình vị lớn qua mặt sau thực quản sang bên phải thực quản. Mũi khâu đầu tiên giữa phần phình vị lớn bên phải với mặt trước của phình vị lớn bên trái thực quản sao cho phần phình vị lớn dạ dày ôm quanh thực quản không quá chật cũng không quá rộng. Thường cần khâu khoảng 3 - 4 mũi chỉ không tiêu để tạo ra được đoạn ống bằng phình vị lớn dài khoảng 3 - 4 cm bọc quanh thực quản. Để xác định chính xác độ rộng của van, đặt trong lòng thực quản ống thông có kích thước 24 - 26 Fr làm chuẩn. Phía trên van được cố định vào chân cơ hoành trái. Phía dưới khâu một mũi cố định vào bên phải dạ dày. Kiểm tra toàn bộ ổ bụng, hút sạch dưới hoành trái, phải, tháo hơi, rút các trocar, đóng các lỗ.
- Tạo van chống trào ngược kiểu Touper hoặc Dor: Tham khảo bài 26 và bài 45.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung.
- Kháng sinh từ 2 đến 5 ngày.
- Cần lưu ý bồi phụ nước và điện giải.
2. Tai biến và xử trí
2.1. Trong phẫu thuật
- Thủng thực quản: khâu ngay và tạo hình van toàn bộ.
- Chảy máu: cặp clip cầm máu.
2.2. Sau phẫu thuật
- chảy máu: mổ lại cầm máu
- Viêm phúc mạc do thủng tạng: mổ lại dẫn lưu hoặc khâu thủng tùy tình trạng ổ bụng
- Áp xe tồn dư trong ổ bụng: xác định bằng siêu âm hoặc chụp cắt lớp vi tính ổ bụng.
Tùy kích thước hướng XỬ trí khác nhau: điều trị kháng sinh hoặc mổ, chích dẫn lưu.
48. PHẪU THUẬT CẮT RUỘT THỪA NỘI SOI Ổ BỤNG
I. ĐẠI CƯƠNG
Cắt ruột thừa nội soi ổ bụng là kỹ thuật mổ nội soi để cắt bỏ ruột thừa bệnh lý hoặc cắt ruột thừa để áp dụng các kỹ thuật khác.
Bệnh lý ruột thừa là viêm ruột thừa cấp tính, mạn tính, ung thư ruột thừa, carcinoid ruột thừa, các kỹ thuật liên quan có thể là lấy ruột thừa để tạo hình thay thế niệu quản, tạo hình đại tràng, thụt đại tràng trong mổ…
Phẫu thuật cắt ruột thừa nội soi thường phải làm cùng với XỬ trí vùng thương tổn phúc mạc tại chỗ hoặc cả khoang phúc mạc ổ bụng trong trường hợp ruột thừa bị vỡ mủ làm bẩn vùng hố chậu, tiểu khung hoặc lan tràn mủ trong bụng gây viêm phúc mạc toàn thể.
II. CHUẨN BỊ
1. Người bệnh: phải nhịn ăn uống ít nhất 6 giờ trước khi mổ
- Vệ sinh
- Thông tiểu
- Xét nghiệm cơ bản, chụp phổi, điện tim.
2. Phương tiện: Thiết bị mổ nội soi cơ bản, bộ troca mổ nội soi một lỗ hoặc dụng cụ mổ nội soi phối hợp bàn tay (gel platform).
3. Người thực hiện:
Là phẫu thuật viện ngoại khoa có trình độ mổ nội soi cơ bản.
Bác sĩ gây mê: gây mê nội khí quản
III. CÁC BƯỚC TIẾN HÀNH
- Gây mê nội khí quản
- Tư thế nằm ngửa, nếu mổ qua đường âm đạo thì để mở dạng chân gập đùi và gối như khám phụ khoa.
- Bố trí bàn mổ: Người thực hiện bên phải, hoặc giữa hai chân nếu mổ qua đường âm đạo. Người phụ camera đứng bên phải Người thực hiện. Màn hình để bên trái hoặc ngang vai trái người bệnh. Dụng cụ viên và bàn dụng cụ ngang nơi gối trái người bệnh.
Bước 1: Đặt các trocar, một trocar cho camera, hai trocar cho dụng cụ hoặc một trocar cho cả ba gồm ống soi, hai dụng cụ. Có thể sử dụng một đường rạch nhỏ, chung cho các trocar trêm một platform hoặc thêm một đường rạch nhỏ cho một platform luồn bàn tay hỗ trợ khi cần rửa hút ổ bụng viêm phúc mạc, có thể đặt platform và các trocar dụng cụ qua đường âm đạo của người bệnh. Bơm hơi trong ổ bụng áp lực từ 15 - 12 mmHg.
Bước 2: Kiểm tra ổ bụng đánh giá phúc mạc và các tạng
Bước 3: Phẫu tích bộc lộ ruột thừa và mạc treo ruột thừa đến sát gốc.
Bước 4: Cắt ruột thừa khỏi manh tràng, đóng kín gốc bằng buộc chỉ, cặp clip hoặc dụng cụ cắt khâu (Stapler) đồng thời cắt và cầm máu mạc treo ruột thừa bằng dao điện nội soi, hoặc các nguồn năng lượng khác, bằng stapler.
Bước 5: Bơm dịch muối rửa Natriclorua đẳng trương rửa ổ phúc mạc và hút và làm sạch nếu có viêm phúc mạc toàn bộ hoặc khu trú. Chú ý tùy theo tình trạng nhiễm bẩn viêm phúc mạc và điều kiện kỹ thuật phẫu thuật viện sẽ quyết định kéo dài thời gian bơm rửa ổ bụng với dụng cụ nội soi hoặc chuyển sang mổ nội soi phối hợp trợ giúp của bàn tay.
Phải bơm hút nhiều lần tại các vị trí khác nhau trong ổ bụng, cố gắng bóc hút hết các giả mạc trên thành ruột, giữa các quai ruột.
Bước 6: Lấy bệnh phẩm ra đặt dẫn lưu ổ bụng nếu có viêm phúc mạc, đóng các vị trí trocar trên thành bụng.
V. THEO DÕI VÀ XỬ TRÍ BIẾN CHỨNG THÔNG THƯỜNG
Biến chứng áp xe tồn dư trong ổ phúc mạc do XỬ trí vùng hố chậu phải không triệt để, do biến chứng tại gốc ruột thừa, do rò manh tràng. Áp xe giữa các quai ruột, áp xe tiểu khung.
Nếu có nhiễm khuẩn trong ổ bụng phải điều trị kháng sinh, chọc hút dẫn lưu, tách vết mổ dẫn lưu hoặc mổ để loại bỏ nguyên nhân.
Biến chứng nhiễm trùng vết mổ, làm vết mổ sưng nóng đỏ đau ứ mủ: cắt chỉ tách vết tách vết mổ nhất là vị trí troca rốn, làm sạch và điều trị kháng sinh.
VI. CHĂM SÓC SAU MỔ
Điều trị giảm đau sau mổ cần ít thuốc giảm đau, nếu có chỉ cần thuốc giảm đau tiêm là đủ.
Cho người bệnh ăn sớm nếu nhu động ruột về bình thường.
Nếu không có biểu hiện biến chứng nhiễm trùng có thể cho ra viện sớm.
49. PHẪU THUẬT NỘI SOI ĐIỀU TRỊ THỦNG Ổ LOÉT HÀNH TÁ TRÀNG ĐƠN THUẦN
I. ĐẠI CƯƠNG
Thủng ổ loét dạ dày - tá tràng là một biến chứng cấp tính thường gặp của bệnh loét dạ dày - tá tràng. Thủng ổ loét là một biến chứng cần điều trị cấp cứu.
Trước đây, năm 1944 Taylor đã đề xướng phương pháp hút liên tục để điều trị thủng ổ loét dạ dày - tá tràng và phương pháp này đã từng được áp dụng trong những năm 1970 - 1980. Nay phương pháp này đã không còn được áp dụng do tỷ lệ thất bại và biến chứng cao, mà chỉ là sự chuẩn bị trước mổ.
Ngày nay, phẫu thuật là phương pháp chủ yếu nhất để điều trị biến chứng này được hầu hết các tác giả trong nước và trên thế giới sử dụng. Có hai thái độ xử trí đối với thủng ổ loét trong cấp cứu là:
- Khâu lỗ thủng đơn thuần: Mục đích chính là XỬ trí biến chứng thủng. Khâu lỗ thủng ổ loét dạ dày đã được Mikulicz thử nghiệm thực hiện lần đầu tiên năm 1884 và Heusner thực hiện thành công năm 1891. Trong suốt hơn 100 năm qua khâu lỗ thủng là một biện pháp điều trị chính của biến chứng thủng ổ loét dạ dày- tá tràng. Phương pháp này có ưu điểm là đơn giản, dễ thực hiện nhưng nhược điểm là ổ loét vẫn còn, bệnh vẫn tiếp tục tiếp diễn vẫn còn nguy cơ biến chứng thủng, chảy máu, hẹp môn vị.
- Phẫu thuật triệt căn ngay thì đầu: XỬ TRÍ biến chứng thủng và điều trị loét.
- Phương pháp phẫu thuật khâu lỗ thủng đơn thuần phối hợp với cắt dây thần kinh X nhằm mục đích điều trị triệt căn bệnh loét nhưng kết quả vẫn chưa được tốt như lý thuyết.
Ngay sau khi phẫu thuật nội soi ra đời với trường hợp cắt túi mật qua nội soi đầu tiên năm 1987, các Người thực hiện đã nghĩ tới việc áp dụng kỹ thuật này trong việc điều trị thủng ổ loét dạ dày - tá tràng. Năm 1989, P.Mouret đã thông báo trường hợp khâu thủng ổ loét dạ dày đầu tiên qua nội soi ổ bụng và từ đó phương pháp này đã được áp dụng có hiệu quả và lan rộng tại một số trung tâm phẫu thuật nội soi trên thế giới.
II. CHỈ ĐỊNH
- Người bệnh có chẩn đoán thủng ổ loét hành tá tràng đơn thuần.
III. CHỐNG CHỈ ĐỊNH
1. Chống chỉ định của phẫu thuật nội soi
- Thể trạng người bệnh quá yếu và có nhiều bệnh phối hợp
2. Chống chỉ định của phẫu thuật nội soi
- Tiền sử mổ viêm phúc mạc, tắc ruột.
- Cổ trướng tự do hoặc cổ trướng khu trú.
- Thoát vị thành bụng, thoát vị rốn.
- Nhiễm khuẩn tại chỗ thành bụng.
- Bệnh lý rối loạn đông máu.
3. Chống chỉ định bơm hơi ổ bụng:
- Bệnh mạch vành.
- Bệnh van tim.
- Bệnh tâm phế mãn.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện chuyên khoa tiêu hóa và nội soi và gây mê hồi sức có kinh nghiệm.
2. Phương tiện: bộ phẫu thuật nội soi đồng bộ.
3. Người bệnh:
- Các xét nghiệm cơ bản.
- Xquang bụng không chẩn bị.
- Kháng sinh dự phòng trước mổ.
V. CÁC BƯỚC TIỀN HÀNH
1. Tư thế: Người bệnh nằm tư thế đầu cao, chân thấp một góc 15 - 30 độ (tư thế Trendenburg), hai chân dạng một góc 90 độ. Màn hình chính và các thiết bị được đặt ngang vị trí vai phải người bệnh, Người thực hiện đứng giữa 2 chân người bệnh, hoặc đứng phía bên trái người bệnh.
2. Vô cảm: Người bệnh gây mê nội khí quản
3. Kỹ thuật:
Kỹ thuật bơm hơi mở kiểu Hasson với áp lực 12mm Hg, lưu lượng 2,5 l/h.
Qua đường rạch dưới rốn hoặc trên rốn (chiều dài đường rạch phụ thuộc vào đường kính của trocar định dùng) dùng kim Veress bơm khí CO2 vào màng bụng với áp lực từ 9 tới 12mmHg). Canule Hasson là một cách thay thế cho kim Verres. Thông thường dùng 4 trocar, 3 trocar 10mm và 1 trocar 5mm. Trocar đầu tiên 10mm dùng cho ống soi đặt ở cạnh rốn, ống soi 10mm nghiêng 30 độ được sử dụng. Sau khi đặt trocar đầu tiên, tiến hành quan sát toàn bộ ổ bụng, bản thân việc soi ổ bụng là một công cụ chẩn đoán có giá trị, vì vậy cần khảo sát kỹ lưỡng toàn bộ ổ bụng. Các trocar khác được đặt dưới sự hướng dẫn của nội soi, bao gồm một trocar 10mm ở vùng thượng vị dùng que gạt vén gan và dây chằng tròn để bộc lộ mặt trước dạ dày, môn vị và hành tá tràng. Đánh giá tình trạng lố thủng bao gồm vị trí, đường kính, độ xơ chai ảnh hưởng đến các cơ quan xung quanh, với lỗ thủng dạ dày đánh giá xem có biểu hiện ác tính không. Đánh giá tình trạng ổ bụng, mức độ bẩn, giả mạc.
Trocar 10mm dể thao tác đặt ở trên đường vú trái, dưới bờ sườn 5 cm. Trocar trợ giúp đặt ở đường nách trước phải ngang rốn.
- Thì I: Hút sạch thức ăn, chất bẩn, giả mạc trong ổ bụng.
- Thì II: Với lỗ thủng dạ dày, cần xén mép lỗ thủng để làm sinh thiết hệ thống.
Nhiều phương pháp mổ nội soi đã được mô tả. Một là phương pháp Walsh và cs. Sau khi đã xác nhận đóng kín lỗ thủng, nó được để nguyên; tiến hành rửa và dẫn lưu phúc mạc. Trong trường hợp lỗ thủng chưa được mạc nối lấp kín, người bệnh được chuyển sang mổ mở, và tiến hành đóng mạc nối đơn giản. Phương pháp này sau đó đã được các Người thực hiện khác chấp nhận..
Khi tiến hành khâu kèm tăng cường bằng miếng vá mạc nối, khâu 3 mũi qua phần tá tràng nhìn thấy ở 2 bên lỗ thủng và thắt chặt để đóng kín lỗ thủng. Khâu qua nội soi cuống mạc nối vắt qua lỗ thủng sẽ hoàn tất việc đóng. Khi mạc nối nhỏ, có thể dùng dây chằng liềm thay thế.
Phương pháp khâu thủng: dùng chỉ liền kim loại tiêu chậm Vicryl 2.0 hoặc 3.0 dài khoảng 18 - 20 cm là vừa. Dùng vén gan nâng mặt dưới gan bộc lộ lỗ thủng, tiến hành khâu thủng. Nếu lỗ thủng < 0,5 cm khâu một mũi chữ X, hướng khâu đi theo trục của ống tiêu hóa, sau đó thắt chỉ khép kín lỗ thủng. Nếu lỗ thủng lớn hơn thường phải khâu 2 - 3 mũi rời, khâu theo chiều của ống tiêu hóa để khi thắt chỉ đường khâu nằm ngang không gây hẹp tá tràng. Sau khi khâu phủ mạc nối lớn lên đường khâu và dùng chỉ cố định vào đường khâu.
- Thì III: Rửa ổ bụng
Rửa khoang phúc mạc là một trong những phần quan trọng nhất của phẫu thuật, chiếm một phần đáng kể của phẫu thuật. Rửa đảm bảo sạch toàn bộ các chất bẩn và giả mạc trong bụng. Rửa từng khoang trong ổ bụng kết hợp với thay đổi tư thế người bệnh để rửa sạch các khoang. Cần chú ý đặc biệt đến việc rửa khoang trên gan và dưới gan, rãnh bên, khoang dưới cơ hoành trái và hố chậu phải. Nếu ổ bụng sạch không cần đặt dẫn lưu, nếu bị viêm phúc mạc muộn, đặt dẫn lưu dưới gan phải. Khoang phúc mạc thường được dẫn lưu. Mặc khác, một số tác giả không chủ trương dẫn lưu khoang phúc mạc.
- Thì IV: Rút trocar, tháo hơi đóng các lỗ.
VI. THEO DÕI
Chăm sóc sau mổ: Ống thông dạ dày được giữ cho đến khi người bệnh có nhu động ruột, thời gian đặt xông dạ dày ít nhất là 48 giờ. Cho ăn trở lại sau khi rút ống thông dạ dày. Dẫn lưu ổ bụng nếu có sẽ được rút khi không còn chảy dịch, thường sau 24 giờ. Kháng sinh dùng theo chế độ kháng sinh điều trị, được dùng tới 5 ngày hoặc đến khi hết sốt. Dùng các thuốc giảm tiết dịch dạ dày. Chất ức chế bơm proton hoặc chất chẹn thụ thể H2 được bắt đầu ngay sau mổ. Người bệnh dậy vận động sau mổ 24 giờ.
VII. XỬ TRÍ TAI BIẾN
- Chảy máu: phải mổ lại ngay cầm máu.
- Bục chỗ khâu: khâu lại chỗ bụng hoặc dẫn lưu.
- Áp xe tồn dư: có thể mổ lại hoặc điều trị kháng sinh, hoặc chọc hút.
50. ĐIỀU TRỊ ÁP XE RUỘT THỪA TRONG Ổ BỤNG BẰNG PHẪU THUẬT NỘI SOI
I. ĐẠI CƯƠNG
Áp xe ruột thừa là biến chứng của viêm ruột thừa cấp được các mạc nối lớn, mạc treo ruột và ruột non bao bọc tạo thành một ổ mủ vì thế còn có tên gọi là viêm phúc mạc khu trú. Áp xe ruột thừa thường được chỉ định Điều trị chọc hút, dẫn lưu. Nếu áp xe ruột thừa không nằm ở hố chậu phải mà nằm ở giữa khoang bụng hoặc ở tiểu khung thì cần mổ để giải quyết cùng lúc ổ áp xe và cắt ruột thừa viêm.
II. CHỈ ĐỊNH
1. Áp xe ruột thừa trong ổ bụng (nằm giữa khoang bụng)
2. Áp xe ruột thừa nằm ở tiểu khung
3. Áp xe ruột thừa ở hố chậu phải
III. CHỐNG CHỈ ĐỊNH
1. Đám quánh ruột thừa
2. Tiền sử người bệnh có nhiều lần mổ bụng
3. Người bệnh có bệnh nặng kèm theo (bệnh tim, mạch vành và lao phổi)
IV. CHUẨN BỊ:
1. Người thực hiện: Người thực hiện là bác sỹ ngoại tổng quát được đào tạo về kỹ thuật mổ nội soi (có chứng chỉ hợp lệ).
2. Phương tiện:
- Phòng mổ có đầy đủ điều kiện tiến hành nội soi qua ổ bụng
- Bộ nội soi ổ bụng: Monitor, camera, nguồn sáng, nguồn CO2
- Hệ thống máy bơm và rửa hút dịch ổ bụng
- Hệ thống dao điện lưỡng cực và đơn cực, dao cắt đốt siêu âm
- Các dụng cụ vén gan, kẹp ruột, panh, kẹp, kéo chuyên biệt cho mổ nội soi ổ bụng
- Bộ dụng cụ mổ bụng thường dùng (chuẩn bị khi phải chuyển mổ mở)
3. Người bệnh
- Các xét nghiệm cơ bản (sinh hóa, huyết học, nước tiểu)
- Chụp phổi, điện tâm đồ (với người > 65 tuổi)
- Bữa ăn cuối cùng trước lúc mổ cách xa ít nhất 6 tiếng
4. Hồ sơ bệnh án
- Các thủ tục hành chính và chuyên môn được hoàn tất đầy đủ theo quy định (bệnh án chi tiết, giấy cam đoan tự nguyện mổ bằng phẫu thuật nội soi …)
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Kỹ thuật:
- Tư thế:
. Người bệnh: Nằm ngửa, tay trái để dọc theo thân người, đầu thấp
. Kíp phẫu thuật: Người thực hiện đứng bên trái người bệnh, phụ 1 đứng bên trái Người thực hiện, phụ 2 đứng bên phải, dụng cụ viên đứng bên phải người bệnh.
- Tiến hành thủ thuật bơm hơi vào ổ bụng và đặt các trocar:
. Bơm hơi ổ bụng có 2 phương pháp: Bơm hơi bằng kim Veress hoặc bơm hơi theo phương pháp mở
. Vị trí đặt trocar: Trocar 10mm đặt trên hoặc dưới rốn. Sau khi bơm hơi và dưới sự hướng dẫn của camera, đặt tiếp trocar thứ 2: Trocar 5mm ở vị trí đường giữa trên xương mu; trocar thứ 3: trocar 10mm ở hố chậu trái, cách trocar thứ 2 từ 8 - 10 cm. Có thể đặt thêm trocar thứ 4 vùng hố chậu phải nếu cần thiết.
- Kỹ thuật cắt ruột thừa nội soi:
. Quan sát toàn ổ bụng đánh giá tình trạng ổ áp xe: Hút dịch tiết hoặc dịch mủ (nếu có) ở khoang bụng tự do, lấy mẫu dịch để xét nghiệm vi khuẩn và làm kháng sinh đồ.
. Phẫu tích để vào ổ áp xe, nếu thấy mủ trào ra phải hút ngay không để mủ tràn vào khoang bụng, chú ý không làm tổn thương các quai ruột non cạnh ổ áp xe.
. Tìm ruột thừa viêm và cắt ruột thừa theo kỹ thuật mổ nội soi: Trong trường hợp áp xe ruột thừa, mạc treo ruột thừa thường phù nề, khó phẫu tích rõ động mạch ruột thừa thì có thể cầm máu bằng dao cắt đốt lưỡng cực, dao siêu âm hoặc kẹp clips tại gốc ruột thừa.
. Buộc và cắt ruột thừa sát gốc (có thể cắt gốc ruột thừa bằng máy cắt ruột nội soi (stapler).
. Hút rửa và làm sạch ổ áp xe
. Kiểm tra các quai ruột và toàn ổ bụng
. Đặt dẫn lưu tại vị trí ổ áp xe và túi cùng Douglas, rút bỏ sau 3 ngày.
. Khâu lại thành bụng tại các lỗ đặt trocar
VI. THEO DÕI VÀ CHĂM SÓC SAU MỔ
1. Truyền dịch ngày đầu sau phẫu thuật
2. Có thể uống nước sau 24 giờ
3. Điều trị phối hợp hai loại kháng sinh
4. Rút dẫn lưu theo từng trường hợp cụ thể.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tai biến của bơm hơi ổ bụng
- Kích thích nhịp tim
- Tràn khí các khoang: trước màng bụng, dưới da, khoang màng phổi.
- Tắc mạch phổi do hơi
2. Tai biến do chọc trocar
- Tổn thương các tạng trong ổ bụng: chuyển mổ mở
- Tổn thương các mạch máu trong ổ bụng: chuyển mổ mở
- Chẩy máu thành bụng: khâu cầm máu
- Nhiễm khuẩn các lỗ đặt trocar: cắt chỉ, thay băng hàng ngày.
3. Tai biến trong mổ
- Thủng, rách ruột non khi phẫu tích vào ổ áp xe: chuyển mổ mở
- Chẩy máu không kiểm soát được do tình trạng viêm dính tại ổ áp xe: mổ mở
4. Tai biến sau mổ
- Tụ máu trong ổ bụng, thành bụng
- Áp xe thành bụng, trong ổ bụng: dẫn lưu áp xe
- Thoát vị qua lỗ trocar
- Tắc ruột sau mổ
- Rò manh tràng
- Viêm mỏm ruột thừa còn lại.
51. PHẪU THUẬT NỘI SOI CẮT NỐI RUỘT NON
I. ĐẠI CƯƠNG
Thuật ngữ “Phẫu thuật nội soi cắt nối ruột” là để chỉ kỹ thuật mổ cắt bỏ một đoạn ruột (ruột non) không bình thường hay bị bệnh, sau đó lập lại lưu thông tiêu hóa bằng phẫu thuật nội soi qua đường bụng.
II. CHỈ ĐỊNH
- U ruột non: GIST (u mô đệm ống tiêu hóa), u carcinoid hồi tràng
- Bệnh lý cấp tính ở ruột non: Tắc ruột gây hoại tử ruột (dây chằng, u bã thức ăn (phytobezoard) gây tắc và hoại tử ruột, nghẹt ruột do thoát vị…)
- Bệnh lý đặc biệt, ít gặp: Bệnh Crohn, polip lan tỏa ở ruột non (Peutz - Jegher syndrome), lao ruột, bệnh lý bất thường mạch máu ruột...
III. CHỐNG CHỈ ĐỊNH
1. Người bệnh thể trạng yếu, suy thở không cho phép bơm hơi ổ bụng
2. Người bệnh có tiền sử mổ bụng nhiều lần
3. Ung thư di căn ra phúc mạc và di căn xa
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa có kinh nghiệm mổ nội soi thành thạo, bác sỹ gây mê hồi sức có kinh nghiệm trong mổ nội soi
2. Phương tiện:
- Phòng mổ có đầy đủ điều kiện tiến hành nội soi qua ổ bụng
- Bộ nội soi ổ bụng: Monitor, camera, nguồn sáng, nguồn CO2
- Hệ thống máy bơm và rửa hút dịch ổ bụng
- Hệ thống dao điện lưỡng cực và đơn cực, dao cắt đốt siêu âm
- Các dụng cụ vén gan, kẹp ruột, panh, kẹp, kéo nội soi ổ bụng
3. Người bệnh:
Các xét nghiệm cơ bản (sinh hóa, huyết học, nước tiểu) Chụp phổi, điện tâm đồ (với người >65 tuổi)
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Tư thế:
2.1. Người bệnh:
- Nằm ngửa, 2 chân dạng, đặt ống dẫn lưu bàng quang
- Đầu thấp, nghiêng phải hoặc nghiêng trái tùy theo vị trí tổn thương
2.2. Kíp phẫu thuật:
- Người thực hiện đứng giữa hai chân người bệnh, phụ 1 và phụ 2 đứng bên phải và bên trái người bệnh. Có thể đổi chỗ khi cần thiết
- Dụng cụ viên đứng bên trái người bệnh.
3. Kỹ thuật cắt nối ruột non
- Số trocar sử dụng và vị trí đặt: 3 - 4 trocar (2 - 3 trocar 5mm và 1 trocar 10mm). Trocar 10mm (cho camera) đặt ngay sát dưới rốn; Hai trocar 10mm: 1 đặt hố chậu trái, 1 trocar ở hố chậu phải và có thể đặt thêm 1 trocar 5mm ở trên xương mu.
- Các thì mổ: Sau khi khảo sát vị trí và tình trạng tổn thương ở ruột non và các tạng khác (gan, túi mật, lách, dạ dày, đại tràng…), tiến hành cắt và nối ruột theo 3 thì mổ như sau:
. Giải phóng mạc treo ruột non tương ứng với đoạn cần cắt bỏ (cặp cắt mạch máu mạc treo ruột bằng clip, hoặc có thể dùng dao siêu âm, hoặc các dụng cụ cắt mạch máu khác như sptaler mạch)
. Đưa đoạn ruột bệnh lý ra ngoài ổ bụng qua đường rạch nhỏ tại đường giữa trên hoặc dưới rốn
. Cắt đoạn ruột non bệnh lý như khi thực hiện với mổ mở.
. Nối ruột non: có thể nối một lớp hoặc hai lớp, tận tận, hoặc bên bên, tùy theo tình trạng bệnh lý và cấp máu của đoạn ruột non còn lại. Khâu lại mạc treo ruột
- Kỹ thuật cắt nối ruột ngoài ổ bụng:
Chỉ dùng nội soi để thám sát tổn thương, sau đó rạch một đưởng mổ nhỏ ở dưới hoặc trên rốn qua đường trắng giữa (khoảng 3 - 4 cm) để kéo ruột (đoạn tổn thương cần cắt bỏ) ra ngoài thành bụng và thực hiện cắt nối ruột bằng tay như mổ mở kinh điển.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi:
Như mọi trường hợp phẫu thuật đường tiêu hóa nói chung, sau mổ dùng phối hợp 2 loại kháng sinh (Metronidazol và Cephalosporine) tiêm trong 5 - 7 ngày.
2. Tai biến, biến chứng và xử trí:
- Trong lúc mổ:
Chảy máu do các chỗ cặp cắt mạc treo ruột không chặt. Xử trí bằng khâu cầm máu lại hoặc bằng clip. Nếu không cầm máu được phải chuyển sang mổ mở, tránh gây tụ máu lớn tại mạc treo.
Phải chuyển mổ mở vì tổn thương phức tạp, dính nhiều
- Sau mổ:
. Chảy máu trong ổ bụng: Cần mổ lại sớm để kiểm tra và XỬ trí cầm máu.
. Bục miệng nối: Cần mổ lại sớm
. Chít hẹp miệng nối: Mổ lại để giải quyết nguyên nhân
. Tắc ruột sau mổ
52. PHẪU THUẬT CẮT TÚI MẬT NỘI SOI
I. ĐẠI CƯƠNG
Phẫu thuật cắt túi mật nội soi là phẫu thuật thường gặp nhất trong các phẫu thuật điều trị bệnh lý gan mật. Phillipe Mouret thực hiện lần đầu tiên vào năm 1987 tại Lyon - Pháp và ở Việt Nam vào năm 1992.
II. CHỈ ĐỊNH
- Sỏi túi mật có triệu chứng hoặc kích thước lớn.
- Viêm túi mật
- Polyp túi mật có triệu chứng, đa polyp hoặc polyp có kích thước > 1 cm.
III. CHỐNG CHỈ ĐỊNH
- Chống chỉ định của phẫu thuật nội soi ổ bụng nói chung: tiền sử mổ bụng, không thể bơm CO2 khoang ổ bụng (do suy tim, bệnh hô hấp…)…
- Chống chỉ định của phẫu thuật ổ bụng nói chung: rối loạn đông máu nặng, bệnh lý tim mạch hô hấp không cho phép thực hiện gây mê toàn thân.
IV. CHUẨN BỊ
1. Người thực hiện: Người thực hiện chuyên khoa tiêu hóa đã được đào tạo phẫu thuật nội soi cơ bản.
2. Phương tiện:
- Bàn mổ có thể dạng chân, quay các chiều.
- Giàn máy mổ nội soi: nguồn sáng, máy bơm khí, khí CO2, màn hình, dao điện (đơn cực và lưỡng cực).
- Bộ dụng cụ mổ nội soi: 04 trocar (02 trocar 10mm; 02 trocar 5mm); panh có răng - không răng; móc đốt điện; kìm cặp clip; kìm cặp kim; kéo; ống kính 90o hoặc 45o.
3. Người bệnh:
- Các xét nghiệm cơ bản phục vụ cuộc mổ, lưu ý tiền sử đau, sốt, vàng da là các triệu chứng của sỏi ống mật chủ kèm theo.
- Các xét nghiệm đánh giá chức năng gan
- Siêu âm ổ bụng tối thiểu hai lần khẳng định không có bất thường ở đường mật chính.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
- Người bệnh nằm ngửa, 2 chân có thể khép hoặc dạng 90°, tay phải khép, tay trái dạng 90°. Màn hình đặt ở phía đầu bên tay phải người bệnh.
- Người thực hiện đứng bên trái người bệnh, người phụ cầm camera đứng phía dưới Người thực hiện hoặc giữa 2 chân, dụng cụ viên đứng phía dưới
2. Vô cảm
- Mê nội khí quản.
- Có đặt ống thông dạ dày, không cần đặt ống thông bàng quang.
3. Kỹ thuật
- Mở bụng theo Kỹ thuật mini-open ở dưới rốn để đặt trocar 10mm. Bơm hơi ổ bụng, duy trì áp lực trong ổ bụng 10 - 12 mmHg.
- Đưa camera quan sát, lựa chọn vị trí đặt các trocar tiếp theo: trocar 10mm dưới mũi ức; trocar 5mm ở bờ ngoài cơ thẳng to ngang bên phải rốn; trocar 5mm ở dưới bờ sườn phải đường nách giữa.
- Chỉnh bàn tư thế đầu cao, nghiêng trái tối đa.
- Dùng panh có răng đưa qua lỗ trocar dưới sườn cầm vào đáy túi mật đẩy lên trên và sang phải tối đa để bộc lộ vùng cổ túi mật và cuống gan.
- Dùng panh không răng đưa qua lỗ trocar bờ ngoài cơ thẳng cầm vào phễu túi mật, quan sát xem có bất thường ống mật chủ (có giãn? ), ống cổ túi mật (có giãn? ).
- Dùng móc dao điện phẫu tích vào tam giác Calot ở mặt sau và mặt trước, bộc lộ được động mạch túi mật, ống cổ túi mật.
- Cặp clip vào động mạch túi mật và ống cổ túi mật, phải nhìn rõ ống gan chung khi cặp, dùng kéo cắt động mạch túi mật và ống cổ túi mật. Dùng móc điện giải phóng giường túi mật tỉ mỉ, cầm máu giường túi mật.
- Cho túi mật vào túi nylon, lau sạch ổ bụng, cầm máu kỹ. Trường hợp viêm nhiễm, dịch mật đục bẩn có thủng túi mật nên đặt dẫn lưu dưới gan và đưa và ở lỗ trocar dưới sườn phải.
- Lấy túi mật qua lỗ trocar rốn, đóng các lỗ trocar bằng chỉ tiêu.
VI. THEO DÕI
- Rút sonde dạ dày khi kết thúc phẫu thuật.
- Cho ăn sau 6-8h.
- Ngồi dậy, đi lại sau 6-8h.
- Ra viện sau 24-48h.
VII.XỬ TRÍ TAI BIẾN
- Chảy máu trong ổ bụng: do tuột clip động mạch túi mật hoặc từ giường túi mật nội soi kiểm tra hoặc mổ mở để cầm máu.
- Viêm phúc mạc: do tuột clip ống cổ túi mật hoặc thương tổn đường mật chính mở bụng kiểm tra và XỬ trí theo thương tổn.
- Áp xe tồn dư: thường gặp ở vị trí hố túi mật " điều trị kháng sinh kết hợp chọc hút dưới siêu âm.
53. PHẪU THUẬT MỞ ỐNG MẬT CHỦ LẤY SỎI NỘI SOI
I - ĐẠI CƯƠNG
Phẫu thuật mở ống mật chủ lấy sỏi nội soi là phương pháp mổ qua đường nội soi ổ bụng để lấy bỏ sỏi ở đường mật ngoài gan (bao gồm ống mật chủ, ống gan chung) có hoặc không kết hợp đặt dẫn lưu đường mật.
II - CHỈ ĐỊNH
- Sỏi đường mật ngoài gan (không giới hạn kích thước và số lượng).
- Đường mật ngoài gan giãn > 1 cm.
III - CHỐNG CHỈ ĐỊNH
- Chống chỉ định của phẫu thuật nội soi ổ bụng nói chung: tiền sử mổ bụng, không thể bơm CO2 khoang ổ bụng (suy tim, bệnh hô hấp…)…
- Chống chỉ định của phẫu thuật ổ bụng nói chung: rối loạn đông máu nặng, bệnh lý tim mạch hô hấp không cho phép thực hiện gây mê toàn thân.
IV - CHUẨN BỊ
1. Người thực hiện
Người thực hiện chuyên khoa tiêu hóa đã được đào tạo phẫu thuật nội soi cơ bản.
2. Phương tiện
- Bàn mổ có thể dạng chân, quay các chiều.
- Giàn máy mổ nội soi: nguồn sáng, máy bơm khí, khí CO2, màn hình, dao điện (đơn cực và lưỡng cực).
- Bộ dụng cụ mổ nội soi: 05 trocar (02 trocar 10mm; 03 trocar 5mm); panh có răng - không răng; quạt; ống hút; móc đốt điện; kìm cặp clip; kìm cặp kim; kéo; ống kính 90o hoặc 45o.
- Bộ dụng cụ mổ mật: Mirizzi cong nhỏ, Bénique các cỡ, Kehr đủ số.
- Bộ nội soi đường mật trong mổ: nếu có.
3. Người bệnh
- Các xét nghiệm cơ bản phục vụ cuộc mổ
- Các xét nghiệm đánh giá chức năng gan, chức năng hô hấp.
- Siêu âm ổ bụng, chụp cộng hưởng từ đường mật (nếu có) khẳng định có sỏi đường mật ngoài gan.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế
- Người bệnh nằm ngửa, 2 chân có thể khép hoặc dạng 90°, tay phải khép, tay trái dạng 90°. Màn hình đặt ở phía đầu bên tay phải người bệnh.
- Người thực hiện đứng giữa 2 chân hoặc bên trái người bệnh, người phụ cầm camera đứng phía dưới Người thực hiện hoặc giữa 2 chân, dụng cụ viên đứng phía dưới.
2. Vô cảm
- Mê nội khí quản.
- Có đặt ống thông dạ dày, không cần đặt ống thông bàng quang.
3. Kỹ thuật
- Mở bụng theo Kỹ thuật mini-open ở dưới rốn để đặt trocar 10mm (trocar 1).
Bơm hơi ổ bụng, duy trì áp lực trong ổ bụng 10 - 12 mmHg.
- Đưa camera quan sát, lựa chọn vị trí đặt các trocar tiếp theo: trocar 10mm dưới mũi ức (trocar 2); trocar 5mm ở bờ ngoài cơ thẳng to ngang bên phải rốn (trocar 3); trocar 5mm ở dưới bờ sườn phải đường giữa đòn (trocar 4).
- Chỉnh bàn tư thế đầu cao, nghiêng trái tối đa.
- Dùng quạt hoặc ống hút đưa qua trocar 4 để nâng gan và túi mật khỏi cuống gan, bộc lộ nhìn rõ ống mật chủ.
- Dùng panh không răng đưa qua lỗ trocar 3, đưa móc đốt điện qua lỗ trocar 2 để mở dọc mặt trước ống mật chủ.
- Dùng Mirizzi đưa qua lỗ trocar 4 để lấy sỏi ống mật chủ, ống gan chung đồng thời đưa qua Oddi xuống tá tràng.
- Đưa ống nhựa qua lỗ trocar 4 vào ống mật chủ để bơm rửa đường mật, qua lỗ trocar 4 đưa Kehr số phù hợp để đặt vào ống mật chủ.
- Nếu có máy nội soi đường mật trong mổ sẽ đưa ống kính qua lỗ trocar 4, soi đường mật kiểm tra sạch sỏi và Oddi thông có thể đóng kín ống mật chủ.
- Khâu kín ống mật chủ bằng dụng cụ qua lỗ trocar số 3 và số 5. Thường khâu 2 - 3 mũi rời bằng chỉ Vicryl 3.0.
- Cắt túi mật nếu có chỉ định.
- Lau rửa ổ bụng, đặt 1 dẫn lưu dưới gan qua lỗ trocar số 3.
- Đưa Kehr qua lỗ trocar số 4.
- Lấy túi mật hoặc sỏi trong túi nylon qua lỗ trocar rốn, đóng các lỗ trocar bằng chỉ tiêu.
VI. THEO DÕI
- Rút sonde dạ dày sau 24-48h.
- Cho ăn khi có trung tiện hoặc sau 72h.
- Ngồi dậy, đi lại sau 48-72h.
- Chụp Kehr sau 7 ngày, nếu không có sót sỏi hay dị vật và thuốc xuống tá tràng tốt buộc Kehr và chỉ rút Kehr sau tối thiểu 3-4 tuần.
- Ra viện sau 7 - 10 ngày.
VII. XỬ TRÍ TAI BIẾN
- Chảy máu trong ổ bụng: do tổn thương mạch máu vùng cuống gan hoặc tuột clip động mạch túi mật hoặc từ giường túi mật " nội soi kiểm tra hoặc mổ mở để cầm máu.
- Viêm phúc mạc: do xì chỗ khâu ống mật chủ hoặc hoặc thương tổn đường mật chính " mở bụng kiểm tra và XỬ trí theo thương tổn.
- Áp xe tồn dư: thường gặp ở vị trí hố túi mật " điều trị kháng sinh kết hợp chọc hút dưới siêu âm.
NGUYÊN TẮC CHUNG PHẪU THUẬT VÙNG HẬU MÔN - TRỰC TRÀNG
I. ĐẠI CƯƠNG
1. Khi thực hiện một thủ thuật hoặc một phẫu thuật vùng hậu môn - trực tràng với mục đích chữa bệnh cần biết một đặc điểm và tuân thủ các nguyên tắc:
- Bảo tồn tối đa cấu trúc giải phẫu và chức năng sinh lý của hệ thống cơ thắt hậu môn để bảo đảm chức năng tự chủ của ống hậu môn.
- Không tạo ra các sẹo làm biến dạng vùng tầng sinh môn, ống hậu môn trực tràng gây đau và ảnh hưởng tới chức năng đại tiện.
- Đây là một vùng rất nhạy cảm với đau, nóng lạnh, áp lực; có nhiều phản xạ có thể gây bí đái, ngừng tim,…
- Trong quá trình liền vết thương, người bệnh vẫn ăn uống, đại tiện, phân vẫn thường xuyên đi qua ống hậu môn: cần giữ vệ sinh sạch sẽ và dùng thuốc giảm đau thích hợp.
2. Có rất nhiều bệnh lý liên quan tới vùng hậu môn trực tràng. Các bệnh thường phải điều trị phối hợp nội ngoại khoa, do nhiều thầy thuốc thực hiện. Nên việc lựa chọn một phương pháp điều trị cần phù hợp với bệnh, giai đoạn bệnh, người bệnh, khả năng chuyên khoa và dùng các biện pháp có hiệu quả, an toàn nhất cho người bệnh.
II. CHUẨN BỊ
1. Người thực hiện: Người thực hiện tiêu hóa hay ngoại chung được đào tạo chuyên sâu hoặc có chứng chỉ về phẫu thuật vùng hậu môn trực tràng - tầng sinh môn.
2. Phương tiện
- Đèn chiếu sáng tốt, ánh sáng lạnh.
- Bộ dụng cụ phẫu thuật hậu môn: có ông soi hậu môn, van hậu môn, que thăm dò, dao điện, máy hút, panh, kéo, kẹp phẫu tích,…
- Các loại chỉ khâu, thuốc bôi trơn (vaselin), oxy già, xanh metylen,…
- Bàn phẫu thuật: thường đặt được người bệnh tư thế phụ khoa, bàn có thể xoay được các tư thế.
- Bàn để dụng cụ: nên có 2 bàn (bàn để dụng cụ chung và bàn để dụng cụ cần thiết trong khi mổ đặt trước mặt Người thực hiện 50 cmX30 cm).
3. Người bệnh
Giải thích cho người bệnh và gia đình biết rõ tình trạng bệnh tại chỗ và tình trạng chung của người bệnh, về khả năng phẫu thuật sẽ thực hiện, về các tai biến, biến chứng, di chứng có thể gặp do bệnh, do phẫu thuật, do gây mê tê giảm đau, do cơ địa của người bệnh.
Giải đáp những khúc mắc của người bệnh về bệnh tật, về phẫu thuật,…trong phạm vi cho phép.
- Tối hôm trước ngày phẫu thuật:
Thụt tháo sạch phân, có thể thụt thuốc tẩy như Fleet,…Không cần tẩy sạch như phẫu thuật đại trực tràng.
Dùng thuốc an thần như seduxen 5mg X 1 viên, uống lúc 20 giờ.
- Cạo lông quanh hậu môn: nên thực hiện trên bàn phẫu thuật sau khi gây tê vùng hoặc gây mê.
- Ngày phẫu thuật: nhịn ăn, uống, đi tiểu trước khi lên bàn mổ.
4. Hồ sơ bệnh án
- Hoàn thành các thủ tục hành chính theo quy định. Người bệnh và gia đình ghi hồ sơ như đã nêu ở mục 3 trên đây (ghi rõ đã được giải thích rõ ràng và hiểu về những điều bác sỹ giải thích nêu trên).
- Hoàn thiện đầy đủ các bước khám lâm sàng, cận lâm sàng cần thiết để có chẩn đoán xác định bệnh (tùy thuộc các phương tiện, cơ sở y tế). Đánh giá tình trạng toàn thân như tuổi, cơ địa, những bệnh mãn tính nặng phối hợp có ảnh hưởng tới cuộc phẫu thuật, trong thời kỳ hậu phẫu. Đánh giá khả năng phẫu thuật để chuẩn bị cho cuộc mổ diễn ra an toàn và hiệu quả nhất.
Đối với các thủ thuật đơn giản hơn (ví dụ lấy máu cục do trĩ tắc mạch, người bệnh có thể thực hiện thủ thuật và ra về ngay trong ngày. Hay người bệnh phải mổ cấp cứu như áp xe cạnh hậu môn) thì các bước chuẩn bị có thể rút gọn đơn giản hơn, phù hợp với từng trường hợp cụ thể.
III. CÁC BƯỚC TIẾN HÀNH
1. Tư thế: người bệnh nằm ngửa ở tư thế phụ khoa hay nằm sấp đặt gối dưới bụng để bộc lộ rõ vùng hậu môn - trực tràng.
2. Vô cảm: tùy theo loại thủ thuật, phẫu thuật có thể lựa chọn các hình tức gây tê tại chỗ, châm tê, gây tê vùng, gây mê nội khí quản hay tĩnh mạch.
3. Kỹ thuật
a. Các thì phẫu thuật thay đổi thay đổi theo từng phẫu thuật. Trước khi phẫu thuật cần xác định lại chẩn đoán khi người bệnh đã được giảm đau tối đa.
b. Các thủ thuật hay phẫu thuật được thực hiện chữa bệnh phải tuân thủ các nguyên tắc: Bảo tồn tối đa cấu trúc giải phẫu và chức năng sinh lý của hệ thống cơ thắt hậu môn để bảo đảm chức năng tự chủ của ống hậu môn. Không làm biến dạng hình thái vùng hậu môn, tầng sinh môn như tạo ra các sẹo hẹp, biến dạng ống hậu môn trực tràng gây đau và ảnh hưởng tới chức năng đại tiện.
IV. THEO DÕI
1. Theo dõi tình trạng toàn thân và tại vùng phẫu thuật:
- Mạch, huyết áp, nhịp thở, nhiệt độ, tri giác
- Theo dõi tại vết mổ: chảy máu, chảy dịch, đau.
- Khi phẫu thuật bằng gây tê tủy sống, người bệnh thường bí đái trong ngày đầu, có thể phải đặt sonde bàng quang.
2. Dùng thuốc giảm đau, kháng sinh nếu cần; thuốc nhuận tràng, thuốc an thần buổi tối. Thường truyền dịch 500ml - 1000ml sau mổ.
3. Cho người bệnh ăn nhẹ, tập vận động sớm.
4. Săn sóc vết mổ: thay băng hàng ngày, khi có hiện tượng bất thường như chảy máu, thấm dịch nhiều phải kiểm tra vết mổ. Ngâm hậu môn trong nước ấm trong một số phẫu thuật theo chỉ định của bác sỹ phẫu thuật.
V. XỬ TRÍ TAI BIẾN
1. Bí đái: thông đái, chú ý vô khuẩn.
2. Chảy máu: thay băng kiểm tra. Nếu cần thiết phải cầm máu.
3. Đau tại vết mổ: dùng thuốc giảm đau toàn thân hoặc tai chỗ. Hạn chế đặt gạc trong lòng ống hậu môn.
4. Phòng hẹp hậu môn, nhất là sau mổ cắt trĩ, phải bảo tồn lớp niêm mạc hậu môn đủ và được nuôi dưỡng tốt.
- 1Quyết định 200/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật thần kinh do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 199/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa- chuyên khoa Nắn chỉnh hình, bó bột do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 198/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật chấn thương chỉnh hình, Phẫu thuật cột sống do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 3154/QĐ-BYT năm 2014 về tài liệu "Hướng dẫn quy trình kỹ thuật Nội khoa, chuyên ngành Thần Kinh" do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 5730/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Tiêu hóa do Bộ Y tế ban hành
- 6Quyết định 5731/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Tiết niệu do Bộ Y tế ban hành
- 1Luật khám bệnh, chữa bệnh năm 2009
- 2Nghị định 63/2012/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 3Quyết định 200/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật thần kinh do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 199/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa- chuyên khoa Nắn chỉnh hình, bó bột do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 198/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật chấn thương chỉnh hình, Phẫu thuật cột sống do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 3154/QĐ-BYT năm 2014 về tài liệu "Hướng dẫn quy trình kỹ thuật Nội khoa, chuyên ngành Thần Kinh" do Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 5730/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Tiêu hóa do Bộ Y tế ban hành
- 8Quyết định 5731/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Tiết niệu do Bộ Y tế ban hành
Quyết định 201/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi do Bộ trưởng Bộ Y tế ban hành
- Số hiệu: 201/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 16/01/2014
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Thị Xuyên
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 16/01/2014
- Tình trạng hiệu lực: Kiểm tra