| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 1966/QĐ-BYT | Hà Nội, ngày 22 tháng 4 năm 2021 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức Bộ Y tế;
Theo đề nghị của Ban chỉ đạo an toàn tiêm chủng vắc xin phòng COVID-19;
Theo đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này Hướng dẫn chẩn đoán và điều trị hội chứng giảm tiểu cầu, huyết khối sau tiêm vắc xin COVID-19.
Điều 2. Hướng dẫn chẩn đoán và điều trị hội chứng giảm tiểu cầu, huyết khối sau tiêm vắc xin COVID-19 áp dụng cho tất cả các cơ sở khám, chữa bệnh, Nhà nước và tư nhân trên cả nước.
Điều 4. Các ông, bà: Cục trưởng Cục Quản lý Khám, chữa bệnh, Chánh Văn phòng Bộ, Chánh Thanh tra Bộ; các Vụ trưởng, Cục trưởng của Bộ Y tế; Giám đốc các cơ sở khám, chữa bệnh trực thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương; Thủ trưởng y tế các Bộ, ngành; Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
CHẨN ĐOÁN VÀ ĐIỀU TRỊ HỘI CHỨNG GIẢM TIỂU CẦU, HUYẾT KHỐI SAU TIÊM VẮC XIN COVID-19
(Ban hành kèm theo Quyết định số 1966/QĐ-BYT ngày 22 tháng 04 năm 2021 của Bộ trưởng Bộ Y tế)
Thuyên tắc huyết khối kèm theo giảm tiểu cầu sau khi tiêm vắc xin COVID-19 của Astra Zeneca (AZ) và Johnson & Johnson đã được ghi nhận trong các báo cáo của các Cơ quan quản lý dược và tổ chức giám sát an toàn vắc xin tại nhiều quốc gia. Tổ chức y tế thế giới đã yêu cầu cảnh giác, theo dõi, phát hiện sớm và xử trí kịp thời những biến cố hiếm gặp ở người sau tiêm vắc xin COVID-19 nghi ngờ giảm tiểu cầu huyết khối miễn dịch, đông máu rải rác trong lòng mạch, huyết khối tĩnh mạch não. Biểu hiện lâm sàng thường xảy ra 4 đến 28 ngày sau khi tiêm vắc xin COVID-19.
Giảm tiểu cầu huyết khối miễn dịch sau tiêm vắc xin (VIPIT) là biến cố nặng hiếm gặp, biểu hiện thuyên tắc huyết khối kèm theo số lượng tiểu cầu thấp, xảy ra sau khi tiêm vắc xin. Các nghiên cứu cho thấy sau tiêm vắc xin COVID-19 cơ thể có thể sinh kháng thể kháng yếu tố 4 tiểu cầu (platelet factor-PF4) giống như kháng thể HIT. Phức hợp kháng nguyên kháng thể đó hoạt hóa tiểu cầu quá mức dẫn đến giảm tiểu cầu, gây huyết khối và có thể chảy máu, gặp nhiều hơn ở phụ nữ dưới 60 tuổi.
II. BIỂU HIỆN LÂM SÀNG VÀ CẬN LÂM SÀNG
2.1. Lâm sàng
Triệu chứng lâm sàng xuất hiện từ 4 - 28 ngày sau tiêm vắc xin COVID-19:
- Đau đầu dai dẳng, dữ dội
- Các triệu chứng thần kinh khu trú
- Co giật, hoặc mờ hoặc nhìn đôi (gợi ý CSVT hoặc đột quỵ)
- Khó thở hoặc đau ngực (gợi ý thuyên tắc phổi hoặc hội chứng vành cấp)
- Đau bụng (gợi ý huyết khối tĩnh mạch cửa)
- Đau, phù chi dưới (gợi ý huyết khối tĩnh mạch sâu)
- Ít khi biểu hiện chảy máu, xuất huyết da, hoặc xuất huyết nội tạng.
2.2. Cận lâm sàng
2.2.1. Các xét nghiệm cần thực hiện:
- Đếm số lượng tiểu cầu: giảm < 150 G/l hoặc theo dõi động học tiểu cầu giảm.
- Các xét nghiệm đông máu cơ bản có thể bất thường (Howell hoặc APTT, tỷ lệ Prothrombin, Fibrinogen).
- Xét nghiệm định lượng D-dimer: tăng
- Xét nghiệm kháng thể kháng yếu tố 4 tiểu cầu-heparin (PF4-heparin): có thể dương tính.
2.2.2. Chẩn đoán hình ảnh
- Siêu âm/doppler mạch: vị trí có biểu hiện lâm sàng như bụng, chi... có thể phát hiện huyết khối.
- Chụp Xquang, cắt lớp vi tính/cộng hưởng từ: vị trí có/nghi ngờ biểu hiện lâm sàng (não, phổi, vị trí đau, phù...): phát hiện các vị trí huyết khối hoặc chảy máu.
2.2.3. Thực hiện các thăm dò khác khi cần
3. HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ THEO TUYẾN
3.1. Tại các cơ sở y tế xã/phường, Trung tâm y tế quận/huyện hoặc tương đương hạng IV
3.1.1. Theo dõi người sau tiêm vắc xin, nếu xuất hiện ít nhất 1 trong các triệu chứng lâm sàng trên cần chuyển người sau tiêm vắc xin COVID-19 lên tuyến cao hơn.
3.1.2. Xử trí cấp cứu nếu có.
3.2. Tại các bệnh viện tuyến huyện/quận hoặc tương đương Hạng III
3.2.1. Người sau tiêm vắc xin COVID-19 xuất hiện một trong các triệu chứng sau:
- Đau đầu dai dẳng;
- Đau bụng (gợi ý huyết khối tĩnh mạch cửa);
- Đau, phù chi dưới (gợi ý huyết khối tĩnh mạch sâu);
- Hoặc biểu hiện chảy máu, xuất huyết da.
* Thực hiện các xét nghiệm:
- Đếm số lượng tiểu cầu,
- Các xét nghiệm đông máu cơ bản (Howell hoặc APTT, tỷ lệ Prothrombin, Fibrinogen).
- Xét nghiệm định lượng D-dimer (nếu làm được).
- Các thăm dò khác: siêu âm, Xquang, CLVT, cộng hưởng từ... tìm nguyên nhân.
* Nếu có biểu hiện bất thường chuyển người sau tiêm vắc xin lên tuyến cao hơn hoặc tham vấn ý kiến chuyên gia.
* Nếu không có bất thường tiếp tục theo dõi và thực hiện các xét nghiện trên hàng ngày và các thăm dò khác khi cần thiết. Xử trí thông thường và cấp cứu (nếu có) hoặc theo ý kiến chuyên gia.
3.2.2. Người sau tiêm vắc xin xuất hiện các triệu chứng:
- Đau đầu dữ dội;
- Các triệu chứng thần kinh khu trú;
- Co giật, hoặc mờ hoặc nhìn đôi (gợi ý CSVT hoặc đột quỵ);
- Khó thở hoặc đau ngực (gợi ý thuyên tắc phổi hoặc hội chứng vành cấp);
- Chảy máu, xuất huyết đe dọa tính mạng.
Cần chuyển lên tuyến cao hơn (xử trí cấp cứu nếu có).
3.3. Tại các cơ sở y tế tuyến tỉnh/Thành phố hoặc tương đương Hạng II
3.3.1. Đánh giá tình trạng lâm sàng và cần thực hiện các xét nghiệm và thăm dò sau:
a) Các xét nghiệm cơ bản: Đếm số lượng tiểu cầu, xét nghiệm đông máu cơ bản.
b) Xét nghiệm định lượng D-dimer
c) Các xét nghiệm chẩn đoán hình ảnh đánh giá tình trạng huyết khối/chảy máu.
d) Thực hiện các thăm dò khác nếu cần.
3.3.2. Chẩn đoán và điều trị các bệnh lý có thể gặp theo hướng dẫn chẩn đoán và điều trị của Bộ Y tế ở phụ lục đính kèm:
- Giảm tiểu cầu huyết khối miễn dịch sau tiêm vắc xin COVID-19 (Phụ lục 1);
- Huyết khối tĩnh mạch não sau tiêm vắc xin COVID-19 (Phụ lục 2);
- Đông máu rải rác trong lòng mạch sau tiêm vắc xin COVID-19 (Phụ lục 3).
3.3.3. Nếu vượt quá khả năng chẩn đoán và điều trị cần hỏi ý kiến chuyên gia cấp cao hơn/ hoặc chuyển tuyến theo đúng quy định.
3.4. Tại các cơ sở tuyến trung ương hoặc tương đương Hạng I, Hạng đặc biệt
- Tiếp nhận người sau tiêm vắc xin có biến chứng nặng do các tuyến chuyển đến.
- Thực hiện tất cả các thăm dò cần thiết để chẩn đoán và điều trị theo hướng dẫn chẩn đoán và điều trị của Bộ Y tế (phụ lục 1, 2, 3).
- Tham vấn ý kiến của các chuyên gia khi cần (Tim mạch, Đột quỵ, Thần kinh, Huyết học...).
4. LƯU ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ THEO TUYẾN

CÁC TỪ VIẾT TẮT
| AZD1222 | Vắc xin COVID-19 Astra Zeneca |
| CLVT | Cắt lớp vi tính |
| CHT | Cộng hưởng từ |
| CSVT (cerebral sinus vein thrombosis) | Huyết khối tĩnh mạch não |
| DIC (Disseminated Intravascular Coagulation) | Đông máu rải rác trong lòng mạch |
| ĐMP | Động mạch phổi |
| IVIg | Immunoglobulin truyền tĩnh mạch |
| HKTM | Huyết khối tĩnh mạch |
| HKTMN | Huyết khối tĩnh mạch não |
| HKTMSCD | Huyết khối tĩnh mạch sâu chi dưới |
| HIT (heparin-induced thrombocytopenia) | Giảm tiểu cầu do dùng heparin |
| MDCT (multi-dectector computed tomographic) | Chụp cắt lớp vi tính đa dãy |
| NOAC (Non-Vitamin K Antagonist Oral Anticoagulants) | Thuốc chống đông đường uống không kháng vitamin K |
| PF4 - heparin (Platelet factor 4 - heparin) | Yếu tố 4 tiểu cầu và heparin |
| TAPSE (tricuspid annular plane systolic excursion) | Sự dịch chuyển vòng van ba lá trong thì tâm thu |
| TDD | Tiêm dưới da |
| TLPT | Trọng lượng phân tử |
| TM | Tĩnh mạch |
| TTP | Thuyên tắc phổi |
| VIPIT (Vaccine-Induced Prothrombotic Immune Thrombocytopenia) | Giảm tiểu cầu huyết khối miễn dịch liên quan đến vắc xin |
GIẢM TIỂU CẦU HUYẾT KHỐI MIỄN DỊCH SAU TIÊM VẮC XIN COVID-19
(Ban hành kèm theo Quyết định số 1966/QĐ-BYT ngày 22 tháng 04 năm 2021)
Một số trường hợp thuyên tắc huyết khối kèm theo giảm tiểu cầu sau khi tiêm vắc xin COVID-19 của Astra Zeneca (AZ) và Johnson & Johnson đã được ghi nhận trong các báo cáo của các Cơ quan quản lý dược và tổ chức giám sát an toàn vắc xin tại nhiều quốc gia. Tổ chức y tế thế giới đã yêu cầu tất cả các nhân viên y tế cần cảnh giác, theo dõi, phát hiện sớm và xử trí kịp thời những người bệnh nghi ngờ giảm tiểu cầu và thuyên tắc huyết khối miễn dịch liên quan đến vắc xin COVID-19 (VIPIT).
Giảm tiểu cầu huyết khối miễn dịch liên quan đến vắc xin (VIPIT) là sự xuất hiện biến cố thuyên tắc huyết khối kèm theo số lượng tiểu cầu thấp, xảy ra sau khi tiêm vắc xin. Các nghiên cứu mới nhất chỉ ra một số người có đặc điểm sinh học hiếm gặp khiến hệ thống miễn dịch tạo ra kháng thể bất thường, kháng lại yếu tố 4 tiểu cầu (PF4). Khi tiêm chủng, các kháng thể đó kích hoạt tiểu cầu quá mức dẫn đến tình trạng giảm tiểu cầu, gây ra cả đông máu và chảy máu bất thường. Hội chứng này có một số điểm tương đồng với giảm tiểu cầu do heparin (HIT), nhưng không cần heparin làm tác nhân kích thích.
1. Lâm sàng
Triệu chứng lâm sàng xuất hiện từ 4 - 28 ngày sau tiêm vắc xin COVID-19. Theo một số báo cáo, thời gian thường gặp nhất từ 4 - 20 ngày và thường ở phụ nữ dưới 60 tuổi. Sau tiêm vắc xin COVID-19 người bệnh có một trong những triệu chứng sau:
- Đau đầu dai dẳng và dữ dội
- Các triệu chứng thần kinh khu trú
- Co giật, hoặc mờ hoặc nhìn đôi (gợi ý CSVT hoặc đột quỵ)
- Khó thở hoặc đau ngực (gợi ý thuyên tắc phổi hoặc hội chứng vành cấp)
- Đau bụng (gợi ý huyết khối tĩnh mạch cửa)
- Đau, phù chi dưới (gợi ý huyết khối tĩnh mạch sâu)
2. Cận lâm sàng
2.1. Xét nghiệm thường quy
Chỉ định ở tuyến y tế cơ sở, cho những người bệnh có triệu chứng lâm sàng nghi ngờ, nhằm sàng lọc phát hiện sớm hội chứng giảm tiểu cầu và huyết khối, cũng như đánh giá bệnh lý nền:
- Tổng phân tích tế bào máu ngoại vi (tiểu cầu)
- Fibrinogen
- Xét nghiệm D-dimer
* Nhận định kết quả tiểu cầu, D-dimer, và fibrinogen như sau:
- Nghi ngờ bị VIPIT nếu (1) số lượng tiểu cầu < 100 G/L VÀ một trong hai (2) D-dimer tăng cao (≥ 5 lần giới hạn trên của bình thường) HOẶC (3) fibrinogen giảm. Tiến hành ngay các thăm dò chẩn đoán hình ảnh để tìm huyết khối.
- Rất ít khả năng bị VIPIT nếu số lượng tiểu cầu > 150 G/L, D-dimer không tăng và fibrinogen bình thường. Nếu sau đó tìm thấy huyết khối, phải theo dõi chặt chẽ những thông số này trong khi bắt đầu Điều trị bằng thuốc chống đông.
- Ít khả năng bị VIPIT nếu số lượng tiểu cầu > 150 G/L, nhưng D-dimer tăng hoặc fibrinogen bị giảm. Cần tiếp tục theo dõi lâm sàng, xét nghiệm lại nếu cần thiết (ví dụ: còn đau đầu dữ dội).
- Không loại trừ được VIPIT nếu số lượng tiểu cầu từ 100-150 G/L. Những người bệnh này cần theo dõi và xét nghiệm lại, nhất là khi D-dimer tiếp tục tăng và/hoặc fibrinogen giảm.
- Hướng tới nguyên nhân giảm tiểu cầu miễn dịch nếu bệnh nhân có giảm tiểu cầu nhưng D-dimer và fibrinogen đều bình thường.
2.2. Thăm dò chẩn đoán hình ảnh
Phụ thuộc vào triệu chứng lâm sàng và vị trí nghi ngờ tắc mạch, các phương pháp chẩn đoán hình ảnh được chỉ định để chẩn đoán xác định huyết khối là:
- Chụp CLVT hay CHT sọ não chẩn đoán CSVT
- Siêu âm Doppler mạch máu chẩn đoán huyết khối tĩnh mạch và/hoặc động mạch chi
- Chụp CLVT đa dãy động mạch phổi chẩn đoán thuyên tắc động mạch phổi
- Chụp CHT hoặc CLVT dựng hình mạch máu để chẩn đoán huyết khối hệ tĩnh mạch cửa - lách - mạc treo.
2.3. Xét nghiệm chuyên khoa để chẩn đoán xác định
Người bệnh nghi ngờ VIPIT (tiểu cầu giảm và D-dimer tăng hoặc fibrinogen giảm), có huyết khối hoặc không, cần được hội chẩn chuyên gia để chỉ định làm xét nghiệm xác định chẩn đoán:
- Xét nghiệm kháng thể kháng phức hợp PF4-heparin (ELISA “HIT”)
- Xét nghiệm chức năng “HIT”: phóng thích serotonin (SRA) hoặc hoạt hóa tiểu cầu do heparin (HIPA)
Bảng 1: Phiên giải kết quả trong chẩn đoán VIPIT
| Nghi ngờ VIPIT | Số lượng tiểu cầu <100 G/L VÀ một trong hai (2) D-dimer tăng (≥ 5 lần giới hạn trên của bình thường) HOẶC (3) fibrinogen giảm |
| Có khả năng bị VIPIT | Người nghi ngờ VIPIT VÀ bị biến cố huyết khối |
| Có thể bị VIPIT | Người nghi ngờ VIPIT VÀ không bị huyết khối |
| Rất ít khả năng VIPIT | Số lượng tiểu cầu > 150 G/L, D-dimer không tăng VÀ fibrinogen bình thường |
| Ít khả năng bị VIPIT | Số lượng tiểu cầu > 150 G/L, D-dimer tăng HOẶC fibrinogen giảm |
| Chưa loại trừ VIPIT | Số lượng tiểu cầu từ 100 đến 150 G/L |
| Ủng hộ chẩn đoán VIPIT một cách mạnh mẽ | Người nghi ngờ VIPIT, có kết quả xét nghiệm “HIT” Elisa dương tính hoặc xét nghiệm chức năng “HIT” dương tính |
| Chẩn đoán xác định VIPIT | Người nghi ngờ VIPIT, có kết quả xét nghiệm “HIT” Elisa VÀ xét nghiệm chức năng “HIT” đều dương tính |
| Không ủng hộ cho chẩn đoán VIPIT | Người nghi ngờ VIPIT, có kết quả xét nghiệm “HIT” Elisa VÀ/HOẶC xét nghiệm chức năng “HIT” đều âm tính |
| Có thể bị VIPIT | Người nghi ngờ VIPIT và có xét nghiệm “HIT” Elisa dương tính nhưng xét nghiệm chức năng “HIT” âm tính |
3. Các thể lâm sàng
3.1. Huyết khối tĩnh mạch não
- Huyết khối tĩnh mạch não là biến cố thường gặp nhất của hội chứng giảm tiểu cầu và huyết khối sau tiêm vắc xin COVID-19 (tỷ lệ 4,6/1 triệu liều tiêm thứ nhất vắc xin Astra zeneca, 0,2/1 triệu liều tiêm thứ nhất vắc xin Pfizer BioNTech).
- Triệu chứng lâm sàng thường gặp là đau đầu, nhìn mờ, liệt các dây thần kinh sọ, co giật, rối loạn ý thức...
- Chẩn đoán xác định dựa vào CHT não - tĩnh mạch não
3.2. Huyết khối tĩnh mạch sâu chi dưới và/hoặc thuyên tắc phổi
- Triệu chứng lâm sàng của HKTMSCD và/hoặc TTP đa dạng và không đặc hiệu, cần phải sử dụng các thang điểm đánh giá nguy cơ (Wells score với HKTMSCD, và Geneva score với TTP). Ở bệnh nhân nghi ngờ thuyên tắc phổi, cần tìm ngay lập tức các dấu hiệu rối loạn huyết động như:
+ Sốc: HAt.thu < 90mmHg, hoặc cần vận mạch để duy trì HAt.thu > 90mmHg và giảm tưới máu cơ quan đích (lú lẫn, da lạnh, thiểu niệu/vô niệu, lactat tăng)
+ Tụt huyết áp kéo dài: HAt.thu < 90mmHg hoặc tụt > 40mmHg, kéo dài trên 15 phút (không do rối loạn nhịp mới, giảm thể tích, nhiễm khuẩn)
- Siêu âm Doppler tĩnh mạch với nghiệm pháp ấn: Chẩn đoán xác định HKTMSCD khi quan sát thấy huyết khối lấp đầy lòng tĩnh mạch, làm tĩnh mạch ấn không xẹp, hoặc chỉ xẹp một phần.
- Chụp cắt lớp vi tính đa dãy động mạch phổi là phương pháp được lựa chọn đầu tiên để đánh giá hệ ĐMP ở những bệnh nhân nghi ngờ TTP:
+ MDCT động mạch phổi chỉ ra huyết khối động mạch phân thùy hoặc vị trí gần hơn, cho phép chẩn đoán xác định TTP
+ Kết quả MDCT động mạch phổi bình thường cho phép loại trừ tắc mạch phổi ở bệnh nhân có xác suất lâm sàng thấp hoặc trung bình, hoặc bệnh nhân ít có khả năng TTP
- Siêu âm Doppler tim: chẩn đoán tình trạng suy chức năng thất phải, và tăng gánh áp lực thất phải trong TTP cấp.
3.2. Huyết khối tĩnh mạch tạng
- Triệu chứng lâm sàng: Thường gặp nhất là đau bụng, vị trí đau phụ thuộc vào mạch máu bị tắc (đau mạn sườn trái trong huyết khối tĩnh mạch lách, đau quặn giữa bụng trong huyết khối tĩnh mạch cửa, mạc treo tràng trên). Khám lâm sàng phát hiện bụng chướng hơi, hiếm khi có phản ứng phúc mạc trừ khi đến muộn, thăm trực tràng có thể thấy phân đen.
- Chụp cộng hưởng từ hoặc cắt lớp vi tính dựng hình mạch máu tạng: là thăm dò hình ảnh quan trọng nhất để chẩn đoán xác định.
1. Nguyên tắc chung
Tất cả người bệnh nghi ngờ VIPIT cần hội chẩn chuyên gia và Điều trị ngay bằng thuốc chống đông.
2. Điều trị cụ thể
2.1. Với người bệnh chẩn đoán xác định VIPIT: Lựa chọn phác đồ chống đông phù hợp theo nguyên tắc:
- Không dùng heparin
- Các thuốc chống đông có thể lựa chọn bao gồm:
+ Fondaparinux, bivalirudin, argatroban, danaparoid (nếu sẵn có tại cơ sở y tế)
+ Heparin TLPT thấp: Enoxaparin 1 mg/kg/12 giờ (trừ khi tiểu cầu < 50 G/L hoặc xét nghiệm kháng thể kháng PF4-heparin dương tính).
+ NOAC (dabigatran, rivaroxaban, apixaban: cân nhắc kỹ nguy cơ chảy máu, nên chọn NOAC có thuốc đối kháng đặc hiệu).
- Kháng vitamin K (phối hợp với thuốc chống đông đường tiêm).
- Bổ sung IVIg (1-2g /kg) nếu triệu chứng lâm sàng trầm trọng, hoặc tiến triển nhanh (gồm cả những trường hợp giảm tiểu cầu < 30 G/L, fibrinogen < 1,5 mg/L).
- Xem xét điều trị trao đổi huyết tương và corticoid.
- Tránh truyền tiểu cầu.
- Bệnh nhân cần nằm viện đến khi tiểu cầu tăng trở lại, D-dimer giảm và fibrinogen trở về bình thường.
- Thời gian điều trị chống đông có thể kéo dài từ 3 - 6 tháng.
2.2. Với người bệnh có thể bị VIPIT (nghi ngờ VIPIT nhưng không có huyết khối):
- Theo dõi chặt chẽ số lượng tiểu cầu, D-dimer, fibrinogen 3 ngày/lần
- Nên hội chẩn chuyên gia để cân nhắc sử dụng chống đông dự phòng, đặc biệt khi D-dimer rất cao và xét nghiệm miễn dịch dương tính. Thời gian dự phòng có thể kéo dài tới khi có kết quả ELISA HIT hoặc xét nghiệm chức năng âm tính.
- Tránh truyền tiểu cầu
- Có thể nằm viện đến khi tiểu cầu tăng, D-dimer giảm và fibrinogen trở về bình thường
- IVIg có thể được xem xét nếu triệu chứng lâm sàng nặng lên mặc dù đã dùng chống đông
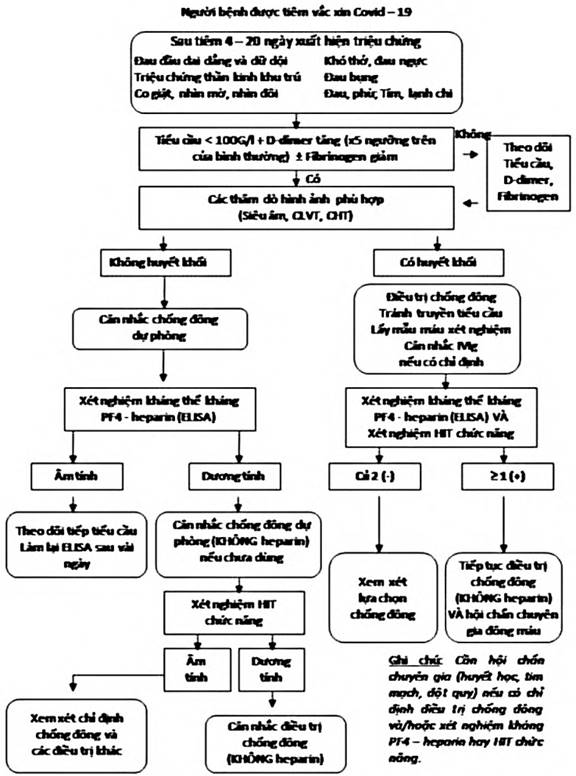
Lược đồ 1: Tóm tắt phác đồ chẩn đoán và điều trị VIPIT
2. Phác đồ điều trị thuốc chống đông

| Từ 5 - 21 ngày | Đến 3 - 6 tháng | Ngoài 3 - 6 tháng |
| THUỐC CÓ THỂ SỬ DỤNG Heparin TLPT thấp (trừ khi xét nghiệm PF4 heparin dương tính) Fondaparinux Dabigatran Rivaroxaban Apixaban KHÔNG dùng Heparin | THUỐC CÓ THỂ SỬ DỤNG Kháng vitamin K Dabigatran Rivaroxaban Apixaban | |
Bảng 2: Hướng dẫn sử dụng thuốc chống đông trong giai đoạn cấp
| Loại thuốc | Liều dùng |
| Heparin TLPT thấp | Enoxaparin 1mg/kg x 2 lần/ngày (cách nhau 12 giờ) TDD bụng |
| Fondaparinux | 5 mg/ngày với NB < 50 kg (TDD) 7,5 mg/ngày với NB 50-100 kg 10 mg/ngày với NB > 100 kg |
| Thuốc chống đông đường uống không kháng vitamin K (Ưu tiên lựa chọn nhóm có thuốc đối kháng đặc hiệu, cân nhắc kỹ nguy cơ chảy máu trước khi khởi trị) | Nhóm ức chế trực tiếp thrombine: Bắt đầu sau khi dùng Heparin TLPT thấp (hoặc Fondaparinux) từ 5 - 7 ngày: Dabigatran: 150 mg x 2 lần/ngày (hoặc 110 mg x 2 lần/ngày với NB > 80 tuổi, NB suy thận, hoặc đang điều trị Verapamil) Nhóm ức chế yếu tố Xa: Rivaroxaban 15mg x 2 lần/ngày x 3 tuần, sau đó Rivaroxaban 20 mg x 1 lần/ngày Apixaban 10 mg x 2 lần/ngày x 5 ngày, sau đó Apixaban 5 mg x 2 lần/ngày |
| Kháng vitamin K | Phối hợp với Fondaparinux hoặc heparin TLPT thấp Warfarin 3 - 5 mg/ngày hoặc Sintrom 1 - 2 mg/ngày Chỉnh liều theo INR (INR từ 2 - 3) |
HUYẾT KHỐI TĨNH MẠCH NÃO SAU TIÊM VẮC XIN COVID-19
(Ban hành kèm theo Quyết định số 1966/QĐ-BYT ngày 22 tháng 04 năm 2021)
- Tỷ lệ huyết khối sau tiêm vắc xin AstraZeneca là 4,6/1 triệu liều tiêm thứ nhất, vắc xin Pfizer-BioNTech COVID-19 là 0,2/1 triệu liều tiêm thứ nhất. Huyết khối sau tiêm vắc xin AstraZeneca chủ yếu gặp ở nữ, tại Đức có 29/31 bệnh nhân huyết khối là nữ.
- Tỷ lệ đông máu sau tiêm vắc xin AstraZeneca ở người trẻ cao hơn so với người lớn tuổi, đặc biệt lứa tuổi 20-29 tuổi. Sau tiêm vắc xin AstraZeneca tỷ lệ đông máu dường như ít xảy ra ở người trên 60 tuổi, chỉ khoảng 0,2/1 triệu liều tiêm đầu.
- Biến chứng đông máu sau vắc xin AstraZeneca phụ thuộc vào yếu tố di truyền, bệnh nền, lối sống, thuốc đang dùng, yếu tố V Leiden.
- Cơ chế bệnh sinh được cho là sự hình thành các kháng thể kháng yếu tố 4 tiểu cầu (PF4), gây tiêu thụ tiểu cầu dẫn đến số lượng tiểu cầu thấp và hình thành huyết khối.
1. Chẩn đoán xác định
1.1. Lâm sàng
- Các triệu chứng lâm sàng của CVT thường không đặc hiệu nó tùy thuộc vào xoang, tĩnh mạch nào bị tắc, tuần hoàn bàng hệ và triệu chứng tăng áp lực nội sọ kèm theo.
- Triệu chứng lâm sàng của huyết khối tĩnh mạch não thường xuất hiện sau tiêm vắc xin 4-28 ngày. Biểu hiện lâm sàng đầu tiên thường gặp là đau đầu mức độ trung bình đến nặng, đáp ứng kém hoặc không đáp ứng với thuốc giảm đau thông thường. Các triệu chứng thần kinh khu trú, co giật, rối loạn ý thức xuất hiện sau triệu chứng đau đầu.
1.2. Chẩn đoán hình ảnh
Chẩn đoán hình ảnh là biện pháp cơ bản để chẩn đoán CVT. MRI là phương thức được lựa chọn để chẩn đoán CVT.
* Hình ảnh MRI não:
- Hình ảnh tổn thương nhu mô não:
+ Phù não chất trắng hoặc nhồi máu não: Đồng hoặc giảm tín hiệu trên ảnh T1W, tăng tín hiệu trên ảnh T2W và FLAIR vùng chất trắng dưới vỏ.
+ Chảy máu nhu mô: Tín hiệu thay đổi tùy giai đoạn thoái hóa của huyết sắc tố trên ảnh T1W, T2W. Trên ảnh T2* có viền giảm tín hiệu.
+ Tổn thương phối hợp nhồi máu và chảy máu: Tín hiệu hỗn hợp, có các hình ảnh giảm tín hiệu trên ảnh T2*.
+ Chảy máu khoang dưới nhện: Tăng tín hiệu trên ảnh FLAIR, giảm tín hiệu trên ảnh T2* trong các rãnh cuộn não.
+ Dấu hiệu ngấm thuốc nhu mô não, màng não vùng tổn thương.
- Hình ảnh tại xoang có huyết khối trên MRI não: mất tín hiệu dòng trống trên các chuỗi xung thường quy thay vào đó là tín hiệu của cục huyết khối. Tín hiệu của cục huyết khối trên các chuỗi xung thường quy thay đổi theo các giai đoạn của cục huyết khối. Tùy theo các giai đoạn cục huyết khối có đặc điểm sau:
+ Giai đoạn cấp tính: Đồng tín hiệu trên ảnh T1W, giảm tín hiệu trên ảnh T2W.
+ Giai đoạn bán cấp: Tăng tín hiệu trên ảnh T1W và T2W.
+ Giai đoạn mạn tính: Đồng tín hiệu trên ảnh T1W, đồng hoặc tăng tín hiệu trên ảnh T2W.
Có thể thấy dấu hiệu Delta trống sau tiêm đối quang từ tại xoang có huyết khối như xoang dọc trên, xoang thẳng (mặt phang ngang hoặc đứng ngang), xoang ngang và xoang sigma hai bên (mặt phẳng đứng dọc).
* Hình ảnh MRV não: Xác định xoang tĩnh mạch não có huyết khối trên phim MRV não dựa vào các đặc điểm sau:
- Mất hoặc khuyết hình ảnh tăng tín hiệu dòng chảy của xoang tĩnh mạch não hay tĩnh mạch não trên ảnh TOF 2D.
- Khuyết hoàn toàn hoặc bán phần sự lấp đầy thuốc đối quang từ bên trong lòng xoang hay tĩnh mạch nhưng vẫn hiện hình thành xoang trên ảnh T1 3D sau tiêm thuốc đối quang từ.
1.3. Các xét nghiệm khác
- Xét nghiệm công thức máu: số lượng bạch cầu, số lượng hồng cầu, số lượng tiểu cầu, hematocrite, định lượng huyết sắc tố, tỷ lệ các loại bạch cầu, đo hematocrit. Thường thấy giảm tiểu cầu từ nhẹ đến trung bình.
- Xét nghiệm đường huyết lúc đói hoặc đường huyết bất kỳ thời điểm nào hoặc làm nghiệm pháp tăng đường huyết.
- Các xét nghiệm đánh tình trạng tăng đông bẩm sinh: Định lượng ATIII, PS, PC cho tất cả các bệnh nhân HKTMN
- Xét nghiệm D-dimer: D-dimer là sản phẩm của quá trình thoái biến fibrin từ cục máu đông trong lòng mạch. Vì vậy, khi có huyết khối trong lòng mạch nồng độ D-dimer trong máu tăng. Bình thường D-dimer ≤ 0,48 mg/l; D-dimer tăng khi nồng > 0,48 mg/l.
- Thường tìm thấy kháng thể IgG kháng phức hợp PF4-heparin.
2. Chẩn đoán phân biệt
- Đột quỵ động mạch não: Thường gặp ở người cao tuổi. Khởi phát bệnh cấp tính, đột ngột của các dấu hiệu thần kinh khu trú. Bệnh nhân thường có các yếu tố nguy cơ của đột quỵ động mạch não như đái đường, tăng huyết áp, bệnh lý van tim, các rối loạn nhịp tim. Chẩn đoán hình ảnh cho thấy tổn thương nhu mô não theo khu vực tưới máu động mạch, không có huyết khối trong hệ thống tĩnh mạch não.
- Thiểu sản xoang tĩnh mạch não: Hình ảnh T1 3D sau tiêm cho thấy không có huyết khối trong lòng xoang tĩnh mạch.
III. ĐIỀU TRỊ
1. Điều trị chống thuốc đông
Người bệnh được điều trị chống đông đầy đủ ngay khi có chẩn đoán xác định HKTMN và thăm khám loại trừ các tình trạng chống chỉ định với thuốc chống đông.
- Điều trị heparin đủ liều đóng vai trò quan trọng trong huyết khối tĩnh mạch não. Điều trị enoxaparin liều 1 mg/kg mỗi 12 giờ trong 10 ngày đầu, trừ khi số lượng tiểu cầu dưới 50.000. Sau 10 ngày nếu tình trạng lâm sàng tiến triển tốt xem xét chuyển sang sử dụng thuốc chống đông đường uống. Lấy máu sau khi tiêm lovenox 3 - 4 giờ theo dõi nồng độ kháng Xa, duy trì kháng Xa 0,5-1. Không cần theo dõi nồng độ kháng Xa ở bệnh nhân có chức năng gan thận bình thường, cân nặng trong giới hạn bình thường từ 40-100kg.
- Sau giai đoạn cấp điều trị được chuyển sang thuốc chống đông kháng vitamin K đường uống. Các thuốc kháng vitamin K đường uống gồm có dẫn xuất coumarin và dẫn xuất indanedion. Dạng thường dùng là sintrom 4mg do tính phổ biến, tính hiệu quả và độ an toàn của thuốc. Liều lượng ngày đầu 8mg, ngày thứ hai 4mg. Từ ngày thứ ba thứ INR chỉnh liều sintrom theo kết quả INR. Điều trị chống đông kháng vitamin K đường uống trong 3 tháng nếu bệnh nhân HKTMN là thứ phát có các yếu tố nguy cơ nhẹ và 6-12 tháng nếu là nguyên phát. Điều trị thuốc chống đông đường uống kéo dài cần phải đặt ra ở bệnh nhân có yếu tố di truyền nặng như thiếu kháng thrombin, yếu tố V Leiden đồng hợp tử, HKTMN tái phát hoặc có trên hai yếu tố gây huyết khối.
- Các thuốc chống đông đường uống thế hệ mới (thay thế heparin khi có kháng thể kháng PF4): bao gồm các thuốc ức chế trực tiếp thrombin (Dabigatran) và các thuốc ức chế trực tiếp Xa (Rivaroxaban, Apixaban). Các thuốc chống đông đường uống thế hệ mới có ưu điểm không phải theo dõi INR, ít tương tác với các thuốc khác. Trong các trường hợp huyết khối tĩnh mạch não sau tiêm vắc xin thuốc chống đông đường uống thế hệ mới pradaxa có hiệu quả với liều 150mg ngày 2 lần trong 6 tháng.
2. Các điều trị khác
- Điều trị co giật: Đối với người bệnh có co giật trong giai đoạn cấp hoặc có tổn thương chảy máu trên phim chụp cắt lớp trong giai đoạn cấp của huyết khối tĩnh mạch não thì điều trị thuốc chống động kinh kéo dài 1 năm. Điều trị thuốc dự phòng co giật cho tất cả người bệnh huyết khối tĩnh mạch não còn đang tranh cãi.
- Điều trị tăng áp lực nội sọ: Số người HKTMN cần điều trị chống phù não không nhiều và thường cũng chỉ cần áp dụng các biện pháp điều trị tăng áp lực nội sọ thông thường. Các biện pháp này như nằm đầu cao 30°, tăng thông khí duy trì PaCO2 khoảng 30-35 mmHg, truyền các thuốc lợi tiểu thẩm thấu.
- Can thiệp nội mạch là điều trị bổ sung cho người bệnh huyết khối lan rộng trong xoang tĩnh mạch não. Phẫu thuật mở sọ não giải áp trong trường hợp tăng áp lực nội sọ không đáp ứng điều trị nội khoa.
ĐÔNG MÁU RẢI RÁC TRONG LÒNG MẠCH SAU TIÊM VẮC XIN COVID-19
(Ban hành kèm theo Quyết định số 1966/QĐ-BYT ngày 22 tháng 04 năm 2021)
Một số nghiên cứu cho thấy sau tiêm vắc xin COVID-19 có thể gặp biến cố hiếm gặp đông máu rải rác trong lòng mạch (Disseminated Intravascular Coagulation-DIC). DIC là một hội chứng mắc phải đặc trưng bởi sự hoạt hóa đông máu nội mạch do mất tính khu trú bắt nguồn từ nhiều nguyên nhân khác nhau. Nó có thể bắt nguồn từ hệ vi mạch và gây tổn thương cho hệ vi mạch, có thể gây rối loạn chức năng nội tạng.
II. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
2.1. Nguyên nhân
- Người sau tiêm vắc xin COVID-19
- Các bệnh lý nền kèm theo có thể gây tình trạng DIC cần lưu ý: Phản ứng quá mẫn: Shock phản vệ, tai biến truyền máu do nhầm nhóm máu; Bệnh nhiễm trùng: Nhiễm khuẩn, nhiễm virus, ký sinh trùng...; Biến chứng sản khoa; Bệnh ác tính; Bệnh lý khác: Rắn cắn, côn trùng đốt, chấn thương, suy gan, bất thường về các mạch máu lớn (hội chứng Kasabach-Merritt)...
2.2. Cơ chế bệnh sinh
DIC là hậu quả của hai cơ chế khác nhau
- Thứ nhất do sự có mặt của các chất tiền đông hoặc do tổn thương thành mạch máu làm phát động quá trình đông cầm máu gây ra các cục đông trong lòng mạch, chủ yếu tại các vi mạch.
- Thứ 2 là do tiêu thụ tiểu cầu và các yếu tố đông máu, tình trạng này trầm trọng hơn do có sự xuất hiện của các sản phẩm thoái giáng Fibrinogen và Fibrin dẫn đến tình trạng chảy máu trên lâm sàng.
III. TRIỆU CHỨNG LÂM SÀNG, CẬN LÂM SÀNG
3.1. Triệu chứng lâm sàng
Người sau tiêm vắc xin COVID-19 có thể có các biểu hiện lâm sàng như huyết khối vi mạch hoặc tĩnh mạch có thể gây suy đa tạng hoặc các biến chứng xuất huyết nghiêm trọng, có thể biểu hiện sau ngày tiêm 5-16 ngày.
* Hậu quả của DIC
- Xuất huyết: biểu hiện lâm sàng chính của hội chứng DIC là chảy máu và thường khởi phát đột ngột. Tuy nhiên, phụ thuộc vào bệnh lý nền.
- Thiếu máu tổ chức do các cục đông hình thành tại vi mạch có thể dẫn đến suy đa tạng.
- Tan máu trong lòng mạch: do hiện tượng nghẽn mạch làm bít tắc lòng mạch, tan máu vừa là hậu quả nhưng đồng thời cũng là nguyên nhân làm cho DIC tiếp tục tiến triển.
- Thiếu máu: do chảy máu và tan máu.
3.2. Triệu chứng cận lâm sàng
- Số lượng tiểu cầu: giảm tiểu cầu do tiêu thụ tiểu cầu vào các cục máu đông.
- Thời gian Prothrombin (PT), thời gian thromboplastin hoạt hóa từng phần (APTT) kéo dài.
- Nồng độ Fibrinogen giảm do tiêu thụ trong quá trình hoạt hóa đông máu hoặc do tiêu hủy bởi Plasmin.
- Định lượng D-dimer, FDP và SFM: là các sản phẩm thoái giáng của Fibinogen và Fibrin đều tăng.
DIC là hội chứng diễn biến có tính động học cao, nhanh chóng, các kết quả xét nghiệm chỉ phản ánh được một thời điểm của cả quá trình diễn biến, các xét nghiệm đông máu còn bị ảnh hưởng của các bệnh lý nền. Do đó cần kết hợp bệnh cảnh lâm sàng và các xét nghiệm
4.1. Chẩn đoán xác định
Bảng 1. Chẩn đoán DIC dựa theo thang điểm của ISTH (năm 2001)
| Điểm | SLTC | D-dinier (mg/ml), SFM (soluble fibrin monomers) FDP (fibrin degradation products | PT | Fibrinogen (g/l) | |
| Giây (s) | Tỷ lệ (%) | ||||
| 0 | > 100 | Không tăng | < 3 | > 70 | > 1 |
| 1 | 50-100 |
| 3-6 | 40-70 | < 1 |
| 2 | < 50 | Tăng vừa (2-5 lần giới hạn trên so với chứng) | > 6 | < 40 |
|
| 3 |
| Tăng cao (> 5 lần giới hạn trên so với chứng) |
|
|
|
Đánh giá tổng số điểm cộng dồn theo thang điểm của ISTH:
- ≥ 5 điểm: chẩn đoán xác định DIC, kiểm tra xét nghiệm hàng ngày để theo dõi sự tiến triển của DIC.
- < 5 điểm: lặp lại xét nghiệm sau 1-2 ngày để theo dõi sự tiến triển.
- Áp dụng thang điểm này của ISTH có độ nhạy 93% và độ đặc hiệu 98%
4.2. Chẩn đoán phân biệt
Ở người sau tiêm vắc xin COVID-19 cần phân biệt với giảm tiểu cầu huyết khối miễn dịch do tiêm vắc xin COVID-19 (Vaccine-Induced Prothrombotic Immune Thrombocytopenia - VIPIT). Sau tiêm vắc xin COVID-19 xuất hiện kháng thể bất thường kháng lại yếu tố 4 của tiểu cầu (PF4) giống nhưng kháng thể HIT. Phức hợp kháng thể đó hoạt hóa tiểu cầu quá mức dẫn đến tình trạng giảm tiểu cầu, gây ra cả đông máu và chảy máu bất thường. Một số nghiên cứu cho thấy hội chứng này có cơ chế tương tự như HIT, nhưng không cần heparin làm tác nhân kích thích. Hầu hết các trường hợp xảy ra 4 đến 20 ngày sau khi tiêm vắc xin COVID-19.
* Chẩn đoán: Khi có các biểu hiện lâm sàng nghi ngờ và xét nghiệm
+ Xét nghiệm xác định kháng thể kháng PF4 -heparin: hay còn gọi là xét nghiệm huyết thanh dương tính.
+ Xét nghiệm đánh giá chức năng tiểu cầu: hay còn gọi là xét nghiệm chức năng, nhằm mục đích phát hiện khả năng gắn của các kháng thể kháng tiểu cầu và hoạt hóa tiểu cầu thông qua các thụ thể Fc trên tiểu cầu. Vì vậy, xét nghiệm này có độ nhạy và đặc hiệu cao.
5.1. Truyền chế phẩm máu
- Truyền Cryo: liều lượng 1 đơn vị/10kg cân nặng khi có chảy máu và fibrinogen < 1 g/l.
- Truyền HTTĐL: liều lượng 30-50 ml/kg/ngày, khởi đầu tỷ lệ 10 ml/kg/giờ, sau đó 20 ml/kg/giờ khi có chảy máu và PT và APTT kéo dài.
- Truyền tiểu cầu: liều 1-2 đơn vị/10kg khi có chảy máu và số lượng tiểu cầu < 50 G/L hoặc < 20 G/L không có chảy máu.
5.2. Điều trị chống đông
- Ưu tiên dùng LMWH liều điều trị duy trì xét nghiệm anti Xa lấy 3-4 giờ sau tiêm ở khoảng 0,5-1.
- Có thể dùng UHF (khi không có LMWH): liều 50-100 IU/kg tiêm dưới da cho mỗi 8 giờ. Chỉnh liều dựa vào xét nghiệm APTT và AT III (APTT kéo dài 30% giới hạn trên). Hoặc dùng các thuốc chống đông khác khi có kháng thể kháng PF4-heparin dương tính.
- Có suy đa tạng: cần bổ sung AT liều 30 IU/kg/ngày trong 3 ngày.
- Điều trị chống tiêu sợi huyết chỉ được chỉ định khi tiêu sợi huyết thứ phát chiếm ưu thế.
- Sau tiêm vắc xin COVID-19 nếu có kèm theo các bệnh lý nền gây DIC cần điều trị theo phác đồ bệnh lý nền.
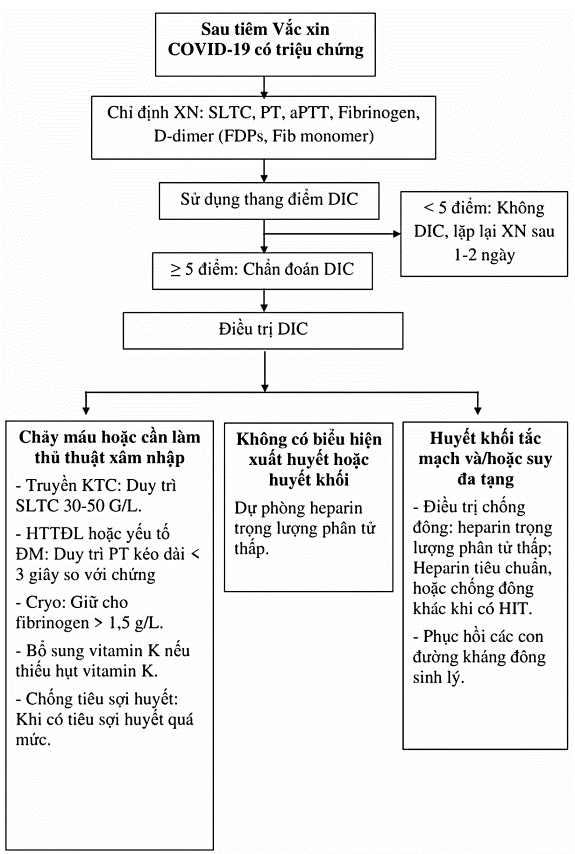
Sơ đồ 1: Lưu đồ chẩn đoán và điều trị DIC
- 1Công văn 2769/VPCP-KGVX năm 2020 về giao nhiệm vụ đặt hàng xét nghiệm chẩn đoán COVID-19 do Văn phòng Chính phủ ban hành
- 2Quyết định 3351/QĐ-BYT năm 2020 về Hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2) do Bộ Y tế ban hành
- 3Công văn 4071/BYT-KCB năm 2020 bảo đảm năng lực về chẩn đoán, điều trị đáp ứng công tác phòng, chống dịch COVID-19 do Bộ Y tế ban hành
- 4Quyết định 3429/QĐ-BYT năm 2021 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị nhiễm nấm xâm lấn” do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 4498/QĐ-BYT năm 2021 sửa đổi, bổ sung Hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2) do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 250/QĐ-BYT năm 2022 về Hướng dẫn chẩn đoán và điều trị COVID-19 do Bộ Y tế ban hành
- 7Quyết định 405/QĐ-BYT năm 2022 về Hướng dẫn chẩn đoán và điều trị COVID-19 ở trẻ em do Bộ trưởng Bộ Y tế ban hành
- 8Quyết định 1531/QĐ-BYT năm 2023 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị triệu chứng đường tiểu dưới do tăng sinh lành tính tuyến tiền liệt" do Bộ trưởng Bộ Y tế ban hành
- 1Nghị định 75/2017/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 2Công văn 2769/VPCP-KGVX năm 2020 về giao nhiệm vụ đặt hàng xét nghiệm chẩn đoán COVID-19 do Văn phòng Chính phủ ban hành
- 3Quyết định 3351/QĐ-BYT năm 2020 về Hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2) do Bộ Y tế ban hành
- 4Công văn 4071/BYT-KCB năm 2020 bảo đảm năng lực về chẩn đoán, điều trị đáp ứng công tác phòng, chống dịch COVID-19 do Bộ Y tế ban hành
- 5Quyết định 3429/QĐ-BYT năm 2021 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị nhiễm nấm xâm lấn” do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 4498/QĐ-BYT năm 2021 sửa đổi, bổ sung Hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2) do Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 250/QĐ-BYT năm 2022 về Hướng dẫn chẩn đoán và điều trị COVID-19 do Bộ Y tế ban hành
- 8Quyết định 405/QĐ-BYT năm 2022 về Hướng dẫn chẩn đoán và điều trị COVID-19 ở trẻ em do Bộ trưởng Bộ Y tế ban hành
- 9Quyết định 1531/QĐ-BYT năm 2023 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị triệu chứng đường tiểu dưới do tăng sinh lành tính tuyến tiền liệt" do Bộ trưởng Bộ Y tế ban hành
Quyết định 1966/QĐ-BYT năm 2021 hướng dẫn chẩn đoán và điều trị hội chứng giảm tiểu cầu, huyết khối sau tiêm vắc xin COVID-19 do Bộ Y tế ban hành
- Số hiệu: 1966/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 22/04/2021
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Trường Sơn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 22/04/2021
- Tình trạng hiệu lực: Còn hiệu lực


